Введение. Рак почки сопровождается образованием опухолевого тромба у 4–10% пациентов [1]. Выполнение операций в подобных ситуациях нередко сопряжено с техническими трудностями и риском развития тромбоэмболии. Несмотря на то что лапароскопическая радикальная нефрэктомия уже уверенно зарекомендовала себя в качестве «золотого» стандарта лечения почечно-клеточного рака, большинство экспертов считают наличие опухолевого тромба в нижней полой вене (НПВ) противопоказанием к эндоскопической операции. В мировой литературе встречаются единичные сообщения о выполнении операций по поводу рака почки, осложненного опухолевым тромбом в НПВ, лапароскопически.
Представляем собственный опыт выполнения лапароскопической радикальной нефр- и тромбэктомии из НПВ у пациентов с почечно-клеточным раком и опухолевым тромбом уровня II.
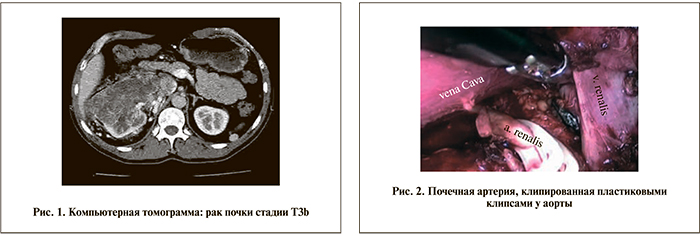
Материалы и методы. С июня 2013 по июнь 2014 г. в нашей клинике выполнены лапароскопические операции двум пациентам с раком правой почки T3bNxM0 и опухолевым тромбом в НПВ уровня II (рис. 1). Обоим пациентам – женщине 79 лет и мужчине – была произведена радикальная нефрэктомия с тромбэктомией из НПВ. Общие данные о пациентах и операциях приведены в табл. 1.
Методика операции. После наложения карбоксиперитонеума (12 мм рт.ст.) вводили последовательно четыре троакара, располагая их стандартно для правосторонней нефрэктомии. Один порт для камеры, два рабочих и один – для ретракции печени. После рассечения париетальной брюшины по линии Тольдта мобилизовали ободочную и двенадцатиперстную кишку, осуществляя доступ к НПВ. После рассечения коронарной связки печени проводили ее ретракцию краниально с помощью введенного через четвертый порт жесткого граспера. Нижнюю полую вену выделяли на протяжении от нижней границы печени до слияния подвздошных вен. При этом выделяли и пересекали с помощью «LigaSure» 1–2 пары поясничных вен и гонадную вену.
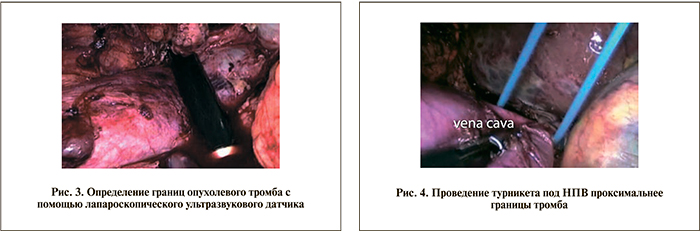
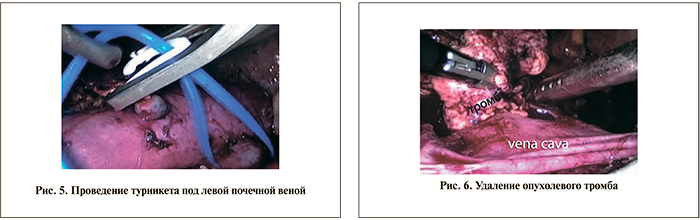
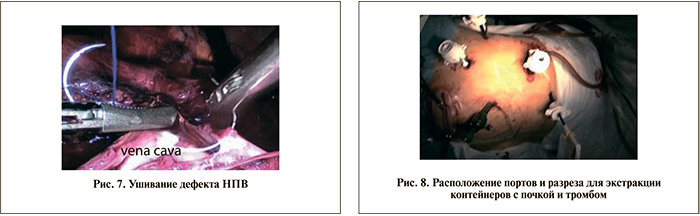
После пара- и аортокавальной лимфодиссекции правую почечную артерию дважды лигировали пластиковыми клипсами вблизи аорты и пересекали (рис. 2). С помощью лапароскопического датчика дополнительно определяли границы распространения опухолевого тромба (рис. 3). Под НПВ проводили петлеобразно пластиковые турникеты непосредственно у нижнего края печени и дистальнее нижнего края тромба (рис. 4). Еще один пластиковый турникет проводили под левую почечную вену (рис. 5).
После поочередного затягивания турникетов на левой почечной вене и НПВ стенку последней рассекали продольно вблизи устья правой почечной вены. Опухолевый тромб удаляли и помещали в отдельный пластиковый контейнер (рис. 6). Стенку НПВ иссекали с устьем правой почечной вены, а также в местах фиксации опухолевого тромба. Дефект НПВ ушивали непрерывным швом (полипропилен размером 4/0) с фиксацией полидиоксаноновыми клипсами (рис. 7). После восстановления кровотока кровотечения из линии швов ни в одном случае не было.
Далее выполняли традиционную радикальную нефрадреналэктомию. Почку с окружающими тканями помещали в больший контейнер и удаляли через поперечный надлонный разрез (рис. 8). Таким же образом удаляли контейнер с тромбом. Силиконовый дренаж проводили через латеральный порт и удаляли на 2–3-и сутки.
Результаты. У обоих пациентов операции были завершены успешно, полностью лапароскопически и без конверсии. Размер опухоли у женщины составил 8 см, у мужчины – 11 см, протяженность тромба в НПВ – соответственно 3 и 5 см, продолжительность операции – 370 и 260 мин. Кровопотеря не превышала 500 мл (200 и 500 мл соответственно). Существенных осложнений во время операции и в ближайшем послеоперационном периоде отмечено не было. Пациенты были выписаны из клиники в удовлетворительном состоянии на 9-е и 15-е сутки соответственно. В течение последующего периода наблюдения (18 мес у женщины и 6 мес у мужчины) у пациентов не отмечено признаков местных рецидивов и отдаленных метастазов.
Обсуждение. Операции по удалению опухоли все еще остаются единственным методом радикального лечения пациентов с локализованным, местнораспространенным и порой даже метастатическим раком почки. Подобные вмешательства в отношении пациентов с опухолевым тромбом в НПВ относятся к наиболее сложным и сопровождаются высоким риском осложнений. Пятилетняя общая выживаемость составляет в таких случаях 40–60% [2]. При этом одними из факторов, влияющих на развитие осложнений и летальность в ближайшем послеоперационном периоде, являются объем вмешательства и степень операционной травмы [1, 3]. Многие исследования показали преимущества лапароскопической радикальной нефрэктомии перед традиционными открытыми операциями в отношении числа послеоперационных осложнений, необходимости обезболивания, ранней активизации пациентов, степени их реабилитации и сроков госпитализации. С этой точки зрения внедрение лапароскопических операций пациентам с почечно-клеточным раком и опухолевым тромбом могло бы существенно уменьшить травматичность вмешательства, облегчить течение ближайшего послеоперационного периода и, возможно, способствовать увеличению общей выживаемости.
Однако прошло более 10 лет от внедрения лапароскопической радикальной нефрэктомии до первых попыток выполнения эндоскопических операций пациентам с опухолевыми тромбами в НПВ. Столь длительный период объясняется, по-видимому, технической сложностью процедуры, в том числе необходимостью выделения НПВ и контралатеральной почечной вены, полного контроля кровотока по сосудам, мер профилактики миграции тромба и т.д. Первое сообщение о лапароскопической хэнд-ассистированной нефрэктомии с тромбэктомией из НПВ было опубликовано в 2002 г. C. Sundaram и соавт. [4]. Полностью лапароскопическое выполнение подобной операции было описано F. Romero и соавт. лишь в 2006 г. [5]. Даже внедрение роботизированной модификации методики не привело к серийному выполнению подобных операций [6]. До настоящего времени в литературе крайне редко встречаются сообщения об использовании лапароскопической радикальной нефрэктомии с тромбэктомией из НПВ [7, 8]. При этом еще реже можно найти описания более одного случая [9, 10].
Одна из основных проблем удаления опухолевого тромба из НПВ состоит в опасности отрыва его фрагментов с развитием эмболических осложнений. Меры профилактики заключаются в ранней мобилизации НПВ, контралатеральной почечной вены, четком определении границ тромба и обеспечении полного прекращения кровотока на этом участке НПВ. При выделении приходится лигировать и пересекать одну или несколько пар поясничных вен, правую гонадную вену. Мы использовали для этого систему управляемой биполярной коагуляции типа LigaSure, так как присутствие клипс иногда затрудняет дальнейшие манипуляции с НПВ. Мобилизация НПВ в краниальном направлении и выделение левой почечной вены одновременно обеспечивают доступ к правой почечной артерии, ее лигирование (мы использовали пластиковые клипсы) и пересечение непосредственно вблизи аорты. После лигирования и пересечения правых надпочечниковых и иногда нескольких коротких печеночных вен НПВ оказывается в достаточной степени мобилизованной. Исключительно важным моментом служит интраоперационное определение уровня опухолевого тромба, так как его размеры могли измениться даже за короткий период предоперационного обследования. Ощупывание НПВ с помощью эндоскопических инструментов нельзя считать достоверным методом определения границ распространения тромба. Поэтому для контроля мы каждый раз использовали ультрасонографию с помощью лапароскопического датчика. По нашим наблюдениям, точность такого исследования превосходит не только стандартное ультразвуковое сканирование, но даже и компьютерную томографию.
Если для пережатия левой почечной вены несложно подобрать лапароскопический сосудистый зажим или обычный «бульдог», проходящий в 12-миллиметровый порт, то для пережатия НПВ затруднительно найти подобный зажим. Кроме того, обилие сосудистых зажимов в операционном поле затрудняет в последующем ушивание дефекта НПВ. Поэтому для контроля кровотока по НПВ и левой почечной вене мы использовали пластиковые турникеты, затягивая и закрепляя их с помощью пластиковых клипс. Это предупреждало нагромождение дополнительных инструментов в операционном поле и упрощало дальнейшие манипуляции. После частичного иссечения стенки НПВ в месте фиксации опухолевого тромба и ушивания дефекта пластиковые турникеты последовательно пересекали эндоскопическими ножницами. Ушивание НПВ производили как при открытых операциях непрерывным проленовым швом. Для ускорения процедуры с целью фиксации использовали клипсы. Последующие манипуляции не отличались от таковых стандартной радикальной нефрэктомии и не сопровождались дополнительными техническими сложностями.
Заключение. Выполнение радикальной нефрэктомии с тромбэктомией из НПВ пациентам с почечноклеточным раком, осложненным опухолевым тромбом уровня II, является технически довольно сложной процедурой и, как правило, выполняется в экспертных центрах, имеющих опыт подобных операций. Предложенная лапароскопическая методика в целом повторяет основные этапы подобных открытых вмешательств и позволяет существенно уменьшать травматичность операции и облегчать течение послеоперационного периода. Это имеет особое значение для соматически отягощенных пациентов этой категории. Первый опыт выполнения лапароскопической нефрэктомии и тромбэктомии из НПВ пока не позволяет сделать однозначные выводы, так как необходимы дальнейшие наблюдения и желательно проведение рандомизированных исследований. Тем не менее опыт выполнения двух подобных операций в нашей клинике позволяет сделать заключение о воспроизводимости и безопасности метода.



