 Введение. За последние десятилетия увеличилось число больных органической обструкцией мочеточников, что связано с расширением показаний к хирургическому лечению опухолей малого таза и толстой кишки, широким внедрением лапароскопических и эндоурологических вмешательств. В общеурологических отделениях наиболее частой причиной травмы мочеточников служит уретероскопия, при выполнении которой встречаются перфорация мочеточника, травма слизистой и др.
Введение. За последние десятилетия увеличилось число больных органической обструкцией мочеточников, что связано с расширением показаний к хирургическому лечению опухолей малого таза и толстой кишки, широким внедрением лапароскопических и эндоурологических вмешательств. В общеурологических отделениях наиболее частой причиной травмы мочеточников служит уретероскопия, при выполнении которой встречаются перфорация мочеточника, травма слизистой и др.
К наиболее тяжелым травмам мочеточников относится их частичный или полный отрыв. Количество подобных клинических случаев увечилось с широким внедрением уретероскопов, экстракторов для извлечения камней [1–4]. В литературе встречаются сообщения об отрыве мочеточника при операциях по поводу грыжи межпозвонкового диска [5, 6]. Выбор оптимального способа оперативного лечения больных с данной травмой остается дискутабельным. В зависимости от уровня отрыва мочеточника можно применять различные варианты уретероцистоанастомоза, кишечную пластику мочеточника и аутотрансплантацию почки [7–11]. При невозможности выполнения реконструктивной операции можно прибегнуть к нефровезикальному шунтированию, пункционной нефростомии или нефрэктомии [12–14]. В литературе встречаются единичные работы, посвященные оперативному лечению больных с отрывом мочеточника. Это, с одной стороны, связано с низкой встречаемостью подобных травм мочеточника, с другой – с нежеланием некоторых урологов афишировать подобные осложнения.
Целью данной работы было проанализировать результаты оперативного лечения больных с отрывом мочеточника.
Материалы и методы. С 2006 по 2014 г. в клинике СЗГМУ им И. И. Мечникова по поводу отрыва мочеточника оперированы 7 больных. Все больные были мужчинами в возрасте от 50 лет до 71 года. Во всех случаях мочеточник был травмирован во время уретероскопии и контактной литотрипсии. Шесть больных были переведены в нашу клинику из других учреждений, а один случай отрыва имел место в нашей клинике.

Как видно из таблицы, правый мочеточник одного пациента был оторван на границе верхней и средней третей, четырех – на 3–4 см ниже пиелоуретерального сегмента, у одного больного диагностирован полный отрыв от лоханки. Больным, у которых отрыв мочеточника случился в других стационарах, ранее проведены ревизия забрюшинного пространства, дренирование почки нефростомой (4) и путем уретерокутанеостомии (1).
 Предоперационное обследование включило УЗИ почек и малого таза, компьютерную томографию (КТ) брюшной полости и малого таза, ретроградную уретерографию и антеградную пиелоуретерографию при наличии нефростомического дренажа, динамическую сцинтиграфию. Результаты обследования позволили уточнить локализацию стриктуры мочеточника, ее протяженность и функциональное состояние почек.
Предоперационное обследование включило УЗИ почек и малого таза, компьютерную томографию (КТ) брюшной полости и малого таза, ретроградную уретерографию и антеградную пиелоуретерографию при наличии нефростомического дренажа, динамическую сцинтиграфию. Результаты обследования позволили уточнить локализацию стриктуры мочеточника, ее протяженность и функциональное состояние почек.
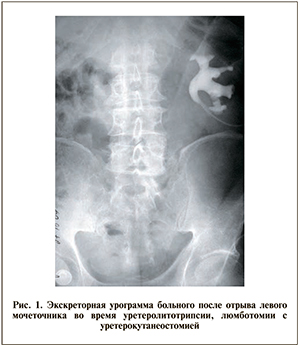
Все больные с отрывом мочеточника были оперированы. Пациенту с травмой, полученной в нашей клинике, выполнена лапароскопическая нефрэктомия с аутотраснплантацией почки в ипсилатеральную подвздошную область. Сосуды почки анастомозировали с наружными подвздошными сосудами «конец в бок», мочеточник имплантирован в мочевой пузырь и дренирован стентом. Четырем пациентам выполнена тонкокишечная пластика мочеточника в связи с протяженным дефектом мочеточника. Техника операции заключалась в следующем. В положении на животе выполняли нижнесрединную лапаротомию, трансперитонеально выделяли дистальный конец поврежденного мочеточника. Затем, отступя 20 см от илеоцекального угла, резецировали сегмент тонкой кишки длиной 20–25 см. Проходимость кишки восстановили анастомозом «бок в бок» с помощью линейного сшивающего аппарата. Резецированный сегмент кишки расположили изоперистальтически, на интубаторе выполнили анастомоз с дистальным концом мочеточника и мочевым пузырем. Одному пациенту с отрывом мочеточника от лоханки операцию выполнили из двух доступов. Вначале в положении больного на боку люмботомическим разрезом выделили почку и лоханку, затем нижнесрединным лапаротомным доступом резецировали тонкую кишку, анастомозировали с мочевым пузырем. Верхний конец кишки через люмботомический разрез пришили к лоханке. Пациент с уретерокутанеостомой слева отказался от кишечной пластики мочеточника, ему выполнено нефровезикальное шунтирование. При этом нефровезикальный шунт был установлен в почку через уретерокутанеостомический свищ (рис. 1).
В послеоперационном периоде проведена антибактериальная и инфузионная терапия. Интубаторы после кишечной пластики мочеточника удалили на 12-е сутки, выполнили антеградную пиелоуретерографию. При хорошей проходимости ВМП нефростому извлекли и выписали пациента на амбулаторное лечение.
Результаты. У всех пациентов операции были успешными. Удалось восстановить проходимость ВМП и избавить больного от наружных дренажей. Средняя продолжительность кишечной пластики составила 160 мин (от 125 до 240 мин), лапароскопической нефрэктомии с аутотрансплантацией – 210, нефровезикального шунтирования – 110 мин. Гемотрансфузия потребовалась только больному с аутотрансплантацией. В отдаленные сроки после аутотрансплантации и кишечной пластики мочеточника функция почки была удовлетворительной.
У больного с нефровезикальным шунтированием контрастирование полостной системы своевременное, умеренно расширена чашечно-лоханочная система (рис. 2).
Приводим пример успешно проведенной кишечной пластики из двух доступов больному с полным отрывом мочеточника от лоханки.
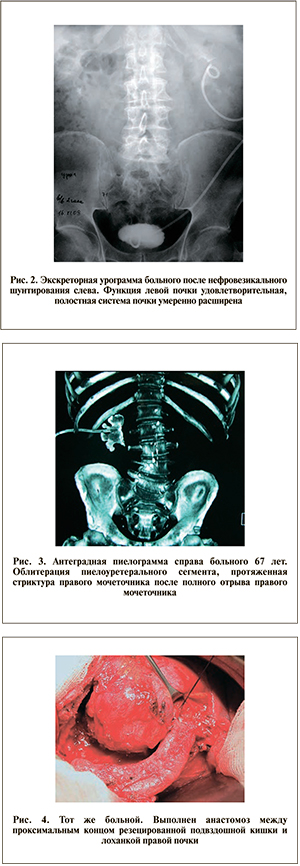
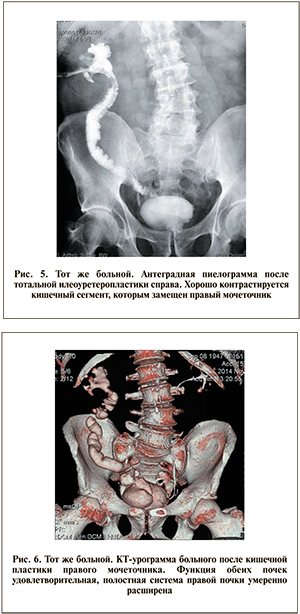
Б о л ь н о й 67 лет поступил в нашу клинику в плановом порядке с жалобами на наличие нефростомического дренажа справа. Из анамнеза известно, что несколько месяцев назад была выполнена уретероскопия, осложнившаяся отрывом мочеточника. Произведена люмботомия с ревизией забрюшинного пространства и открытой пиелонефростомией. После первичного заживления раны с нефростомой был выписан на амбулаторное лечение. В клинике проведены УЗИ почек и малого таза, спиральная КТ брюшной полости, антеградная пиелография, ретроградная уретерография справа, уретроцистоскопия и уретероскопия справа. Выявлены облитерация лоханочно-мочеточникового сегмента справа, протяженная стриктура правого мочеточника (рис. 3). С учетом протяженности дефекта мочеточника решено провести тонкокишечную илеоуретеропластику. В положении на боку выполнена люмботомия справа, почка выделена из рубцов. Для идентификации лоханки через нефростомический ход заведен металлический зонд, ориентируясь на него, выделен участок лоханки для анастомозирования с сегментом кишки. Затем больной переложен на спину, выполнена нижнесрединная лапаротомия. Для замещения правого мочеточника резецирован сегмент подвздошной кишки длиной 25 см, расположенный изоперистальтически. Нижний конец кишки анастомозирован с мочевым пузырем «конец в бок», а верхний конец выведен в люмботомическую рану. Установлен дренаж в малый таз, рана ушита. Далее через люмботомический доступ произведен анастомоз кишки с лоханкой (рис. 4). Осложнений в послеоперационном периоде не было, раны зажили первичным натяжением. После удаления интубатора на 12-е сутки выполнена антеградная пиелоуретерография: проходимость ВМП хорошая (рис. 5). Нефростомический дренаж удален, пациент в удовлетворительном состоянии выписан в поликлинику под наблюдение уролога. При контрольном обследовании на КТ функция правой почки удовлетворительная, нарушений уродинамики нет (рис. 6).
 Люмботомический доступ в данном случае позволил адекватно выделить почку из рубцов и мобилизовать лоханку для наложения анастомоза с кишкой. Из срединного лапаротомного доступа не всегда удается мобилизовать почку, тем более внутрипочечно расположенную лоханку, что исключает возможность пластики мочеточника сегментом тонкой кишки. Поэтому таким пациентам считаем целесообразным выполнять операцию из двух доступов. По мере накопления опыта в эндовидеохирургической реконструктивной хирургии мочевых путей больных невыраженным спаечным процессом в брюшной полости илеоуретеропластику можно выполнять лапароскопическим доступом.
Люмботомический доступ в данном случае позволил адекватно выделить почку из рубцов и мобилизовать лоханку для наложения анастомоза с кишкой. Из срединного лапаротомного доступа не всегда удается мобилизовать почку, тем более внутрипочечно расположенную лоханку, что исключает возможность пластики мочеточника сегментом тонкой кишки. Поэтому таким пациентам считаем целесообразным выполнять операцию из двух доступов. По мере накопления опыта в эндовидеохирургической реконструктивной хирургии мочевых путей больных невыраженным спаечным процессом в брюшной полости илеоуретеропластику можно выполнять лапароскопическим доступом.
Обсуждение. Будучи малоинвазивными хирургическими вмешательствами, трансуретральные эндоскопические операции на мочеточнике все же не лишены недостатков, среди которых можно отметить вероятность развития таких осложнений, как резидуальные камни, перфорация мочеточника, травма его слизистой, приводящая к кровотечению, перифокальному воспалению и стриктуре. Отрывы мочеточников являются очень редкими осложнениями уретероскопии – по данным разных авторов встречаются в 0,06–0,45% случаев [2–4]. Частой причиной развития этого осложнения служит насильственная тракция камней петлей Дормиа, особенно длительно стоящих вколоченных камней любой локализации [4]. Описаны случаи, когда при проведении уретероскопа до почечной лоханки его широкая дистальная часть «застревает» в устье мочеточника и при попытке извлечения эндоскопа отрывается дистальная часть мочеточника.
Оперативное лечение больных с отрывом мочеточника сопряжено с рядом сложностей. Выбор оптимальной реконструктивной операции определяется уровнем отрыва мочеточника и образовавшегося при этом его дефекта. При травме нижней трети мочеточника можно выполнить уретероцистоанастомоз, а прилоханочного отдела – уретеропиело- или каликоанастомоз. При протяженном дефекте применяется аутотрансплантация почки или кишечная пластика мочеточника. Каждый из этих методов имеет как положительные, так и отрицательные стороны. При аутотрансплантации почку можно удалить лапароскопическим доступом, что снижает травматичность операции [7, 8]. Кроме того, существует опасность сосудистых осложнений, таких как тромбоз артерии, несостоятельность анастомоза с кровотечением. Тонкокишечная пластика позволяет заместить дефект мочеточника любой протяженности, причем подвздошные сосуды при этом не дискредитируются. Однако данное вмешательство подразумевает резекцию кишки, что обусловливает риск таких осложнений, как несостоятельность межкишечного анастомоза, спаечная кишечная непроходимость, везикоренальный рефлюкс. По мере накопления опыта частота подобных осложнений становится минимальной и они не могут служить сдерживающим фактором к выполнению илеоуретеропластики [10, 11].
Для профилактики таких серьезных осложнений уретероскопии, как отрыв мочеточника, необходимо соблюдать определенные осторожности. Стенка мочеточника является очень тонкой, хрупкой и легкоповреждаемой, особенно при использовании жестких уретероскопов. Риск травмы увеличивается при удалении длительно стоящих вколоченных камней. По мнению большинства авторов, возможность травмы мочеточника, даже его отрыва, увеличивается при нахождении симптоматических конкрементов более 3 мес, камнях проксимального мочеточника диаметром более 5 мм, в особенности вколоченных с перифокальным воспалением [3, 9]. Отрыв мочеточника может быть связан с неадекватной анестезией во время операции, повышенной чувствительностью к боли у пациента, в особенности при извлечении уретероскопа. Среди других предрасполагающих факторов можно отметить извилистость мочеточника, его стриктуру, наличие в анамнезе операций на ВМП, грубые манипуляции щипцами и петлей Дормиа, насильственное низведение крупного камня, кровотечение из стенки мочеточника и плохую видимость во время литотрипсии. На основании вышесказанного одним из способов предотвращения серьезных осложнений можно считать аккуратное выполнение манипуляций при уретеролитотрипсии. При крупных вколоченных камнях верхней трети мочеточника и его выраженной извилистости наиболее эффективна и менее опасна перкутанная нефролитотрипсия или лапароскопическая уретеролитотомия.
Заключение. Отрыв мочеточника – серьезное осложнение эндоурологических вмешательств на ВМП, требующее проведения сложных реконструктивных оперативных вмешательств. Чаще всего выполняют уретероцистоанастомоз, аутотрансплантацию почки или кишечную пластику мочеточника. Для того чтобы предотвращать подобные осложнения, трансуретральные вмешательства на ВМП необходимо выполнять аккуратно, избегая насильственных манипуляций при извлечении камня, использовать тонкие уретероскопы, учитывать технические возможности урологической клиники.



