Опухоли лоханки и мочеточника составляют около 8% от всех опухолей мочевыделительной системы. Более 90% из них – уротелиальные карциномы. Доброкачественные опухоли лоханки и мочеточника
могут быть как эпителиального (инвертированная и уротелиальная папилломы), так и мезенхимального
(фиброэпителиальный полип, гемангиома, нейрофиброма и др.) происхождения, последние встречаются наиболее редко [1].
Фиброэпителиальный полип – самая распространенная мезенхимальная опухоль лоханки и мочеточника. Чаще локализуется в лоханке и мочеточнике, реже – в мочевом пузыре [2]. Этиология неизвестна [3–7]. Макроскопически фиброэпителиальный полип представлен одним или несколькими удлиненными полиповидными образованиями, исходящими из единого основания, имеет гладкую или мелкобугристую поверхность, на разрезе сероватого цвета плотной консистенции. Гистологически фиброэпителиальный полип имеет фиброзированную строму, покрыт уротелием с участками гиперплазии и реактивной атипии, воспалительной инфильтрацией эпителия и стромы. Более половины пациентов – мужчины [8, 9]. Встречаются во всех возрастных группах, средний возраст составляет 40 лет [8].
Клинические проявления зависят от размера полипа. При небольших размерах симптомы, как правило,
отсутствуют. Полип более крупного размера характеризуется лишь неспецифическими проявлениями: нарушением уродинамики с соответствующей симтоматикой, болями в поясничной области, гематурией [2, 6, 7, 10].
Основными методами инструментальной и лабораторной диагностики являются цитологическое исследование мочи, ультразвуковое исследование (УЗИ) мочевыделительной системы, экскреторная урография, компьютерная томография (КТ) и уретеропиелоскопия. Поскольку полип покрыт нормальным уротелием, атипичные клетки в анализе мочи отсутствуют [2, 9, 11, 12].
При экскреторной урографии и ретроградной уретеропиелографии в лоханке определяется дефект наполнения [11, 13, 14]. Уретеропиелоскопия является важным диагностическим методом, так как позволяет выполнять биопсию полипа с последующим гистологическим исследованием, которое с учетом доброкачественного характера полипа не выявляет злокачественные клетки.
Несмотря на возможности современных методов исследования, достоверно подтвердить или опровергнуть злокачественность процесса затруднительно. Принимая во внимание, что более 90% всех опухолей чашечно-лоханочной системы (ЧЛС) являются злокачественными, фиброэпителиальный полип нередко становится находкой после операции нефр- или нефрутерэктомии по поводу опухоли лоханки [11, 15].
Объем оперативного вмешательства зависит от размеров образования. При небольших полипах целесообразно их эндоскопическое удаление, а при больших – открытое оперативное лечение (при возможности – резекция почки, лоханки, иссечение опухоли, при невозможности – нефрэктомия) [13].
Приводим собственное клиническое наблюдение.
Бо л ь н а я Б. 52 лет поступила 12.2011 в ГКБ им. С. П. Боткина в плановом порядке.
Жалоб при поступлении не предъявляла.
Из анамнеза известно, что около 3 лет назад было выявлено образование лоханки справа. Данные КТ органов брюшной полости с контрастированием от 2008 г: в синусах обеих почек множественные обызвествления размером 5–10 мм, дефект контрастирования лоханки справа толщиной 2,5, длиной 4 см. В 2008 г. была выполнена пункционная биопсия образования лоханки справа. Цитологическое заключение: выраженная пролиферация переходно-клеточного эпителия частью с реактивными изменениями, слизевидные оксифильные массы. Гидронефроз?
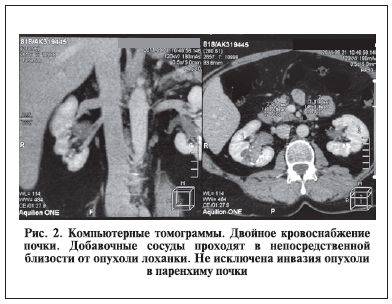
Данные КТ от 2011 г.: в левой почке визуализируются две кисты размером 9,1 и 8,9 мм. Определяются множественные микролиты в проекции чашечек обеих почек размером до 5 мм. В проекции верхних и средних чашечек справа визуализируется образование размером 2,1х2,4х4,7 мм и плотностью 41 ЕД Хаунсфильда (Н), распространяющееся в лоханку без перехода на лоханочно-мочеточниковый сегмент (рис. 1). При контрастировании образование активно набирает препарат в артериальную фазу до 54 ЕД Н, в венозную фазу – до 63–73 ЕД Н. В отсроченную фазу четко определяются контуры образования в виде дефекта контрастирования ЧЛС. Не исключена инвазия образования в паренхиму почки. Выявляется двойное кровоснабжение правой почки, дополнительная почечная артерия отходит от аорты на одном уровне с правой почечной артерией. Определяется дополнительная правая почечная вена, впадающая в нижнюю полую вену (рис. 2). Дефектов контрастирования почечных вен нет. Паранефральная клетчатка не уплотнена. Забрюшинные лимфоузлы не увеличены.
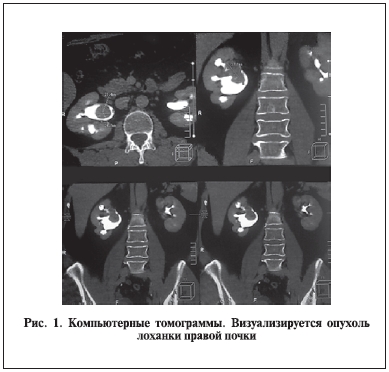
По данным обзорной и экскреторной урографии справа и слева в проекции обеих почек определяются многочисленные тени, подозрительные на конкременты, максимальным размером до 7 мм. На серии экскреторных урограмм выделение контрастного вещества с обеих сторон своевременно, пассаж
мочи по мочеточникам не нарушен. Справа отмечается дефект наполнения ЧЛС размером 2х3х4 см, умеренная пиелоэктазия. Слева без особенностей.
По данным УЗИ: почки обычной формы, расположения, контур волнистый. Паренхима сохранена, с участками втяжений. С обеих сторон паренхиматозные кисты с кальцинированными стенками, при цветном допплеровском картировании бессосудистые максимальным размером 10 мм (слева). Правая почка размером 158х54 мм, толщина паренхимы – 13–26 мм. Отмечается умеренно выраженная пиелоэктазия (лоханка 24 мм), стенки ее утолщены. Нельзя исключать наличие солидного компонента в просвете размером 2х3 см. В проекции верхней и средней групп чашечек конкременты максимальным размером до 7 мм. В левой почке во всех группах чашечек определяются конкременты максимальным
размером 9 мм, не сопровождающиеся нарушением уродинамики. Мочевой пузырь: контур ровный, полость его свободна, содержимое гомогенное.
Трехкратный анализ мочи на атипичные клетки отрицательный.
12.2011 г. была выполнена уретеропиелоскопия, биопсия опухоли лоханки справа: слизистая мочевого пузыря не изменена, мочеточник на всем протяжении не изменен, в лоханке определяется солидное образование, непапиллярное, смещаемое уретероскопом. Взята биопсия данного образования. Выполнена ретроградная уретеропиелография (рис. 3).
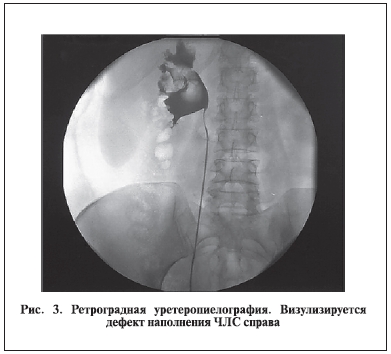
Гистологическое заключение: кровь, мелкие обрывки уротелия. Достоверных признаков опухоли не обнаружено.
С учетом наличия опухоли лоханки справа, нарушающей уродинамику, ее роста, а также возможной инвазии в паренхиму почки, риска малигнизации опухоли было принято решение об открытой ревизии правой почки с последующим решением вопроса об объеме оперативного вмешательства.
Интраоперационно: почка увеличена, контур ее волнист. Магистральные почечные сосуды представлены двумя почечными артериями и двумя венами. В лоханке пальпаторно определяется опухоль. Выполнение резекции почки технически невозможно. С учетом возможной инвазии образования в паренхиму почки по данным КТ, возможной малигнизации опухоли, а также невозможности выполнения резекции из-за проходящих в непосредственной близости от зоны возможной резекции добавочных почечных сосудов решено выполнить нефрэктомию.
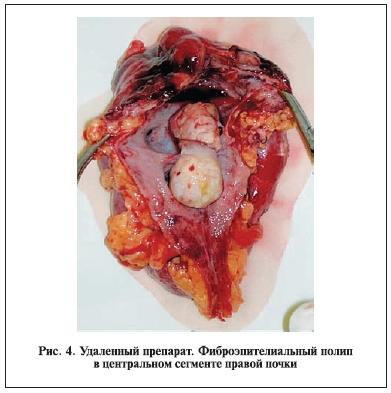
Макроскопически: почка с бугристой поверхностью размером 4,5х6,5х5,5 см, околопочечная клетчатка не изменена. На разрезе в коре почки определяются множественные кисты диаметром 0,3–3 см, заполненные кровянистым содержимым. Чашечно-лоханочная система расширена, в верхней чашечке
определяется узловое образование непапиллярного строения в виде “песочных часов”, распространяющееся в просвет лоханки. Размеры опухоли 5,5х2,5х2 см. Поверхность ее бугристая
сероватого цвета (рис. 4).
Микроскопически: опухоль лоханки имеет строение крупного фиброэпителиального полипа, обтурирующего просвет чашечки и частично лоханки. Образование покрыто уротелием
с гиперплазией и очагами реактивной атипии, воспалительной инфильтрацией стромы. Строма образования фиброзирована с очаговой пролиферацией фибробластов, наличием мелких
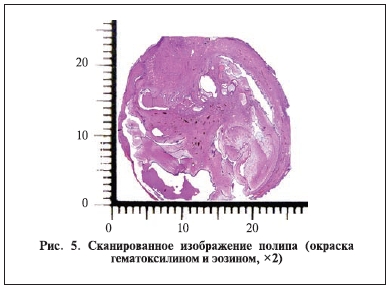
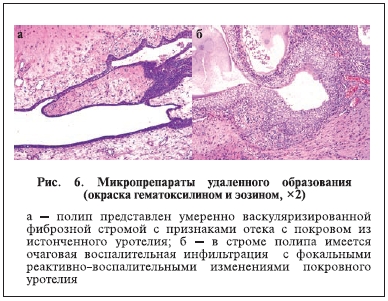
кист, выстланных зрелым переходным эпителием. В окружающей ткани почки – множественные кисты. Эпителий лоханки с реактивными изменениями. Стенка мочеточника с фиброзными изменениями подслизистого и мышечного слоев. Злокачественного опухолевого роста не обнаружено (рис. 5, 6).
Послеоперационный период протекал гладко: рана зажила первичным натяжением, функция второй почки удовлетворительная, диурез адекватный. Из приведенного клинического наблюдения следует, что на догоспитальном этапе при обследовании довольно трудно отдифференцировать фиброэпителиальный полип от других новообразований мочевыделительной системы, так как отсутствуют специфические симптомы. Клинические, лабораторные и инструментальные методы диагностики (УЗИ, экскреторная урография, КТ, цитологическое исследование мочи) не позволяют с уверенностью судить о малигнизации образования в лоханке или мочеточнике. В связи с этим с лечебно-диагностической целью первым этапом предпочтительнее выполнять уретеропиелоскопию с биопсией. При подтверждении доброкачественного процесса в зависимости от размеров образования целесообразно эндоскопическое удаление полипа либо открытое оперативное лечение. В данном наблюдении основными аргументами в пользу открытой ревизии почки с последующей нефрэктомией явились возможная инвазия образования в паренхиму почки по данным КТ, возможная малигнизация опухоли, а также невозможность выполнения резекции ввиду проходящих в непосредственной близости от зоны возможной резекции добавочных почечных сосудов.


