Введение. Статистика последних десятилетий демонстрирует рост заболеваемости стриктурной болезнью уретры (СБУ) мужчин различных стран [1]. Этому есть несколько причин. Во-первых, рост бытового и промышленного травматизма сопровождается увеличением количества переломов костей таза, травм мягких тканей промежности, полового члена и как следствие – повреждением мочеиспускательного канала (МК). Во-вторых, возрастает число резистентных к антибактериальной терапии микроорганизмов, что влечет за собой трансформацию острых уретритов в хронические с исходом в СБУ. Немаловажным фактором увеличения числа таких пациентов является все большая распространенность трансуретральных эндоурологических методик диагностики и лечения патологии мочевых путей и предстательной железы. Кроме того, к травматическому повреждению слизистой МК приводят не только эндоуретральные манипуляции, но и его длительные катетеризации у тяжелых больных, вследствие которых возникают «посткатетерные» стриктуры уретры [2–5].
Наиболее распространенными методами диагностики СБУ являются рентгеноконтрастные ретроградная уретрография (РУГ) и микционная цистоуретрография (МЦУГ), применяемые многие десятилетия и зарекомендовавшие себя как легковыполнимые, доступные, в том числе за счет их невысокой стоимости [6–8]. Информативность результатов этих методов далеко не всегда исчерпывающая. Так, при оценке протяженности стриктуры уретры (СУ) с помощью РУГ и МЦУГ, во-первых, непременно возникает искажение ее истинной длины, обусловленное углом, образующимся между мочеиспускательным каналом и пучком рентгеновских лучей. Вышесказанное наиболее справедливо в отношении поражений бульбозного отдела, так как угол между его осью и пучком рентгеновских лучей максимальный. Во-вторых, врач не контролирует величину давления при введении контрастного вещества в просвет МК, что приводит к искажению истинного диаметра сужения. Помимо этого имеются сложности установления локализации стриктуры, особенно при выявлении поражений проксимальной части бульбозного отдела, а также мембранозного отдела уретры, обусловленные отсутствием мягкотканных ориентиров. Данные РУГ и МЦУГ не позволяют оценивать выраженность изменений в спонгиозном теле (СТ), что крайне важно при планировании тактики хирургического лечения. Нельзя не упомянуть и об известных недостатках рентгенологических методов, связанных с использованием ионизирующего излучения и необходимостью введения рентгеноконтрастного нефротоксичного вещества, способного вызывать различной степени тяжести анафилоктоидную реакцию.

За последние годы было предложено использовать рентгеновскую компьютерную томографию (РКТ) для диагностики СБУ [9]. Этот относительно дорогостоящий по сравнению с вышеупомянутыми метод по своей диагностической ценности в ряде случаев (поражение задней уретры) превосходит РУГ и МЦУГ, но все эти три рентгенологические модальности уступают ультразвуковому исследованию (УЗИ) и стандартной магнитно-резонансной томографии (МРТ) в оценке распространенности фиброзных изменений в СТ.
УЗИ широко применяют в урологической практике, в частности для выявления СБУ [10, 11]. Несмотря на его достаточно высокую информативность и доступность, существует ряд ограничивающих факторов. Так, визуализация уретры на всем протяжении требует использования как поверхностного, так и трансректального доступов. Иными словами, невозможна одномоментная визуализация всех отделов МК, что затрудняет распознавание протяженных и множественных стриктур. Нельзя также не отметить операторозависимый характер получения данных с помощью этого метода и их интерпретации.
Работы последних лет свидетельствуют о перспективности применения МРТ для диагностики и оценки результатов оперативного лечения СБУ [12, 13].
В немногочисленных зарубежных публикациях приведена информация о технике проведения томографии, и фрагментарно описана МРТ-семиотика этой патологии [14–16]. Так, авторы ставили во главу угла определение протяженности сужения МК или степени распространенности фиброзных изменений в спонгиозном теле и нечасто – оценку обоих этих параметров. При этом применялись не адаптированные к конкретной анатомической области рутинные импульсные последовательности (ИП), общепринятые для исследования других органов и систем.
 Цель работы – анализ диагностической информативности результатов применения разработанного нами комплекса ИП [17, 18] и выполненной с его помощью МРТ для определения точной локализации стриктуры или облитерации уретры, границ поражения, для оценки состояния просвета МК и изменений в окружающем СТ и других анатомических структурах.
Цель работы – анализ диагностической информативности результатов применения разработанного нами комплекса ИП [17, 18] и выполненной с его помощью МРТ для определения точной локализации стриктуры или облитерации уретры, границ поражения, для оценки состояния просвета МК и изменений в окружающем СТ и других анатомических структурах.
Материалы и методы. Исследованы 143 пациента в возрасте от 18 лет до 71 года (в среднем 41,4± 17,2 года). МРТ проводили в связи с клиническими данными о наличии у мужчин сужения уретры. Комплексное обследование включало физикальные методы, РУГ и МЦУГ. Диагноз СБУ, подтвержденный результатами оперативного вмешательства и патоморфологического исследования операционного материала, был установлен 121 больному. Данные о локализации стриктур и облитераций МК приведены в табл. 1. В 119 наблюдениях имели место одиночное поражение МК, в 2 – многофокусное. У 102 больных диагноз СБУ был установлен впервые, у 19 – имел место рецидив заболевания. В зависимости от характера выявленной патологии применяли различные виды оперативных вмешательств, основными из которых являлись резекция уретры с концевым анастомозом и анастомотическая уретропластика. В 22 наблюдениях диагноз СБУ был отвергнут, эти пациенты составили контрольную группу.
МРТ проводили на аппарате «Signa HDxt 1.5Т» («General Electric Healthcare»; Милуоки, США) согласно ранее предложенным алгоритму и технологии проведения исследования [17–19]. Разработанные нами динамическую магнитно-резонансную спонгиоуретротомографию (ДМРСУТ) и 3D-магнитно-резонансную уретрографию (3D МРУ) реализовали с помощью модифицированных ИП 2D Fast Imaging Employing Steady-State Acquisition (2D FIESTА) и ИП 3D Fast Recovery Fast Spin Echo – Accelerated (M3D/FRFSE-XL/90) соответственно. Применяли также Fast Spin-Echo (FSE) ИП.
РУГ и МЦУГ выполняли по стандартной методике, использовали рентгеноконтрастные препараты «Ультравист-300», «Ксенетикс-300».
Данные лучевых методов анализировали 2 рентгенолога и 2 уролога со стажем работы более 20 лет.
Статистическую обработку результатов и их взаимосвязь (коэффициент корреляции r) осуществляли по общепринятым формулам [20] в среде электронных таблиц «Excel», входящих в пакеты «MS Office 2010».
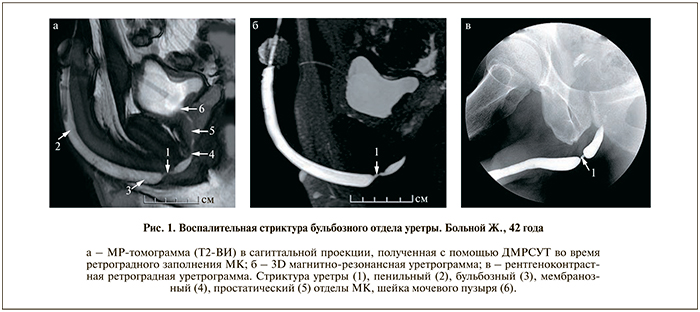
Результаты. Для выявления стриктуры уретры получали серии ее изображений и окружающих тканей различной степени взвешенности по времени спин-спиновой релаксации. Заполненный физиологическим раствором МК и его патологическое сужение визуализировали как гиперинтенсивную на Т2-взвешенных изображениях (ВИ) относительно СТ трубчатую структуру с имеющим четкие, чаще неровные контуры участком (или участками) неравномерного сужения определенной протяженности и выраженности. При выполнении ретроградной ДМРСУТ за счет поддержания постоянного давления контрастирующего вещества в просвете уретры, создаваемого инжектором, во всех случаях (n=110) прослеживали все ее отделы, в том числе мембранозный и простатический, вплоть до мочевого пузыря, в то время как результаты РУГ в ряде случаев отличались отсутствием контрастного вещества в местах наибольшего сужения (рис. 1). Именно благодаря динамическому характеру этой ИП и применению инжектора распознавали снижение эластичности окружающих МК тканей в зоне поражения при увеличении скорости введения физиологического раствора и как следствие – повышения внутрипросветного давления. Эта информация являлась косвенным подтверждением развития фиброзных изменений в СТ, которые в дальнейшем подтверждали их непосредственной идентификацией на Т2- ВИ (ИП FSE). Как следует из приведенных на рис. 1 данных, протяженность стриктуры уретры, идентифицированной с помощью МРТ, превышала, как правило, аналогичный показатель, полученный на основании данных РУГ. При этом на МР- томограммах отсутствует деформация просвета МК в области пеноскротального угла, неизбежная при проведении рентгенологического исследования.

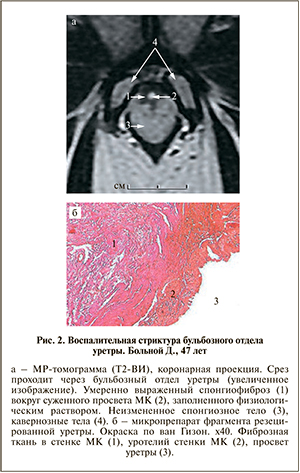
Спонгиофиброз визуализировали на Т2-ВИ (ИП FSE), как имеющую четкие неровные контуры зону гипоинтенсивного МР-сигнала относительно неизмененного спонгиозного тела (рис. 2). Следует отметить, что на Т1-ВИ МР-сигнал от фиброзной ткани изоинтенсивен МР-сигналу от СТ.
 Несмотря на возможность визуализации мембранозного и простатического отделов МК, при выполнении ретроградной ДМРСУТ полученной информации, как правило, недостаточно для надежного обнаружения участка патологического сужения проксимальной или задней уретры. Как отмечалось ранее [17], окружающие в этих отделах МК ткань предстательной железы и мышцы мочеполовой диафрагмы изоинтенсивны на Т1- и Т2-ВИ рубцовой ткани. Следовательно, о наличии стриктуры в простатическом и мембранозном отделах можно судить лишь по изменению диаметра просвета МК. Однако при ретроградном введении контрастирующего агента их тугое заполнение ограничено риском создания избыточного внутрипросветного давления в дистальных отделах из-за менее эластичной стенки задней уретры.
Несмотря на возможность визуализации мембранозного и простатического отделов МК, при выполнении ретроградной ДМРСУТ полученной информации, как правило, недостаточно для надежного обнаружения участка патологического сужения проксимальной или задней уретры. Как отмечалось ранее [17], окружающие в этих отделах МК ткань предстательной железы и мышцы мочеполовой диафрагмы изоинтенсивны на Т1- и Т2-ВИ рубцовой ткани. Следовательно, о наличии стриктуры в простатическом и мембранозном отделах можно судить лишь по изменению диаметра просвета МК. Однако при ретроградном введении контрастирующего агента их тугое заполнение ограничено риском создания избыточного внутрипросветного давления в дистальных отделах из-за менее эластичной стенки задней уретры.
Поэтому для выявления стриктуры мембранозного или простатического отделов применяли микционное исследование (рис. 3) при наполненном мочевом пузыре или после ретроградного его заполнения физиологическим раствором. Для этого применяли вышеуказанные ИП для получения Т2-ВИ различной степени взвешенности. Отличительной чертой МРТ-семиотики стриктур проксимальной уретры по сравнению с сужением ее просвета в дистальных отделах являлось наличие, как правило, супрастенотического расширения проксимальной зоны стриктуры в виде конуса (см. рис. 3).
При анализе полученных результатов следует, однако, учитывать известные ограничения микционного исследования [9, 17].
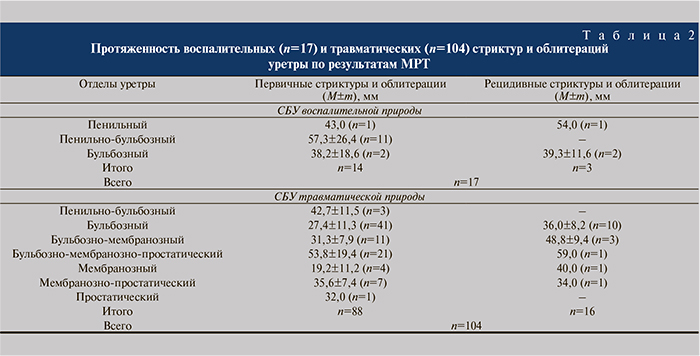
В процессе анализа МРТ-данных отметили различия в МРТ-семиотике и патоморфологической картине стриктур травматической и воспалительной природы. Воспалительные стриктуры (n=17) локализовались в пенильном и бульбозном отделах, а зона наиболее выраженного спонгиофиброза окружала циркулярно непосредственно просвет суженного мочеиспускательного канала (см. рис. 2), реже (n=3; 23,5%) распространяясь на всю толщу спонгиозного тела. Травматические стриктуры (n=71) в большинстве случаев располагались в бульбозном и бульбозно-мембранозном отделах. Иногда (n=6; 8,5%) участки спонгиофиброза визуализировали в толще спонгиозного тела, поодаль, то есть на некотором расстоянии, от просвета канала и даже в ближайших к стриктуре зонах, где просвет уретры уже не был сужен. Такая особенность оказалась наиболее типичной для поражений бульбозного отдела уретры, где толщина спонгиозной ткани наибольшая. Данное обстоятельство можно объяснить тем, что зона травматического поражения уретры в виде разрыва тканей может затрагивать различные по объему участки слизистой МК и губчатого тела, а также периуретральных тканей. Отсюда понятен тот факт, что протяженность сужения просвета канала, как правило, меньше протяженности фиброзных изменений в СТ. При травматических стриктурах спонгиофиброз также практически всегда окружает просвет МК циркулярно, однако может быть значительно более выражен вблизи одной из стенок уретры на ограниченном участке (n=13; 18,3%), что наиболее характерно для коротких стриктур бульбозного отдела (рис. 4). Эта информация может стать значимой при проведении внутренней оптической уретротомии, так как позволит хирургу точно установить зону продольного рассечения уретры.
При сопоставлении МРТ-результатов измерения длины первичных и рецидивных СУ становится очевидным, что протяженность вторичных стриктур всегда превышает аналогичный показатель для первичных поражений в среднем на 27% (табл. 2).
В исследование были включены два случая многофокусных стриктур уретры, локализовавшихся в одном случае в пенильном и бульбозном отделах и в бульбозном и мембранозном отделах – во втором. Из представленных на рис. 3 МР-томограммы и рентгеноконтрастной уретрограммы видно, что протяженность поражения в бульбозном отделе уретры, определенная с помощью ДМРСУТ, значительно превосходит таковую при проведении МЦУГ, а стриктура мембранозного отдела отчетливо визуализирована лишь при выполнении МРТ. Несмотря на единичные наблюдения многофокусных поражений, накопленный опыт диагностики одиночных стриктур уретры позволяет с высокой долей вероятности распространить его и на них, так как им свойственны подобные изменения.
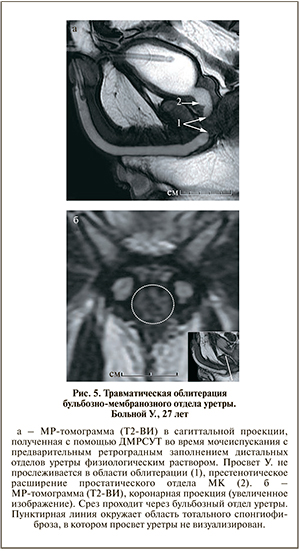
Для распознавания полного блока просвета МК – иными словами, его облитерации (n=33), а также для определения ее локализации и протяженности использовали те же ИП, как и в случаях выявления стриктуры. При ретроградном контролируемом в реальном времени введении физиологического раствора в уретру (ИП 2D FIESTA) добивались тугого заполнения ее просвета вплоть до дистальной границы блока, а при микционном исследовании устанавливали его проксимальную границу. Основными МРТ-признаками наличия облитерации уретры являлись отсутствие гиперинтенсивного на Т2-ВИ МР-сигнала от ее просвета на определенном участке и визуализация там же с помощью ИП FSE однородного тканевого компонента с нечеткими неровными контурами, гипоинтенсивного относительно интактного СТ и изоинтенсивного стенке проксимальной уретры, что свидетельствует о тотальном замещении просвета МК и частично окружающих анатомических структур соединительной тканью (рис. 5). Во многих случаях травматических облитераций (n=14; 42,4%) такая же область измененного МР-сигнала распространялась и на другие анатомические структуры полового члена, что обусловлено причиной возникновения этой патологии.
С помощью ретроградной ДМРСУТ и 3D МРУ во всех наблюдениях (n=53) выявили стриктуры в дистальных отделах МК (см. табл. 1) независимо от степени сужения его просвета, определили их локализацию и протяженность (см. табл. 2). У 4 пациентов этой группы РУГ была неинформативной, а у3 – сомнительной. Таким образом, чувствительность МРТ равна 100%, РУГ – 91,7%.
Далее приведены полученные в работе данные об использовании антеградной или нисходящей ДМРСУТ, РУГ и МЦУГ. Мы ограничились представлением абсолютных значений полученных результатов и не рассчитывали показатели чувствительности этих методов из-за ранее упомянутых ограничений микционного этапа диагностической процедуры.
При поражении бульбозной части уретры в сочетании с мембранозным и простатическим отделами в 24 из 26 (92,3%) наблюдений распознали стриктуры и установили их протяженность, применив ретро- и антеградную ДМРСУТ и 3D-МРУ. Для 4 мужчин не удалось обнаружить проксимальную границу сужения из-за отсутствия какого-либо престенотического расширения. У 2 из 4 упомянутых и еще у 3 пациентов данные РУГ и МЦУГ оказались неубедительными в отношении наличия стриктуры, ее протяженности и вовлечения в процесс смежных отделов.
Из 9 случаев стриктур задней уретры (см. табл. 1) с помощью комбинации ретро- и антеградной ДМРСУТ с 3D-МРУ идентифицировали 6. Путем незначительного увеличения скорости введения физиологического раствора и как следствие – четкой визуализации мембранозного отдела МК и престенотического расширения в верхней части предстательной железы определили обе границы нарушения его проходимости. В 3 наблюдениях СБУ не была диагностирована в связи с наличием значительных изменений в ткани предстательной железы ятрогенной природы. Напротив, данные рентгеноконтрастного исследования дали основания заподозрить наличие стриктуры в мембранозно-простатическом отделе у двух из трех этих больных, как, впрочем, и у четырех из 6 пациентов с установленным с помощью МРТ диагнозом СБУ.
Наличие облитерации уретры подтвердили методами медицинской визуализации у всех 33 мужчин (см. табл. 1). В зависимости от локализации полного блока просвета МК с различной степенью точности были определены и его границы. В частности, возникали трудности в установлении границы поражения, расположенной в задней уретре (n=15).
Сопоставив данные двух лучевых методов и оперативного вмешательства о протяженности стриктур и облитераций МК, констатировали, что значения длины поражения, установленные во время проведения хирургического пособия, коррелируют и достоверно превышают те же показатели МРТ на 7,91±0,48 мм (r=0,89; p<0,05) и рентгеноконтрастного исследования на 13,82±1,01 мм (r=0,85; p<0,05). Последнее обстоятельство отчасти объясняется отсутствием инструментов для объективной оценки протяженности стриктуры при ее измерении во время операции.
Обсуждение. ДМРСУТ, реализуемая с помощью гибридной ИП 2D-FIESTA, предназначена в первую очередь для выявления и уточнения локализации стриктуры или облитерации уретры, а также для определения их протяженности. Разумеется, ДМРСУТ дает возможность визуализировать и участки спонгиофиброза. Однако для его надежного распознавания, оценки распространенности и степени выраженности следует применять ИП FSE, позволяющую получать более выраженный градиент контраста мягких тканей на Т2-изображениях из-за их большей взвешенности по времени спин-спиновой релаксации, по сравнению с МР-томограммами, генерируемыми ИП 2D-FIESTА. Продолжительность исполнения каждой из упомянутых ИП равна 3,5 мин.
Применение 3D-МРУ целесообразно по нескольким причинам. Во-первых, анализ трехмерного изображения просвета МК дает врачу дополнительную информацию о патологическом процессе, что помогает в выборе адекватной тактики оперативного вмешательства. Данные 3D-МРУ схожи с результатами РУГ и МЦУГ по визуальному восприятию, а значит, более доступны для понимания урологов, имеющих большой опыт интерпретации последних. К тому же, как уже отмечалось, они лишены проекционных искажений, свойственных рентгенологическим методам. 3D-МРУ выполняется в течение 35 с. Таким образом продолжительность всего МРТ-исследования пациента с учетом времени настройки томографа равна 10–12 мин, что, конечно, существенно больше того же параметра для рентгенологического метода.
При сравнительной оценке чувствительности двух лучевых методов в выявлении сужения просвета дистальных отделов МК МРТ оказалась существенно эффективнее (100%). Наиболее вероятной причиной ложноотрицательных результатов РУГ является объективно неконтролируемая при ее выполнении скорость введения рентгеноконтрастного вещества и создаваемое при этом избыточное давление в просвете МК, вследствие чего не удавалось визуализировать его невыраженное сужение. При этом за счет принудительного растяжения стенки уретры возможна неточность в оценке протяженности стриктуры, что затрудняет определение ее истинной локализации и вовлечение в патологический процесс смежных отделов.
Не столь очевидно по сравнению с вышеприведенными данными, но достаточно убедительно преимущество МРТ по сравнению с рентгеноконтрастным исследованием рассматриваемой патологии задней уретры. Это касается и тех случаев, когда в патологический процесс частично вовлечен бульбозный отдел. Здесь следует учитывать тот факт, что хирург при проведении оперативного вмешательства на мембранозном или мембранозно-простатическом отделе может не учитывать наличия фиброзных изменений в проксимальной части бульбозного отдела уретры, так как этот отдел также неизбежно попадает в зону оперативного вмешательства.
И МРТ, и рентгенологический метод высокоинформативны в обнаружении облитерации МК независимо от ее локализации. В настоящей работе показатель их чувствительности равен 100%. Однако следует отметить общее для обоих методов ограничение в выявлении как стриктуры, так и облитерации задней уретры, оценки их протяженности и, соответственно, границ. Это зависящая от соматиче-ского и эмоционального состояния пациента и неконтролирумая персоналом микционная составляющая диагностического процесса. Именно невозможностью самостоятельно осуществлять полноценный акт мочеиспускания и тем самым повышать давление в простатическом и мембранозном отделах и как следствие – увеличивать диаметр просвета уретры вплоть до престенотического расширения, можно объяснить получение в этом исследовании ложноотрицательных и ложноположительных результатов.
Одним из путей преодоления описанных диагностических трудностей может стать выполнение МРТ с контрастным усилением, для увеличения градиента контраста ткани предстательной железы, мышц уретрального сфинктера и соединительной ткани, являющейся, как правило, морфологическим субстратом СБУ.
Как следует из вышепредставленных результатов, показатели протяженности поражения МК, по данным примененных интроскопических методов, близки, хотя статистически высокозначимо отличаются друг от друга. При их сопоставлении с данными оперативных вмешательств становится очевидным, что хирург, как правило, завышает длину стриктуры или облитерации.
Развитие СБУ в дистальных отделах МК детерминировано наличием спонгиофиброза, который, как показано в предыдущем разделе, надежно идентифицировали с помощью МРТ на Т2-ВИ. При этом установили отличительные МРТ-признаки, характерные для этого патологического процесс в зависимости от природы его возникновения. Кроме того, в случаях травматических стриктур МРТ позволяет точно определять расстояние тракционного диастаза между участками разрыва уретры, их позиционное расположение как относительно друг друга, так и относительно окружающих органов и тканей (кости таза, прямая кишка и др.). Очевидно, такого рода информацию невозможно получить при выполнении РУГ и МЦУГ.
Следует указать еще на одну установленную в работе закономерность. Помимо выраженного в той или иной степени спонгиофиброза, вызвавшего сужение просвета МК, как правило, визуализировали его небольшие участки различной протяженности за границами стриктуры. Для этого использовали функцию синхронизации срезов МР-томограмм во фронтальной и сагиттальной проекциях. Такого рода информация чрезвычайно важна для определения объема и тактики хирургического лечения. В связи с этим другим направлением дальнейшего исследования может стать использование имеющегося в арсенале томографа «Signa HDxt 1.5Т» программного продукта для обработки данных, полученных с помощью модифицированной нами ИП 2D-FIESTА, для объективной оценки эластичности стенки уретры. В свете рассматриваемой проблемы представляется актуальным сравнение возможностей МРТ и УЗИ.
Вышесказанное свидетельствует о важных преимуществах МРТ в диагностике СБУ у мужчин, что в конечном итоге повышает надежность и точность дооперационной оценки патологического процесса, позволяя хирургу адекватно планировать тактику оперативного вмешательства и осуществлять динамическое наблюдение за пациентом.
Факторами, ограничивающими широкое применение МРТ в диагностике СБУ, являются относительная сложность и стоимость процедуры. Использование этого метода, безусловно, целесообразно в референтных центрах, специализирующихся на хирургии сложных поражений МК.



