Недержание мочи, или инконтиненция, – любое непроизвольное выделение мочи из наружного отверстия мочеиспускательного канала вне зависимости от приведших к нему ситуаций и обстоятельств. Это заболевание является и социальной, и медицинской проблемой [1, 2]. Недержание мочи возникает, если давление в мочевом пузыре превышает таковое внутри мочеиспускательного канала.
■ Экстрауретральное непроизвольное выделение мочи может быть связано с врожденными или приобретенными дефектами мочеточника, мочевого пузыря или мочеиспускательного канала, например при экстрофии мочевого пузыря (врожденном отсутствии его передней стенки), тотальной эписпадии уретры (отсутствии передней стенки мочеиспускательного канала), тотальной гипоспадии уретры (отсутствии задней стенки мочеиспускательного канала), эктопии устьев мочеточников с необычным их расположением, например, в уретре или влагалище. Приобретенные дефекты, ведущие к ложному недержанию мочи, как правило, связаны с травмой, в результате которой нарушается целостность мочевыводящих путей с последующим образованием мочевых свищей, открывающихся на кожу, во влагалище или прямую кишку.
■ Истинным недержанием мочи, по определению Международного общества по удержанию мочи (ICS), считается «непроизвольная потеря мочи, объективно доказуемая и вызывающая социальные и гигиенические проблемы» [3, 4]. Истинное недержание мочи возникает при повреждениях спинного мозга, спинномозговой грыже, запущенном цистите, осложненном сморщиванием мочевого пузыря. Истинное недержание мочи при напряжении может появляться при изменении положения тела, физической нагрузке той или иной степени выраженности, т.е. при увеличении внутрибрюшного давления. Оно обусловлено снижением тонуса мышц тазового дна, ослаблением сфинктеров мочевого пузыря.
МКБ-10 • N39.3 Непроизвольное мочеиспускание • N39.4 Другие уточненные виды недержания мочи • N39.9 Расстройство мочевыделительной системы неуточненное • R32 Недержание мочи неуточненное • F98.0 Энурез неорганической природы
Факторы риска
Факторы риска могут быть разделены на:
- предрасполагающие;
- провоцирующие;
- акушерские и гинекологические.
Предрасполагающие факторы
- Раса – у белых женщин недержание мочи встречается значительно чаще, чем у афроамериканок и азиаток [5].
- Наследственность – женщины, у матерей или старших сестер которых наблюдаются симптомы недержания мочи, наиболее часто страдают этим заболеванием [6].
- Неврологические нарушения – такие состояния и заболевания, как травмы головного или спинного мозга, инсульты, инфаркты мозга, болезнь Паркинсона, рассеянный склероз, полиомиелит, нарушения периферической нервной системы при тазовой хирургии и другие заболевания, могут приводить к развитию нейрогенного мочевого пузыря и недержанию мочи [8].
Провоцирующие факторы
- Возраст – чем старше женщина, тем вероятнее непроизвольное выделение мочи. Это связано с общими возрастными изменениями организма [9, 10].
- Сопутствующие заболевания – провоцирующими могут быть такие заболевания, как сахарный диабет, сердечно-сосудистая недостаточность и т.д. [9, 10].
- Ожирение приводит к недержанию мочи за счет увеличения внутрибрюшного и внутрипузырного давления, а также ослабления мышц тазового дна. По данным исследований, женщины с ожирением в 4,2 раза чаще страдают стрессовой формой и в 2,2 раза чаще – ургентной формой данного заболевания. Отмечено также, что при уменьшении массы тела уровень заболеваемости стрессовым недержанием снижается с 61 до 12% [8, 10, 11].
- Курение способствует возникновению хронического бронхита, при этом кашель сопровождается систематическим повышением внутрибрюшного давления, что в свою очередь может приводить к развитию стрессового недержания мочи. Непосредственная роль никотина в патогенезе недержания мочи до конца не ясна и требует дальнейших исследований [12].
- Мочевая инфекция – причина транзиторного недержания мочи [9].
- Климактерический период – атрофические изменения, происходящие в постменопаузе, повышают риск развития мочевой инфекции и недержания мочи.
Акушерские и гинекологические факторы
- Беременность – у 8–85% женщин во время беременности появляется недержание мочи.
- Роды – родоразрешение через естественные родовые пути, эпизиотомия, инструментальное родовспоможение, масса плода более 4 кг приводят к развитию инконтиненции за счет повреждения мышц тазового дна и нарушения иннервации органов малого таза.
- Перенесенные операции на органах малого таза и лучевая терапия [8].
- Пролапс тазовых органов [13].
Классификация
Согласно классификации Международного общества по удержанию мочи (ICS), выделяют следующие виды недержания мочи [1].
- Стрессовое недержание, или недержание мочи при напряжении, – непроизвольное выделение мочи при внезапном повышении внутрибрюшного давления и недостаточности сфинктерного аппарата уретры, которые возникают при кашле, чихании, физических нагрузках и т.д.
- Ургентное (императивное) недержание – непроизвольное выделение мочи при внезапном нестерпимом повелительном позыве к мочеиспусканию, обусловленном непроизвольными сокращениями детрузора. Чаще всего служит проявлением гиперактивного мочевого пузыря [3].
- Смешанное (комбинированное) недержание мочи сопровождается симптомами и стрессового, и ургентного недержания.
- Описанные типы недержания мочи встречаются наиболее часто, однако существует еще несколько редко встречающихся типов.
- Энурез, или ночное недержание мочи, – возникает во время сна.
- Ситуационное недержание – непроизвольное выделение мочи при различных обстоятельствах, например при половом акте, смехе и т.д.
- Недержание мочи при переполнении мочевого пузыря (ишурия парадокса).
Для определения тяжести недержания мочи при напряжении в настоящее время используют международную классификацию, предложенную и модифицированную McGuire и J. Blaivas в 1988 г. Эта классификация рекомендована к применению Международным обществом по удержанию мочи (ICS) и общепринята:
Тип 0 – недержание мочи не возможно воспроизвести при осмотре пациентки при наличии типичных жалоб, Тип 1 – кашлевой тест положительный и имеется гипермобильность уретры, Тип 2 – положительный кашлевой тест, гипермобильность уретры и цистоцеле, Тип 3 – фиксированная уретра и сфинктерная недостаточность.
В клинической практике широко применяют более простую и приемлемую для практического здравоохранения классификацию Д.В. Кана (1978), определяющую степень недержания мочи при напряжении. По Д.В. Кану, различают три степени недержания мочи: легкую, среднюю и тяжелую.
- При легкой степени непроизвольное выделение мочи отмечают только во время резкого и внезапного повышения внутрибрюшного давления: сильного кашля, быстрой ходьбы. При этом потеря мочи исчисляется всего несколькими каплями.
- При средней тяжести клинические признаки появляются во время спокойной ходьбы, при легкой физической нагрузке и т.д.
- При тяжелой степени больные полностью или почти полностью теряют мочу даже при изменении положения тела.
Диагностика
Для диагностики различных форм недержания мочи используют следующие диагностические тесты и исследования:
- Настоятельно рекомендуемые (обязательные) исследования, которые необходимо выполнять каждой пациентке.
- Рекомендуемые тесты, которые имеют проверенные значения в оценке большинства пациенток, и их использование настоятельно рекомендуется во время первоначального обследования.
- Необязательные тесты, которые служат проверкой ранее полученных результатов обследования в оценке отдельных пациенток; их использование остается на усмотрении врача.
- Нерекомендуемые тесты, значимость которых не доказана.
Исследования, высокорекомендумые при первичном обследовании
Рекомендации предназначены для детей и взрослых, в т.ч. здоровых лиц старше 65 лет. Недержание мочи весьма распространено, но часто пациентки не сообщают об этом. Поэтому настоятельно рекомендуется активное выявление всех случаев, особенно в группах высокого риска.
Анамнез заболевания и оценка общего состояния
Обследование и лечение таких заболеваний, как недержание мочи, требует комплексного подхода. Многие факторы могут влиять на проявление заболевания у конкретного человека, некоторые из них могут вызывать недержание мочи, влиять на выбор метода и успех лечения. Наиболее значимы следующие пункты в истории болезни пациентов.
Оценка общего состояния
- Наличие симптомов со стороны мочевыводящих путей и толстой кишки или урогенитального пролапса, степень тяжести, продолжительность и степень беспокойства. Выявление симптомов в соответствующих органах и системах имеет решающее значение для эффективного планирования лечения. Для оценки симптомов целесообразно использовать проверенные анкеты.
- Влияние каких-либо симптомов на половую функцию: подтверждение данными анкеты, включая воздействие на качество жизни, помогает адекватно оценивать состояние больного.
- Наличие и тяжесть симптомов, включая неврологическое заболевание.
История болезни
- Сбор данных о предыдущем консервативном, медикаментозном и хирургическом лечении, в частности того, как они влияют на мочеполовой тракт и толстую кишку. Следует отметить эффективность и побочные эффекты предыдущего лечения.
- Выявление сопутствующих заболеваний, которые могут иметь огромное влияние на развитие недержания мочи или кала и урогенитальный пролапс. Например, больные бронхиальной астмой во время приступов будут страдать стрессовым недержанием мочи. Некоторые болезни также могут приводить к изменениям в анализе мочи, особенно у ослабленных пожилых людей.
- Выявление медикаментозных препаратов, которые принимает пациент по поводу других заболеваний, т.к. важно понимать, способствуют ли эти препараты возникновению недержания мочи.
- Акушерский и менструальный анамнез.
- Выявление физических повреждений, травм.
Оценка образа жизни
- Вопросы охраны окружающей среды: они могут включать социальную, культурную и физическую среду.
- Стиль жизни (в т.ч. физические упражнения, курение, количество и тип принимаемой пищи/жидкости).
Другие вопросы, влияющие на выбор лечения
- Необходимо учитывать желание пациентки лечиться и продолжать лечение.
- Цели лечения и ожидаемые результаты.
- Системы поддержки пациенток (в т.ч. опекунов).
- Когнитивные функции: все пациентки должны быть оценены на предмет их способности в полной мере описать свои симптомы – в отношении беспокойства, влияния на качество жизни; их предпочтения и целей по уходу, а также понимания предложенных планов обследования и лечения, обсуждения, где это уместно, альтернативных вариантов лечения.
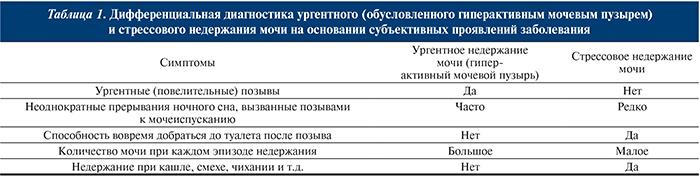
В некоторых группах пациенток важно формальное тестирование. Например, тестирование когнитивных функций у пациенток с возможными нарушениями памяти и/или внимания, которые могут влиять на ответы (табл. 1). Если пациентка не может принять решение о лечении самостоятельно, в обсуждении истории ее болезни, целей лечения и ухода за ней могут участвовать члены семьи и лица, осуществляющие уход.
Медицинский осмотр
Чем сложнее история болезни и более обширна и/или инвазивна предложенная терапия, тем более полным должно быть обследование. В зависимости от симптомов пациенток и их тяжести, есть целый ряд компонентов в обследовании больных недержанием мочи и/или пролапса тазовых органов.
Общее состояние:
- психическое состояние;
- ожирение: индекс массы тела;
- физическая активность и подвижность.
Абдоминальное обследование: пальпация живота, области мочевого пузыря, выявление послеоперационных рубцов.
Гинекологический осмотр:
- оценка состояния промежности и наружных половых органов, в т.ч. качества тканей и их чувствительности, эстрогенового статуса;
- вагинальный (в зеркалах) осмотр, выявление опущения, выпадение половых органов или прямой кишки. При влагалищном исследовании необходимо обратить внимание на размер влагалища, состояние слизистой оболочки и характер выделений (видимые признаки кольпита или атрофические изменения слизистой оболочки), рубцовую деформацию влагалища и уретры (вследствие оперативных пособий или лучевой терапии), наличие и форму цистоцеле и уретероцеле (сочетаются с симптомами недержания мочи в 50% наблюдений). Особое значение имеют размер переднего влагалищного свода, положение уретры и шейки мочевого пузыря, шейки и тела матки (часто выявляется опущение матки или элонгация ее шейки). Выявляют такие симптомы, как непроизвольное выделение мочи при кашле или натуживании (дает основание для предварительного диагноза недержания мочи при напряжении), гипермобильность шейки мочевого пузыря и проксимальной уретры при кашле и натуживании (косвенные признаки сфинктерной недостаточности даже в отсутствие первого симптома);
- бимануальное обследование таза и аноректальный осмотр, оценка функции мышц тазового дна и т.д.;
- стресс-тест для выявления недержания мочи при напряжении (кашлевая проба).
Анализ мочи
По данным общего анализа мочи, среди пациентов с расстройствами мочеиспускания легко обнаружить группу больных инфекцией мочевыводящих путей, которая служит причиной симптомов со стороны нижних мочевыводящих путей. Такие пациенты легко поддаются лечению. Проведение анализа мочи может варьироваться от использования общего анализа мочи до микроскопии мочи и бактериологического исследования (при наличии показаний).

Рекомендуемые методы обследования
Приведенные ниже тесты рекомендуются при наличии соответствующих клинических проявлений. Некоторые исследования становятся высокорекомендуемыми в определенных конкретных ситуациях.
Дальнейшая оценка симптомов и качества жизни
Пациенткам с симптомами со стороны нижних мочевыводящих путей настоятельно рекомендуется ведение дневников мочеиспусканий, в которых пациентка записывает частоту мочеиспусканий, объем мочи при каждом мочеиспускании, эпизоды недержания мочи, использование прокладок при недержании мочи.

Рекомендуется использование анкет-опросников (класс А, где это возможно) для оценки перспектив симптома недержания мочи и их влияния на качество жизни.
Для базовой оценки перспектив пациентки с недержанием мочи рекомендуется ICIQ (уровень А) совместно с другими анкетами с высоким уровнем доказательности для более детальной оценки. При наличии пролапса тазовых органов, болевом синдроме мочевого пузыря и недержании кала для конкретных групп пациенток доступно и возможно использование специализированных анкет по пролапсу гениталий.
Оценка функции почек
Стандартные биохимические тесты для оценки функции почек рекомендуются пациенткам с недержанием мочи и вероятностью нарушения функции почек.
Урофлоуметрия и измерение остаточной мочи
Урофлоуметрия с измерением остаточной мочи рекомендуется в качестве скринингового теста при наличии симптомов, указывающих на вероятную дисфункцию нижних мочевыводящих путей, или при физических признаках пролапса половых органов, или растяжения (гипотонии) мочевого пузыря.
Для пациенток с подозрением на дисфункции мочевыводящих путей определение остаточной мочи должно быть частью первоначального обследования, особенно если результат исследования, скорее всего, будет влиять на выбор лечения (например, для неврологических больных). Ультразвуковое исследование по выявлению остаточной мочи проводится также при осложненном недержании мочи или использовании медикаментозных препаратов, которые могут приводить к развитию дисфункции нижних мочевыводящих путей.

Методы визуализации
Хотя выполнение методов визуализации при недержании мочи не рекомендуется, визуализация нижних мочевыводящих путей и органов малого таза рекомендуется, когда при первоначальном обследовании есть подозрение на, возможно, совместно существующую патологию нижних мочевыводящих путей и органов малого таза. Начальным может быть ультразвуковое исследование или обзорная рентгенография.
Визуализация верхних мочевыводящих путей рекомендуется в конкретных ситуациях.
К ним относятся:
- наличие гематурии;
- наличие нейрогенного недержания мочи, например при миелодисплазии, травмах спинного мозга;
- наличие недержания мочи, ассоциированное с наличием значительного количества остаточной мочи;
- наличие сосуществующей боли в пояснице (в области почек);
- выявление выраженного пролапса тазовых органов, ранее не леченного;
- подозрение на экстрауретральное недержание мочи;
- у детей с недержанием мочи и инфекцией мочевыводящих путей;
- полученные результаты уродинамического исследования показывают низкий комплаенс мочевого пузыря.
Эндоскопические исследования
Хотя цистоуретроскопия не рекомендуется всем больным до операции, все же это исследование должно быть выполнено в определенных случаях:
- пациенткам с осложненным и рецидивирующим недержанием мочи (например, после неудачной хирургической операции).
- при первоначальном обследовании выявлена другая патология, например гематурия;
- при наличии боли или дискомфорта в области МП у пациенток с симптомами со стороны мочевыводящих путей эндоскопия может выявить внутрипузырное поражение (например, опухоль);
- при подозрении на наличие урогенитальных свищей и экстрауретрального недержания мочи.
Сложность для диагностики (с целью выявления ложного недержания мочи) в основном представляют различные эктопии устья мочеточника, особенно при удвоении мочеточников. Эктопированное устье находят при инструментальном исследовании (уретроскопии, осмотре влагалища в зеркалах, ректоскопии). Иногда целесообразно одновременное применение индигокарминовой пробы. Внутривенно вводят 5 мл 0,4%-ного раствора индигокармина и наблюдают за его выделением с мочой из эктопированного устья.
Уродинамическое исследование
Уродинамическое исследование рекомендуется:
- в случаях, когда результаты могут изменить выбор лечения, например выбор более инвазивного метода лечения недержания мочи и урогенитального пролапса;
- при безуспешном медикаментозном лечении ургентного недержания мочи, если требуется больше информации для планирования дальнейшей терапии;
- при обследовании больных с нейрогенной дисфункцией нижних мочевыводящих путей;
- больным с рецидивами недержания мочи после хирургических операций по устранению недержания;
- в случае осложненного недержания мочи.
Уродинамическое исследование выполняется с целью:
- воспроизведения симптомов пациентки и их корреляции с результатами уродинамического исследования;
- оценки чувствительности мочевого пузыря;
- обнаружения гиперактивности детрузора;
- оценки компетенции уретры при наполнении мочевого пузыря;
- определения функции детрузора во время мочеиспускания;
- оценки уретрального сопротивления (выявления инфравезикальной обструкции) во время мочеиспускания;
- измерения остаточной мочи.

Для уточнения поведения мочевого пузыря и его сфинктеров в фазах наполнения и опорожнения наиболее объективным и информативным методом исследования больных служит комплексное уродинамическое исследование с предварительным ведением дневника мочеиспусканий в течение 3–4 дней.
Дополнительные диагностические тесты
Дополнительное уродинамическое исследование
Видеоуродинамическое исследование может быть полезным в лечении недержания мочи у детей, пациенток с неудачными результатами оперативного лечения, а также у некоторых нейрогенных пациенток с целью получения дополнительной анатомической информации. Могут быть использованы и УЗИ, и рентгенография.
Если необходима более подробная оценка функции мочеиспускательного канала, следующие дополнительные тесты могут дать полезную информацию:
- профилометрия уретрального давления;
- определение точки утечки абдоминального давления;
- видеоуродинамика;
- электромиография мышц тазового дна.
Если начальное уродинамическое исследование не смогло продемонстрировать причину недержания у пациентки, обязательно проводят:
- повторное уродинамическое исследование;
- амбулаторное уродинамическое исследование.
Тест с прокладкой [19]
Тест с прокладкой – дополнительное исследование в рутинной оценке недержания мочи и, если его проводят, предлагают 24-часовой тест, позволяющий оценивать изменение веса использованных в течение суток абсорбирующих прокладок.

Нейрофизиологическое обследование и визуализирующие исследования
Информацию, полученную с помощью клинического и уродинамического обследования, можно дополнить за счет нейрофизиологического тестирования поперечнополосатых мышц и нервных проводящих путей. Данные исследования должен выполнять специалист, подготовленный соответствующим образом.
Следующие нейрофизиологические тесты можно считать оправданными для пациенток с поражениями периферической нервной системы до начала лечения нижних мочевыводящих путей или при аноректальной дисфункции:
- концентрическая игольчатая электромиография;
- сакральный ответный рефлекс на электрическую стимуляцию нервов полового члена или клитора.
Исследование латентности полового нерва не рекомендуется. Применение методов визуализации центральной нервной системы, в т.ч. спинного мозга, с помощью миелографии, КТ и МРТ может оказаться полезным, если простые методы визуализации (например, рентгенография позвоночника) не выявляют патологических изменений у пациенток с подозрением на неврологическое заболевание.
Другие визуализационные методы обследования
Цистоуретрография, УЗИ, КТ и МРТ используют в следующих случаях:
- подозрение на дисфункцию тазового дна;
- неудавшееся (безуспешное) хирургическое лечение, например, при рецидивировании выпадения задней стенки влагалища или неудачной слинговой операции;
- подозрение на фиксирование уретры.
Аноректальное исследование
Анальная манометрия позволяет оценивать давление при сокращении и расслаблении ануса.
Лечение
Алгоритм начального лечения предназначен для использования всеми клиницистами, в т.ч. медицинскими сестрами, физиотерапевтами, врачами широкого профиля и семейными врачами, а также специалистами (урологами и гинекологами).
Специализированные алгоритмы предназначены для использования врачами-специалистами.
Каждый алгоритм лечения основывается на результатах базового обследования (методов диагностики).
В каждом алгоритме лечения процедуры перечислены в порядке усложнения, т.е. наименее инвазивные методы указаны первыми. Этот порядок не предполагает шкалу эффективности или затрат. Алгоритм начального лечения предложен на эмпирической основе, в то время как алгоритм специализированного лечения, как правило, зависит от точного диагноза, подтвержденного результатами различных методов обследования, включая уродинамические.
Использование прокладок. Использование прокладок направлено на повышение качества жизни тех пациенток, которые:
- не определились в выборе варианта лечения;
- ожидают лечения;
- ожидают времени наступления эффективности лечения;
- не могут быть (полностью) вылеченными.
Первоначальный этап лечения
При первоначальной оценке определяют следующее.
- Группу пациенток с осложненным недержанием мочи. Такие пациентки должны быть направлены к специалисту. В эту группу входят больные с:
- жалобами на боли;
- наличием гематурии;
- рецидивирующей инфекцией мочевывоводящих путей;
- подозреваемым или доказанным нарушением опорожнения мочевого пузыря;
- значительным пролапсом тазовых органов;
- постоянным недержанием мочи;
- рецидивом недержания мочи;
- больные после лучевой терапии органов малого таза;
- радикальной тазовой хирургической операции;
- перенесенной хирургической операции на нижних мочевыводящих путях;
- подозрением на наличие свища.
- Принадлежность к той или иной основной группе больных:
- женщины со стрессовым недержанием мочи (при физической нагрузке);
- женщины с ургентными, частыми позывами на мочеиспускание с ургентным недержанием мочи или без него;
- женщины со смешанным (ургентным и стрессовым) недержанием мочи.
- Для женщин со стрессовым, ургентным или смешанным недержанием мочи первоначальное лечение должно включать:
- соответствующие рекомендации по изменению образа жизни;
- выполнение физических упражнений;
- обучение (под руководством) по тренировке мышц тазового днаА, тренировке мочевого пузыряА для лечения гиперактивного мочевого пузыря;
- поведенческую терапию;
- сокращение приема кофеинаВ; и снижение весаА;
- использование вагинальных конусов для женщин с недержанием мочи при напряженииВ;
- медикаментозную терапию:
- использование холинолитических препаратов для лечения симптомов гиперактивного мочевого пузыря с ургентным недержанием мочи или без негоА;
- использование агонистов бета-3 адренорецепторов для лечения симптомов гиперактивного мочевого пузыря с ургентным недержанием мочи или без негоА.
При выявлении дефицита эстрогенов и/или инфекции мочевыводящих путей состояние пациентки оценивают при первоначальном обследовании, а затем повторно через определенный интервал времени(В).
Первоначальное лечение должно проводиться в течение 8–12 нед до переоценки и возможного направления к специалисту для дальнейшего лечения, если улучшение состояния пациентки не достигнуто или недостаточно выражено.
Пациенткам с комбинированным недержанием мочи клиницисты предпочитают лечить наиболее беспокоящий симптом(С).
Некоторым пациенткам со значительным пролапсом тазовых органов возможно использование вагинальных устройств, которые помогают справиться как с недержанием мочи, так и с пролапсом (вагинальные кольца и колпачки).

Этап специализированного лечения
Оценка состояния пациентки
Пациенткам с осложненным недержанием мочи до выбора лечения необходимо провести дополнительные методы обследования:
- посев мочи (при необходимости);
- цистоуретроскопию;
- визуализирующие методы исследования мочевыводящих путей.
Если результаты этих исследований в норме, в лечении таких пациенток используют методы, перечисленные выше (методы первоначального этапа лечения).
При необходимости пациентке необходимо пройти дополнительное обследование.
До оперативного вмешательства рекомендуется выполнение уродинамического обследования, на основании результатов которого возможно изменение или определение вида лечения. Оно используется для диагностики типа недержания мочи. При проведении оценки функционального состояния уретры возможным считают:
- профилометрию уретрального давления;
- определение точки утечки мочи.
Рекомендуется системная оценка пролапса тазовых органов. Пациенток с сосуществующим пролапсом тазовых органов обследуют с целью хирургического его устранения в случае необходимости.
Лечение
Недержание мочи устраняют консервативными и оперативными методами. Неоперативные методы лечения показаны больным легкой степенью недержания мочи при напряжении, ургентным недержанием мочи, обусловленным гиперактивностъю детрузора, а также при сочетании стрессового и ургентного недержания мочи.
Если стрессовое недержание мочи подтверждается уродинамически, рекомендуемые варианты лечения включают полный диапазон нехирургических методов лечения, а также позадилонную или трансобтураторную слинговую операциюА.
Для пациенток с ограниченной мобильностью шейки мочевого пузыря могут быть рекомендованы слинговые операцииА, объемообразующие парауретральные инъекцииВ и установка искусственного сфинктера мочевого пузыряВ.
Рекомендуется использование ботулинического токсина больными, страдающими ургентным недержанием мочи при лечении гиперактивности детрузора, если он не реагирует на медикаментозную терапию холинолитикамиС. При рефрактерном ургентном недержании мочи вследствие идиопатической гиперактивности детрузора применяют нейромодуляциюА или аугментацию мочевого пузыря при снижении растяжимости (комплаентности) мочевого пузыряС.

Пациентки с дисфункцией нижних мочевыводящих путей, приводящей к значительному количеству остаточной мочи (например, более 30% общего объема мочевого пузыря), могут иметь инфравезикальную обструкцию или снижение сократительной способности детрузора. Урогенитальный пролапс может быть наиболее распространенной причиной развития дисфункции.
Методы лечения гиперактивного мочевого пузыря и обусловленного им ургентного недержания мочи
- Немедикаментозная терапия:
- тренировка мышц тазового дна;
- упражнения для тазовых мышц с использованием метода биологической обратной связи;
- электрическая стимуляция.
- Медикаментозное лечение – направление первого выбора.
Тренировка мочевого пузыря. Заключается в соблюдении больной заранее установленного и согласованного с врачом плана мочеиспусканий, т.е. пациент должен мочиться через определенные промежутки времени. Программа тренировки мочевого пузыря направлена на прогрессивное повышение интервала между мочеиспусканиями.
Упражнения для тазовых мышц с применением метода биологической обратной связи. Основа клинического использования упражнений для тазовых мышц у больных с гиперактивным мочевым пузырем – наличие анально-детрузорного и уретрально-детрузорного рефлексов (рефлекторное торможение сократительной активности детрузора при произвольных сокращениях наружных анального и уретрального сфинктеров). Рекомендуют выполнять 30–50 сокращений в день длительностью от 1 до 15–20 с. Задача метода биологической обратной связи – приобретение пациенткой умения сокращать специфические мышечные группы под самостоятельным контролем.
Недостатки поведенческой терапии:
- существует мало данных о продолжительности положительной динамики, а также о том, как долго пациентки способны придерживаться условий терапии;
- лечение по методу поведенческих реакций ограничивается тем, что оно зависит от активного участия в нем пациентки, желающей лечиться (т.е. ценность данного метода может быть ограничена в отношении пациенток с психическими дефектами, а также в отсутствие мотивации к лечению).
Фармакотерапия
Фармакотерапия – один из первых и самых распространенных методов лечения гиперактивного мочевого пузыря и обусловленного им ургентного недержания мочи. Медикаментозную терапию применяют в качестве первичного метода для всех пациенток с гиперактивным мочевым пузырем и ургентным недержанием мочи. Метод вызывает интерес прежде всего благодаря доступности, возможности длительного применения, индивидуального подбора дозы и режима терапии.
Ее цель – устранение ведущих симптомов, что непосредственно связано с улучшением уродинамических показателей: снижением активности детрузора, увеличением функциональной емкости мочевого пузыря.
Требования к препаратам для фармакологической коррекции:
- селективность воздействия на мочевой пузырь;
- хорошая переносимость;
- возможность длительной терапии;
- эффективное воздействие на основные симптомы.
Связь гиперактивности детрузора с повышением активности парасимпатического отдела вегетативной нервной системы доказана и объясняет лечебный эффект применения блокаторов периферических мускариновых холинорецепторов (холинолитиков). На их фоне влияние парасимпатического звена ослабевает, а симпатического – возрастает, вследствие этого:
- снижается внутрипузырное давление;
- снижаются или подавляются некоординированные сокращения детрузора;
- увеличивается эффективная емкость мочевого пузыря;
- улучшается адаптационная функция детрузора.
М-холинолитики – препараты выбора в лечении данного состояния. В настоящий момент наиболее часто при лечении гиперактивного мочевого пузыря и ургентного недержания мочи применяют препараты, воздействующие на мускариновые рецепторы мочевого пузыря, – м-холинолитики. Большинство из этих препаратов вызывает неизбежные нежелательные явления, что обусловливает необходимость поддержания баланса между их преимуществами и недостатками.
Антимускариновое действие иногда вызывает:
- сухость во рту;
- запор;
- трудности аккомодации;
- сонливость.
Препараты нельзя назначать больным с сильно нарушенным оттоком мочи из мочевого пузыря (обструктивной уропатией), обструкцией кишечника, язвенным колитом, глаукомой и миастенией. На фоне приема этих лекарственных средств у пациенток развивается замедленная реакция, им нужно проявлять осторожность при вождении автомобиля или работе с опасными механизмами.
К одним из самых известных антихолинергических препаратов относится атропин, оказывающий выраженное системное действие. Отсутствие селективности действия препарата, вне всякого сомнения, становится негативным фактором, т.к. определяет низкую эффективность его терапевтических доз в отношении симптомов гиперактивности. Препарат в настоящий момент представляет больше исторический интерес, его практически не назначают при гиперактивности детрузора.
В настоящее время при ургентном недержании мочи применяются следующие м-холинолитики.
- Оксибутинин. Необходим индивидуальный подбор дозы. Пациенток предупреждают, что это займет определенный период времени, в течение которого необходимо посещать врача. Оптимальной считают дозу, дающую нужный эффект при минимальных побочных действиях. Дозы для приема внутрь составляют от 2,5 мг однократно до 5 мг 4 раза в день. Стандартная стартовая доза для взрослых составляет 5 мг 2–3 раза в день. Для пожилых пациентов рациональная стартовая доза составляет 2,5 мг 2–3 раза в день. Доза должна оставаться неизменной в течение 7 дней до корректировки (уменьшения или увеличения в зависимости от выраженности клинического эффекта). Несмотря на достаточную эффективность, оксибутинин обладает рядом особенностей. Это прежде всего отсутствие селективности в отношении мочевого пузыря, что обусловливает возможную плохую переносимость, необходимость титрования дозы, а также наличие побочных эффектов со стороны центральной нервной системы и расстройства когнитивнойфункции.
- Толтеродин – лекарственное средство с антимускариновым действием, оказывающее на мочевой пузырь такое же влияние, как и оксибутинин, но обладающее незначительным влиянием на мускариновые рецепторы слюнных желез. Толтеродин переносится лучше, обеспечивает большую комплаентность (приверженность лечению) пациентов по сравнению с оксибутинином. Применяют таблетки 2 мг 2 раза в день или капсулы пролонгированного действия по 4 мг, используемые 1 раз в день (за исключением больных с выраженными нарушениями функций печени и почек – в этом случае применяют капсулы по 2 мг 1 раз в день).
- Солифенацин – наиболее селективный специфический конкурентный ингибитор мускариновых рецепторов. Селективность солифенацина по отношению к мочевому пузырю значительно выше по сравнению с толтеродином и оксибутинином, что обусловливает возможность его длительного применения при минимальном количестве побочных эффектов. Используемые дозировки – по 5 мг/ сут, а при необходимости с целью повышения эффективности препарата дозу можно повысить до 10 мг 1 раз в сутки. В настоящее время подтверждено положительное влияние возможности увеличения дозировки солифенацина в лечении основных симптомов ГМП и актуализирована необходимость применения 10 мг препарата на старте терапии. Эффективность 10 мг солифенацина сопровождается благоприятным профилем безопасности и переносимости, не оказывает значимого влияния на когнитивную функцию у пожилых пациенток в отличие от оксибутинина [24, 25].
- Троспия хлорид – парасимпатолитик с периферическим, атропиноподобным действиями, а также ганглионарным миотропным действием, подобным таковому у папаверина. Дозу подбирают индивидуально: от 30 до 90 мг/сут. Концентрация троспия хлорида при однократном приеме от 20 до 60 мг пропорциональна принятой дозе.
В настоящее время становится интересным использование в лечении гиперактивного мочевого пузыря β-адреномиметиков, что продиктовано наличием побочных эффектов м-холиноблокаторов. Стимуляция β-адренорецепторов уротелия приводит к расслаблению детрузора.
Мирабегрон – это новый препарат для лечения гиперактивного мочевого пузыря, который относится к β-адреномиметикам – классу лекарственных средств, впервые примененных для лечения расстройств мочеиспускания. Недавно после тщательных многолетних мультицентровых рандомизированных исследований мирабегрон был одобрен к применению в странах Европы и Северной Америки.
Расслабление детрузора, как и других гладкомышечных органов, обусловлено циклическим аденозинмонофосфатом (ц-АМФ). Стимуляция норадреналином β-адренорецепторов приводит к увеличению количества цАМФ и релаксации.
За последние 10 лет действие мирабегрона было исследовано более чем на 10 тыс. пациенток. Эффективность и профиль безопасности препарата были изучены в 6 мультицентровых исследованиях, в которых препарат применялся не менее 12 недель.
Концепция лечения гиперактивного мочевого пузыря мирабегроном была подтверждена в исследовании BLOSSOM, опубликованном Chapple и соавт. [26]. В данном исследовании клинические центры из 6 европейских стран в общей сложности включили 260 пациентов. Больные гиперактивным мочевым пузырем были случайным образом распределены в 4 группы и принимали соответственно плацебо, мирабегрон 100 мг 2 раза в день, мирабегрон 150 мг 2 раза в день или толтеродин 4 мг 1 раз в день на протяжении 4 недель. Анализ полученных данных указал на значительные преимущества обеих доз мирабегрона по сравнению с плацебо и толтеродином в лечении поллакиурии, а также несомненное преимущество мирабегрона перед плацебо в лечении ургентных позывов, недержания мочи и ноктурии.
Основываясь на положительных результатах предыдущего исследования, было инициировано европейское исследование по поиску оптимальной дозы мирабегрона, в которое были включены 919 больных, распределенных в пять групп: плацебо, мирабегрон 25 мг, 50, 100 и 200 мг. Лечение проводилось на протяжении 12 нед. Это исследование показало, что эффективность доз 50 мг, 100 и 200 мг незначительно отличаются друг от друга. Именно на основании этого стандартной дозой препарата стали 25 или 50 мг мирабегрона в сутки [27]. Наиболее частыми побочными эффектами были гипертензия, сухость во рту, запоры и головная боль. Все эти состояния одинаково часто наблюдались у больных, принимавщих мирабегрон или холинолитики. Исключение составила лишь частота возникновения сухости во рту, которая намного чаще присутствовала у больных, получавших холинолитики. Существенного удлинения QT интервала на ЭКГ не было отмечено при длительном приеме мирабегрона [27, 28].
Основываясь на данных клинических исследований, мирабегрон может быть рекомендован пациенткам, страдающим гиперактивным мочевым пузырем и ургентным недержанием мочи [28]. Препарат также показал свою эффективность для пациенток, которые ранее безуспешно применяли холинолитики или же отказались от приема холинолитиков вследствие выраженных побочных эффектов.
Традиционный метод лечения нейрогенной гиперактивности мочевого пузыря – стимуляция сакрального нерва, снижающая сократительную активность детрузора, повышающая растяжимость детрузора и уменьшающая выраженность детрузорно-сфинктерной диссинергии. Однако для достижения клинического эффекта необходимо проводить электростимуляцию не менее 3 мес, что проблематично для неврологических больных, а побочные эффекты (болевые ощущения и дискомфорт в области воздействия) нередко вынуждают больных отказаться от этого метода.
Метод нейромодуляции тибиального нерва для лечения нейрогенных нарушений мочеиспускания имеет свои преимущества при неэффективности других видов лечения.

Десмопрессин – синтетический аналог вазопрессина (известен также как антидиуретический гормон), усиливающий реабсорбцию воды в собирательных трубочках почек, при этом не повышая артериального давления. Его можно назначать внутрь, интраназально или в виде инъекций. Десмопрессин наиболее часто применяют для лечения несахарного диабета, а также ночного энуреза (назначают на ночь) [19].
- Непроизвольное выделение мочи при недержании уменьшается в течение первых 4 ч после приема десмопрессина, после 4 ч этот эффект препарата исчезает (УД: lb).
- Длительный прием десмопрессина не уменьшает и не устраняет симптомов недержания мочи (УД: lb).
- Регулярный прием десмопрессина вызывает гипонатриемию (УД: 3) [19].

Электрическая стимуляция:
- уретрального и анального сфинктеров;
- мышц тазового дна;
- волокон n. pudendus и n. tibialis;
- корешков сакрального отдела спинного мозга.
Стимуляция афферентных нервных волокон способствует увеличению емкости мочевого пузыря, т.к. снижает его чувствительность. Длительность лечения должна быть не менее 3 мес. Побочные реакции (редкие) включают болевые ощущения и дискомфорт в области воздействия.
Интравезикальная инъекция ботулинотоксина А
Инъекции ботулинотоксина в стенку мочевого пузыря все чаще применяют для лечения персистирующего или рефрактерного ургентного недержания мочи у взрослых женщин. Почти во всех исследованиях был использован онаботулинический токсин типа А. Методика инъекционной терапии не стандартизирована, поэтому данные, приведенные в разных работах, отличаются по количеству инъекций, месту инъекции препарата и введенной дозе (табл. 2). Хирургам следует знать о существовании разных форм ботулинотоксина, в частности онаботулинотоксина А (в Европе известен как ботокс), абоботулинотоксина А (в Европе известен как Dysport), инкоботулинотоксина (Xeomin), и что дозы этих препаратов не равнозначны. В нашей стране зарегистрирован препарат Лантокс, содержащий ботулинический токсин. Эффект повторных инъекций больным императивным недержанием мочи изучен недостаточно. Наиболее серьезный побочный эффект – увеличение объема остаточной мочи, что повышает риск инфекции мочевыводящих путей и требует выполнения периодической катетеризации мочевого пузыря в стерильных условиях.
- Курс лечения одним лишь онаботулинотоксином А (100–300 ЕД) более эффективный, чем прием инъекции плацебо, а при наблюдении в течение 12 мес позволяет достигать более высокого показателя выздоровления и уменьшения симптомов ургентного недержания мочи (УД: 1а).
- Инъекции онаботулинотоксина в дозе, превышающей 100 ЕД, сопровождаются повышением частоты необходимости выполнения периодической катетеризации мочевого пузыря (УД: 1а).
- Инъекции онаботулинотоксина Ат в дозе, превышающей 100 ЕД, не приводят к дальнейшему повышению качества жизни больных, страдающих идиопатическим гиперактивным мочевым пузырем и ургентным недержанием мочи (УД: lb).
- Нет данных, указывающих на снижение эффективности ботулинотоксина А при повторных его инъекциях (УД: 3).
- При лечении инъекциями ботулинотоксином А пожилых людей вероятность увеличения объема остаточной мочи выше, чем у молодых пациенток (УД: 3).
- Выполнение периодической самостоятельной катетеризации мочевого пузыря повышает риск развития мочевой инфекции (УД: lb).
- Преимущество какого-либо одного способа инъекции ботулинотоксина А перед другими не доказано (УД: lb).
- При тяжелых формах ургентного недержания мочи онаботулинотоксин Ат более эффективен, чем холинолитики (УД: 1а).
- При повторных курсах лечения онаботулинотоксином Ат необходимость прервать последующее лечение возникает чаще, чем после первой инъекции (УД: 2) [19].

Деривация мочи
Необходимость в деривации мочи при ургентном недержании мочи, не связанном с нейрогенным механизмом, возникает редко. Исследования, специально посвященные изучению результатов этих операций при ургентном недержании, не связанном с нейрогенным механизмом, не проводились, хотя кокрановская группа представила обзор по этой теме, результаты которого приведены ниже [24, 27].
- Данные об эффективности аугментационной цистопластики и отведения мочи у больных гиперактивностью детрузора неубедительны (УД: 3).
- Как аугментационная цистопластика, так и операция по отведению мочи характеризуется очень высокой частотой осложнений в раннем и отдаленном периодах (УД: 3).
- Необходимость в периодической самостоятельной катетеризации мочевого пузыря после аугментационной цистопластики возникает очень часто (УД: 3).
- Сравнительное изучение эффективности и побочных эффектов аугментационной цистопластики и отведения мочи не проводилось (УД: 3).
- Эффективность миэктомии детрузора в отдаленном периоде для больных идиопатической гиперактивностью детрузора не доказана (УД: 3) [19].

Согласно общепринятым рекомендациям, методом выбора в лечении ургентного недержания мочи, обусловленного гиперактивностью мочевого пузыря, служит фармакотерапия, затем следуют поведенческая терапия, физиотерапия и остальные виды лечения.
Лечение стрессового недержания мочи
Как было указано выше, в медикаментозном лечении возможно использование дулоксетина – антидепрессанта, ингибитора обратного захвата серотонина и норадреналина. Лечебный эффект данного препарата при стрессовом недержании мочи связан с улучшением сократительной способности уретры, поддержанием высокого тонуса уретры во время фазы наполнения мочевого пузыря. Препарат назначают в однократной дозе 30 мг на ночь с последующим повышением ее каждый 3-й день на 30 мг до тех пор, пока пациентки не начинают удерживать мочу, либо до достижения дозы 150 мг.
Дулоксетин:
- не устраняет недержания мочи, а дает лишь временное устранение симптомов при приеме препарата (УД: 1а);
- в дозе 80 мг/сут может уменьшить симптомы стрессового и смешанного недержания мочи у женщин (УД: 1а);
- часто вызывает побочные эффекты со стороны желудочно-кишечного тракта и ЦНС, которые могут стать причиной отмены этого препарата (УД: 1а);
- в дозе 80–120 мг/сут может уменьшить симптомы недержания мочи у женщин (УД: lb) [19].

Полагают, что в климактерическом периоде стрессовое и ургентное недержание мочи – последствие нарастающего эстрогенного дефицита.
Местную терапию в виде вагинального крема или суппозиториев с эстриолом можно использовать в следующих случаях:
- наличие изолированных урогенитальных расстройств;
- наличие абсолютных противопоказаний к системной терапии;
- неполное купирование при системной терапии симптомов атрофического вагинита и атрофических расстройств мочеиспускания (возможно сочетание системной и местной терапии);
- нежелание пациентки подвергаться системной заместительной гормональной терапии;
- при первом обращении к гинекологу-эндокринологу по поводу урогенитальных расстройств в возрасте старше 65 лет.
При выборе системной или местной заместительной гормонотерапии учитывают следующие факторы:
- возраст пациентки;
- длительность периода постменопаузы;
- гистерэктомию с придатками (или без) в анамнезе;
- форму выпуска препарата;
- предполагаемую длительность воздействия при лечении урогенитальных расстройств в сочетании с климактерическим синдромом, риском развития сердечно-сосудистых заболеваний и остеопороза.
Для женщин с недержанием мочи в климактерическом периоде назначение эстрогенов сопровождается достоверным увеличением внутриуретрального давления. Считают, что независимо от способа введения эстрогенов (приема внутрь, влагалищного, трансдермального, внутримышечного) эстрогенотерапия приводит к положительным результатам в лечении стрессового недержания мочи легкой степени у женщин в периоде менопаузы. До настоящего времени распространено мнение об урогенитальных расстройствах как о локальном заболевании, требующем местной терапии. Одним из наиболее часто встречающихся методов лечения было применение эстриола.
Если урогенитальные расстройства развиваются у женщины в климактерическом периоде изолированно, вопрос можно решить в пользу локального применения эстрогенов. В случае сочетания симптомов урогенитальной атрофии с климактерическим синдромом при необходимости проведения профилактики или лечения сердечно-сосудистых заболеваний и остеопороза вопрос должен быть решен в пользу системной заместительной гормонотерапии.
Как известно, эстрогены повышают число α-адренорецепторов в уретре в 2–3 раза. Это обусловливает положительный и более значимый эффект от сочетанного применения заместительной гормональной терапии и α-адреномиметиков. В ответ на стимуляцию α-адренорецепторов гладкие мышцы уретры сокращаются, увеличивается уретральное сопротивление.
С учетом положительного влияния препаратов для заместительной гормональной терапии на мочеполовой тракт возможно повышение эффективности лечения недержания мочи у женщин в климактерическом периоде при использовании следующих рекомендаций.
- Первоначально не менее чем на 3–6 мес назначение заместительной гормональной терапии.
- Рассмотрение на втором этапе необходимости варианта оперативного лечения.
- Последующее пожизненное применение заместительной гормональной терапии.

Проводя комплексную консервативную терапию недержания мочи при напряжении, необходимо увеличить физические нагрузки и нормализовать диету, поскольку масса тела у многих больных превышает норму приблизительно на 30%. Лечебная физкультура улучшает кровоснабжение органов малого таза, укрепляет мышечно-связочный аппарат, повышает компенсаторную функцию сердечно-сосудистой и дыхательной систем, улучшает психический статус больных. Разработано несколько видов лечебной гимнастики для органов малого таза, при их выборе следует учитывать возраст, степень тренированности и сопутствующие заболевания. Физические упражнения проводят под контролем уродинамического исследования. Занятия лечебной физкультурой показаны 3 раза в неделю начиная с 20 до 50 мин, продолжительность курса в среднем составляет 6 нед.
Удовлетворительные результаты получены после электростимуляции органов и тканей таза. При легкой степени недержания мочи эффективно иглоукалывание.
К малоинвазивным хирургическим методам лечения недержания мочи при напряжении относится инъекционная терапия парауретральными объемообразующими средствами, которую назначают женщинам в отсутствие выраженного опущения стенок влагалища и мочевого пузыря, а также нейрогенных расстройств мочеиспускания.
Для проведения инъекционной терапии используют различные субстанции:
- коллаген;
- гиалуроновую кислоту;
- гомогенизированную субстанцию из собственной жировой ткани пациентки и др.
Однако широкое применение инъекционной терапии в комплексном лечении больных недержанием мочи при напряжении требует дальнейшего изучения.
Среди оперативных методов лечения недержания мочи при напряжении ранее чаще всего использовались модифицированные методики, предложенные Marchall Marchetti, Krantz, Burch, уретроцервикопексия, предложенная Raz, операции Pereyra и др. В настоящее время широко применяют операции с применением субуретральных слингов [20, 21]. В качестве свободной петли в последнее время все чаще используют различные синтетические материалы, выполненные из монофиламентного полипропилена. Эффективность и безопасность операций с применением петель TVT (Tension free vaginal tape), устанавливаемых позадилонным или трансобтураторным доступом, в настоящее время наиболее известны как в России, так и за рубежом, а отдаленные результаты изучались на протяжении 17 лет и продолжают оставаться удовлетворительными [22, 23].
Окончательные результаты любого хирургического лечения стрессового недержания мочи у женщин следует оценивать не ранее чем через 3 года после проведенной операции.

Осложнения минимально инвазивных операций
Интраоперационные осложнения и осложнения в ближайшем послеоперационном периоде (до 24 ч) относятся к ранним [10, 13, 26]:
- кровотечение – 0,9–1,9%;
- гематома – 1,7–1,9%;
- перфорация мочевого пузыря – 4,9–11,0%;
- эрозии влагалища – 0,4–0,9%;
- затрудненное мочеиспускание – 4,9%;
- повреждение запирательного нерва – 0,9%.
Осложнения, возникшие спустя сутки после операции, называются поздними [8, 11, 22, 23]:
- вновь (de novo) возникший ургентный синдром – 15%;
- постоянное ощущение дискомфорта в надлобковой области – 7,5%;
- дискомфорт при половой жизни – 20%.
Если после хирургического лечения возникло осложнение (инфекция операционной раны или мочевыводящих путей, острая задержка мочеиспускания, кровотечение, запор, повреждение соседних органов), в послеоперационном периоде необходимо проводить регулярные осмотры пациентки и зачастую более инвазивные манипуляции. При продолжающейся задержке мочи через 3 нед после операции и более применяют рассечение петли [19].
Женщины с пролапсом тазовых органов и недержанием мочи [19]
- Одновременная хирургическая коррекция пролапса тазовых органов и стрессового недержания мочи приводит к лучшим результатам лечения в краткосрочном периоде, чем выполнение оперативного вмешательства только по поводу пролапса тазовых органов (УД: 1а).
- Однако существуют противоречивые данные по достижении относительного положительного эффекта в течение длительного времени от проведения комплексной хирургической коррекции (УД: lb).
- Одновременная комплексная хирургическая коррекция пролапса тазовых органов и стрессового недержания мочи характеризуется более высоким риском развития неблагоприятных исходов (УД: lb).
Женщины с пролапсом тазовых органов без недержания мочи [19]
- Существует риск послеоперационного развития недержания мочи после устранения пролапса гениталий (УД: 1а).
- Дополнительная профилактическая операция, направленная на предотвращение возникновения недержания мочи, снижает риск развития послеоперационного недержания мочи (УД: lb).
- Дополнительная профилактическая операция, направленная на предотвращение возникновения недержания мочи, увеличивает риск развития послеоперационных осложнений (УД: lb).
Женщины с пролапсом тазовых органов и латентным стрессовым недержанием мочи [19]
- Одновременная хирургическая коррекция пролапса тазовых органов и стрессового недержания мочи приводит к лучшим результатам лечения в краткосрочном периоде, чем выполнение оперативного вмешательства только по поводу пролапса тазовых органов (УД: 1а).
- Комплексная хирургическая коррекция пролапса тазовых органов и стрессового недержания мочи приводит к более высокому риску развития неблагоприятных исходов (УД: lb).

Чего нельзя делать
Самое главное в отношении больных недержанием мочи – проведение правильной дифференциальной диагностики как истинного и ложного недержания, так и различных форм истинного недержания мочи; так, как патогенез их развития совершенно разный и, соответственно, способы лечения тоже различаются. Лечение ложного недержания мочи предусматривает устранение анатомического врожденного или приобретенного дефекта. Невыявление этого дефекта и отнесение пациентки к группе больных истинным недержанием мочи, т.е. проведение неполного обследования больной, не приведет к желаемому положительному успеху лечения.
При назначении медикаментозного лечения истинного недержания мочи необходимо учесть все противопоказания к назначению того или иного лекарственного препарата и провести оценку возникших побочных эффектов при его применении.
Выполнение слинговой операции пациентке с ургентным недержанием мочи может усугубить ее состояние и привести к осложнениям со стороны не только мочевого пузыря, но и почек.
При подтверждении стрессовой формы недержания мочи, определении необходимости хирургического лечения и выборе слинговой операции специалист должен понимать суть выполнения данной операции и ни в коем случае не допустить создания инфравезикальной обструкции, которая приведет к затрудненному мочеиспусканию, появлению большого количества остаточной мочи (более 100 мл), вплоть до острой задержки мочеиспускания и необходимости удаления использованного сетчатого протеза.
Когда необходим консилиум
Недержание мочи может быть спровоцировано различными факторами, включая заболевания со стороны женских половых органов, центральной и периферической нервной систем, органов эндокринной системы и др. Для проведения полного обследования пациентки и выявления факторов, приведших или, возможно, усугубивших состояние больной, а также для определения тактики и назначения адекватного лечения привлекают врачей-специалистов — акушеров-гинекологов, неврологов и нейрохирургов, эндокринологов и др.



