Согласно современным рекомендациям, радикальная цистпростаэктомия является методом выбора лечения больных мышечно-инвазивным раком мочевого пузыря в стадии T2-T4а [1]. В связи с этим проблема выбора метода деривации мочи продолжает занимать одно из ведущих мест в реконструктивной урологии. Ортотопическая пластика мочевого пузыря является предпочтительным методом лечения данного заболевания в связи с сохранением возможности произвольного мочеиспускания и с относительно хорошими результатами оценки качества жизни пациентов, подвергшихся органоуносящей операции.
Многочисленные сравнительные исследования показывают преимущество лапароскопической цистпростатэктомии над открытой по ряду показателей, к ним относятся: объем кровопотери, продолжительность пребывания в стационаре, частота гемотрансфузии, восстановление функций кишечника, необходимость применения анальгетиков в послеоперационном периоде. Единственным преимуществом открытой операции является более короткое время операции [2].

Сравнение открытой и лапароскопической цистпростатэктомии (см. таблицу) [2].
 Существует достаточно много вариантов формирования ортотопического мочевого пузыря по источнику ткани и форме мочевого резервуара. В своей практике мы используем методику Каролинского института (Швеция), позволяющую сформировать мочевой пузырь, по форме и объему максимально соответствующий мочевому пузырю здорового человека. Приведем клиническое наблюдение, описывающее данную методику.
Существует достаточно много вариантов формирования ортотопического мочевого пузыря по источнику ткани и форме мочевого резервуара. В своей практике мы используем методику Каролинского института (Швеция), позволяющую сформировать мочевой пузырь, по форме и объему максимально соответствующий мочевому пузырю здорового человека. Приведем клиническое наблюдение, описывающее данную методику.
Клиническое наблюдение. Пациент Ш., 63 г. И/б № 41047 (с 20.08.15 по 17.09.15).
Диагноз: опухоль мочевого пузыря pT2N0M0G3. Состояние после трансуретральной резекции стенки мочевого пузыря с опухолью (23.06.15).
Клинические проявления заболевания: учащенное мочеиспускание малыми порциями.
Краткие данные анамнеза: у пациента в мае 2015 г. возникла тотальная безболевая макрогематурия с бесформенными сгустками, однократно. Обследован урологом по месту жительства, состояние расценено как обострение хронического простатита. Самостоятельно пациент выполнил МРТ органов малого таза, по данным которой выявлено объемное образование до 4 см по передней стенке мочевого пузыря. 23.06.15 в клинике урологии УКБ №2 Первого МГМУ им. И. М. Сеченова пациенту выполнена трансуретральная резекция стенки мочевого пузыря с опухолью, по данным которой на передней стенке мочевого пузыря определялись солидные образования (максимальным размером 45х50 мм). Гистологическое заключение № 5034/39975-92: в препаратах № 39975-84, 86-89, 90-91 картина низкодифференцированного уротелиального рака, врастающего в стенку на фоне хронического цистита с участками полипоза. 39992 – участок слизистой оболочки с кистозным расширением желез и хроническим воспалением в строме.
При поступлении: состояние удовлетворительное, температура тела нормальная, кожные покровы и слизистые бледно-розовой окраски. Пульс – 60 уд/мин, удовлетворительного наполнения, АД – 130/80 мм рт.ст. Живот при пальпации мягкий, безболезненный. Почки не пальпируются. Симптом поколачивания отрицательный с обеих сторон. Мочеиспускание учащенное, безболезненное. Моча визуально не изменена.
Данные лабораторных исследований, функциональное состояние почек. Общий анализ крови: лейк. – 6,1х109 /л, эр. – 5,0х1012 /л, Hb – 161 г/л, СОЭ – 8 мм/ч. Биохимический анализ крови: креатинин – 1,07 мг/дл, мочевина – 6,4 ммоль/л, мочевая кислота – 322 мкмоль/л, глюкоза – 5,5 ммоль/л, общий белок – 85 г/л. Вит. В12 – 125 пмоль/л, фолиевая кислота – 13,5 нмоль/л. Коагулограмма: протромбиновый % по Квику – 135, фибриноген – 2,98 г/л. Анализ крови на ПСА общ. – 1,86 нг/мл. Общий анализ мочи: рн – 6,0, лейк. – 20–27 в п/зр, эритр.– 40–50 в п/зр.
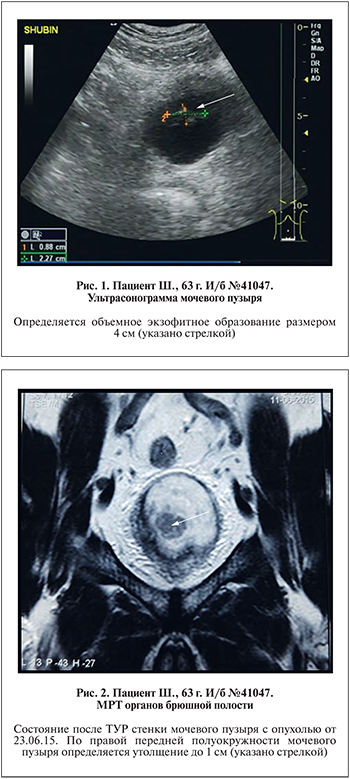
 При УЗИ: правая почка с четким, ровным контуром, размером 112х54 мм, паренхима однородная толщиной 18 мм. Чашечно-лоханочная система не расширена. Конкрементов, объемных образований нет. Подвижность почки в пределах нормы. Левая почка с четким, неровным контуром размером 115х56 мм, паренхима однородная толщиной 18,0 мм. Чашечно-лоханочная система не расширена. Конкрементов нет. Подвижность почки в пределах нормы. Мочевой пузырь: контуры четкие, неровные. По передней стенке мочевого пузыря определяется объемное экзофитное образование размером 4,0 см (рис. 1). Простата с четким, ровными контуром объемом 25,0 см3. Эхоструктура однородная. При ЦДК кровоток распределен равномерно, очагов патологической васкуляризации не выявлено. Остаточной мочи нет.
При УЗИ: правая почка с четким, ровным контуром, размером 112х54 мм, паренхима однородная толщиной 18 мм. Чашечно-лоханочная система не расширена. Конкрементов, объемных образований нет. Подвижность почки в пределах нормы. Левая почка с четким, неровным контуром размером 115х56 мм, паренхима однородная толщиной 18,0 мм. Чашечно-лоханочная система не расширена. Конкрементов нет. Подвижность почки в пределах нормы. Мочевой пузырь: контуры четкие, неровные. По передней стенке мочевого пузыря определяется объемное экзофитное образование размером 4,0 см (рис. 1). Простата с четким, ровными контуром объемом 25,0 см3. Эхоструктура однородная. При ЦДК кровоток распределен равномерно, очагов патологической васкуляризации не выявлено. Остаточной мочи нет.
При МРТ: почки нормальных размеров, без патологических изменений. Мочевой пузырь округлой формы, достаточного наполнения, стенки неравномерно утолщены, преимущественно по правой передней полуокружности до 10,0 мм (рис. 2), контур ровный четкий. Парапузырная клетчатка на этом уровне несколько тяжиста. Предстательная железа поперечным размером 3,7х3,9 см. Контуры четкие, в структуре определяются кальцинаты. Семенные пузырьки симметричные. Определяются единичные лимфатические узлы подвздошных сосудов размером до 0,7х0,5 см. Почки расположены обычно.

При динамической нефросцинтиграфии: накопительно-выделительная функция почек сохранена, нарушений уродинамики не выявлено. Перфузия (%): слева – 45, справа – 55.
 20.08.15 выполнена лапароскопическая цистпростатвезикулэктомия с расширенной тазовой лимфаденэктомией. Ортотопическая илеопластика мочевого пузыря. Дренирование верхних мочевыводящих путей с обеих сторон мочеточниковыми катерами-стентами с наружным выведением.
20.08.15 выполнена лапароскопическая цистпростатвезикулэктомия с расширенной тазовой лимфаденэктомией. Ортотопическая илеопластика мочевого пузыря. Дренирование верхних мочевыводящих путей с обеих сторон мочеточниковыми катерами-стентами с наружным выведением.
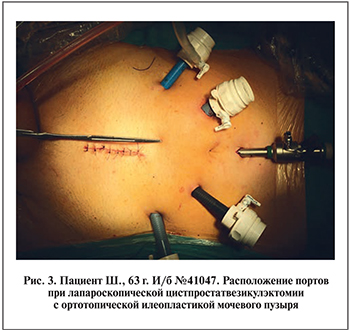
Расположение портов – стандартное для данной операции (рис. 3). На 3 см выше пупка установлен визус-порт, а также 4 рабочих порта, слева – два 12 мм, справа – 12 и 5 мм.
Этап цистпростатэктомии с расширенной тазовой лифмаденэктомией выполнен по стандартный методике. Первоначально рассечена брюшина в пузырно-прямокишечном углублении, выделены семенные пузырьки. Вскрыта фасция Денонвилье, сформировано пространство между прямой кишкой и простатой. Рассечена брюшина вдоль подвздошных сосудов слева. Произведена тазовая лимаденэктомия. Выделена нижняя треть левого мочеточника. Мочеточник дважды клипирован, пересечен, взята стенка на срочное гистологическое исследование. Произведена аналогичная операция справа, клипированы и пересечены пузырные артерии. Рассечены пупочные связки, мочевой пузырь мобилизован от передней брюшной стенки. Дорзальный венозный комплекс перевязан монокрил 3-0. Дорзальный венозный комплекс и уретра пересечены ультразвуковым скальпелем. Удаление мочевого пузыря, простаты и лимфатических узлов единым блоком.
 Этап ортотопической илеопластики мочевого пузыря выполнен по методике Karolinska University Hospital. Изоляция фрагмента тонкой кишки длиной 60 см. На расстоянии 40 см от слепой кишки сформировано отверстие диаметром 1 см. Наложен уретроилеоанастомоз обвивным швом монокрил 3-0 с двумя иглами 5/8 (рис. 4а). На расстоянии около 25 и 85 см от илеоцекального угла с использованием сшивающего аппарата мобилизирован фрагмент тонкой кишки длиной около 60 см. Целостность тонкой кишки восстановлена путем наложения межкишечного аппаратного анастомоза «бок в бок». Изолированный фрагмент тонкой кишки рассечен на противобрыжеечной стороне, за исключением концевого фрагмента 12–14 см на длинной стороне (рис. 4б). Тонкая кишка сшита по задней поверхности ортотопического мочевого пузыря. Сформирована шаровидная форма ортотопического мочевого пузыря за счет эксцентричного ушивания кишки (рис. 4в). Формирование мочевого резервуара завершается ушиванием передней стенки. На этапе формирования ортотопического мочевого пузыря использован шовный материал монокрил 3-0. На последнем этапе в мочеточнике заведены катетеры-стенты с наружным выведением, концы которых проведены через кондуит и выведены через переднюю брюшную стенку, и сформирован уретероилеоанастомоз по Wallce-I шовным материалом монокрил 4-0 (рис. 4г).
Этап ортотопической илеопластики мочевого пузыря выполнен по методике Karolinska University Hospital. Изоляция фрагмента тонкой кишки длиной 60 см. На расстоянии 40 см от слепой кишки сформировано отверстие диаметром 1 см. Наложен уретроилеоанастомоз обвивным швом монокрил 3-0 с двумя иглами 5/8 (рис. 4а). На расстоянии около 25 и 85 см от илеоцекального угла с использованием сшивающего аппарата мобилизирован фрагмент тонкой кишки длиной около 60 см. Целостность тонкой кишки восстановлена путем наложения межкишечного аппаратного анастомоза «бок в бок». Изолированный фрагмент тонкой кишки рассечен на противобрыжеечной стороне, за исключением концевого фрагмента 12–14 см на длинной стороне (рис. 4б). Тонкая кишка сшита по задней поверхности ортотопического мочевого пузыря. Сформирована шаровидная форма ортотопического мочевого пузыря за счет эксцентричного ушивания кишки (рис. 4в). Формирование мочевого резервуара завершается ушиванием передней стенки. На этапе формирования ортотопического мочевого пузыря использован шовный материал монокрил 3-0. На последнем этапе в мочеточнике заведены катетеры-стенты с наружным выведением, концы которых проведены через кондуит и выведены через переднюю брюшную стенку, и сформирован уретероилеоанастомоз по Wallce-I шовным материалом монокрил 4-0 (рис. 4г).
Время операции – 6,5 ч. Кровопотеря – 300 мл.
Макропрепарат – мочевой пузырь единым блоком с простатой и семенными пузырьками; клетчатка с подвздошно-обтураторными лимфатическими узлами (рис. 5).
В послеоперационном периоде использованы принципы раннего восстановления пациентов (Fast Track). Осложнений не было.
Гистологическое заключение № 6116/49147-85: низкодифференцированная уротелиальная карцинома (G3) с инвазией в собственную пластинку и мультицентрическим характером роста. В зоне ранее выполненной резекции определяется язвенный дефект с выраженным хроническим продуктивным воспалением и наличием гигантских многоядерных клеток, нельзя полностью исключить наличие отдельных опухолевых клеток в дне язвы в зоне мышечной стенки мочевого пузыря. Края резекции мочеточников без признаков опухолевого роста. Доброкачественная узловая железисто-стромальная гиперплазия предстательной железы с очагами ПИН высокой степени. Пресакральные лимфатические узлы с реактивной гиперплазией лимфоидной ткани и липоматозом.
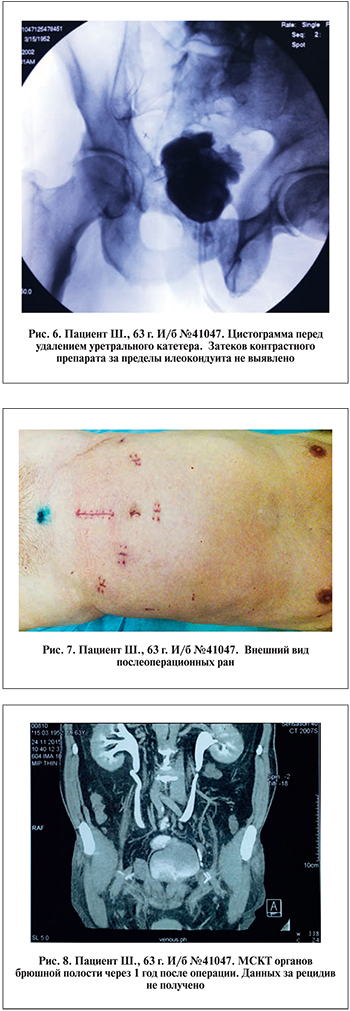
Стенты удалены через 8 дней, уретральный катетер – через 14 дней. По данным контрольной ретроградной цистографии затека контрастного вещества не визуализируется (рис. 6). Самостоятельное мочеиспускание восстановилось (порции мочи до 200 мл, остаточной мочи нет, расширения ЧЛС нет). Послеоперационные швы удалены на 10-е сутки, заживление раны первичным натяжением (рис. 7).
Больной выписан в удовлетворительном состоянии под наблюдение уролога по месту жительства. По данным МСКТ органов брюшной полости через год после операции данных за рецидив не выявлено (рис. 8).
Данное клиническое наблюдение продемонстрировало, что лапароскопическая цистпростатэктомия с ортотопической пластикой является эффективной и безопасной методикой, позволяющей с минимальным травмирующим эффектом для организма достичь сопоставимые с открытой операцией интра-, послеоперационные и онкологические результаты. Использование методики эксцентрического ушивания позволяет сформировать мочевой резервуар овальной формы, максимально анатомически и функционально сопоставимый с мочевым пузырем здорового человека.


