Введение. Гнойно-воспалительные заболевания почек представляют серьезную проблему для практического здравоохранения во всем мире. Ее актуальность обусловлена неудовлетворительными результатами лечения, сложностью выбора оптимальной лечебной тактики, значительными экономическими затратами и длительной реабилитацией больных.
В структуре заболеваний почек они составляют 14%, и на долю гнойного пиелонефрита (апостематозный, карбункул, абсцесс) приходится треть больных. По данным многих исследователей, гнойный пиелонефрит как является самостоятельным заболеванием, так и может осложнять течение многих других урологических заболеваний и нередко приводит к потере почки. При развитии уросепсиса летальность может достигать 28,4–80%, частота нефрэктомий – 50% [1–5].
 Диагностика и лечение забрюшинных гнойно-воспалительных заболеваний претерпели кардинальные изменения только за последние 20–30 лет. Однако среди исследователей отсутствует единое мнение относительно применения ретроперитонеоскопических методов в лечении осложненных форм урологических заболеваний. На протяжении десятков лет единственным методом лечения гнойно-воспалительных заболеваний было открытое оперативное вмешательство, считавшееся «золотым» стандартом лечения. Результаты использования малоинвазивных методов, заключающихся в снижении частоты осложнений, продолжительности операции, кровопотери, сроков госпитализации и выздоровления, а также в получении стойкого клинического эффекта, стали основанием для их внедрения при лечении гнойно-воспалительных заболеваний почек [6–9].
Диагностика и лечение забрюшинных гнойно-воспалительных заболеваний претерпели кардинальные изменения только за последние 20–30 лет. Однако среди исследователей отсутствует единое мнение относительно применения ретроперитонеоскопических методов в лечении осложненных форм урологических заболеваний. На протяжении десятков лет единственным методом лечения гнойно-воспалительных заболеваний было открытое оперативное вмешательство, считавшееся «золотым» стандартом лечения. Результаты использования малоинвазивных методов, заключающихся в снижении частоты осложнений, продолжительности операции, кровопотери, сроков госпитализации и выздоровления, а также в получении стойкого клинического эффекта, стали основанием для их внедрения при лечении гнойно-воспалительных заболеваний почек [6–9].
Целью работы стало повышение эффективности оперативного лечения гнойно-воспалительных заболеваний почек путем применения ретроперитонеоскопических (РПС) операций.
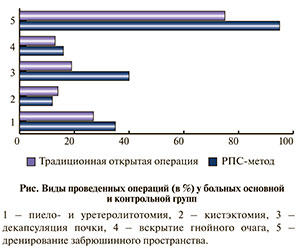
Материалы и методы. РПС-операции были выполнены 98 больным с гнойно-воспалительными заболеваниями почек, составившим основную группу. Из них 35 страдали мочекаменной болезнью, осложненной инфицированным гидронефрозом, 12 – нагноившейся кистой почки, 10 – абсцессом почки, 6 – карбункулом почки, 5 – паранефритом и 30 – апостематозным пиелонефритом. Операции выполнены с использованием лапароскопической стойки производства фирмы «ЭлеПС» (Казань). Сравнительный анализ проведен на основании данных историй болезней 75 больных, прооперированных традиционным открытым вмешательством на базе Республиканского научного центра урологии при Национальном госпитале Минздрава Кыргызской Республики с 2008 по 2012 г. У 27 больных был инфицированный гидронефроз, у 13 – нагноившаяся киста, у 19 – апостематозный пиелонефрит, у 12 – абсцесс почки, у 2 – карбункул почки, у 2 – паранефрит. Характер выполненных больным операций как традиционным, так и РПС-методом представлен на рисунке. Различия имелись лишь в частоте дренирования забрюшинного пространства и выполнении декапсуляции почки.
При проведении РПС-операций создание первичной рабочей полости проводилось по методике, предложенной еще в 1992 г. D. Gaur, суть которого заключается в создании эндоскопического забрюшинного доступа с помощью баллонной дилатации. После первичного осмотра полости под видеоконтролем в забрюшинное пространство устанавливали два 5-мм троакара для инструментов. При необходимости дополнительно устанавливались один или два 5/10-мм троакара. Троакары располагали по средне- или переднеподмышечной линии (в зависимости от комплекции пациента и операционной ситуации). После установки портов диссектором и мягким зажимом производили определение анатомических ориентиров. В связи со скудностью таковых основными являются поясничная мышца, полая вена справа и аорта слева, брюшина. После навигации определяется фасция Герота и вскрывается. В зависимости от клинического наблюдения выделяются необходимый сегмент почки или вся почка, ворота почки, лоханка или же средняя/верхняя треть мочеточника. Дальнейшую мобилизацию и выделение почки производили в зависимости от целей операции. Объем операции по своей сути не отличается от классических урологических вмешательств – только с разницей в средствах достижения цели.
При окклюзионных камнях выполнена уретеро- или пиелолитотомия с дальнейшим интракорпоральным ушиванием раны мочеточника. По показаниям произведена декапсуляция почки и дренирование ЧЛС путем стентирования либо наложением пиелостомы. При кистах почек после вскрытия и эвакуации инфицированного содержимого выполняли иссечение капсулы с ревизией остаточной полости. При апостематозном пиелонефрите, карбункуле почки проведена декапсуляция, вскрытие гнойного очага. При гнойном паранефрите выполнены вскрытие гнойного очага, санация его полости и дренирование. После окончания манипуляций в забрюшинном пространстве осуществлены ревизия раны и окончательный гемостаз, установлен дренаж.
Помимо общеклинических методов исследования при постановке диагноза для оценки тяжести состояния больного использовали интегральную шкалу SOFA (1996), в соответствии с которой определяется степень дисфункции сердечно-сосудистой, дыхательной, мочевой систем, системы гемокоагуляции и печени.
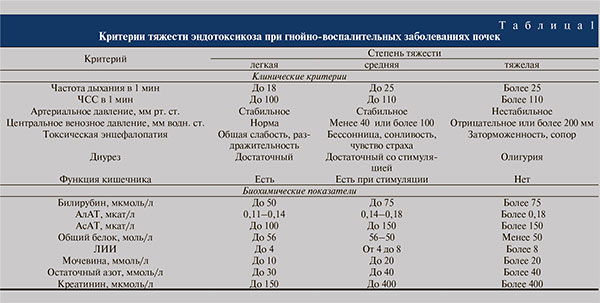
Степень тяжести эндотоксикоза установлена по методу, разработанному сотрудниками кафедры факультетской хирургии КГМА Д. С. Рафибековым, Д. В. Вишняковым и У. Д. Имашевым (2005) на основе интегральных клинических и биохимических показателей и лейкоцитарного индекса интоксикации (ЛИИ) (табл. 1).
Обследование оперированных проведено в динамике: при поступлении, непосредственно после лечения, на 3-и, 5-е сутки после операции и при выписке из стационара.
После операции проведена антибактериальная терапия с учетом чувствительности микроорганизмов, дезинтоксикационная и симптоматическая терапия при любой степени тяжести эндотоксикоза.
Результаты подвергли статистической обработке с использованием методов, принятых в медицинских исследованиях. В частности, вычисляли среднюю арифметическую (М), среднее квадратичное отклонение (σ), среднюю ошибку (m), достоверность различий средних абсолютных и относительных величин по критерию Стьюдента (t), коэффициент корреляции (r). Достоверными считали различия при р<0,05.
Результаты. Среди больных преобладали лица (49,7%) в возрасте 31–50 лет, тогда как больные старше 60 лет составили 16,2%. Следует отметить, что на лиц трудоспособного возраста пришлось 57,3%. Среди всех больных женщин было больше на 2,6%, но в возрасте 31–40 лет превалировали мужчины.
Чаще всего больных госпитализировали в сроки от 3–7 дней до 2 нед от момента начала заболевания (86 больных), а 24 больных поступили спустя более 2 нед, остальные – в первые 48 ч.
Установлено, что у 87 (51,4%) больных причиной гнойно-воспалительных заболеваний почек явилась рецидивирующая мочевая инфекция, из них у 40 (23,2%) – на фоне мочекаменной болезни. Кроме того, 21 (12,1%) больной ранее уже перенес различные операции, и можно было предположить, что причина гнойно-воспалительных заболеваний была связана именно с этим: у 11 больных имелся рецидив мочекаменной болезни, у 2 из них причиной рецидива были резидуальные камни почек, а 3 – указали на развитие острого пиелонефрита после дистанционной ударно-волновой литотрипсии по поводу нефролитиаза; у 1 больного на 5-е сутки после перенесенной аденомэктомии развился острый гнойный орхоэпидидимит; 2 больных указали на частое обострение вторичного хронического цистита после цистолитотомии, 3 больных с нагноившейся кистой почек ранее перенесли кистэктомию; оперативные вмешательства по поводу паратонзиллярного абсцесса, гнойного мастита, флебэктомии нижних конечностей и тонзилэктомия имели в анамнезе по 1 больному. У 21 ранее оперированного больного в последующем в сроки от 3 мес до 3 лет развились гнойно-воспалительные заболевания почек и забрюшинного пространства, по поводу чего они поступили в стационар. Больные, в отношении которых не удалось предположить причину гнойно-воспалительных заболеваний, по поводу которых они были оперированы, составили 12,8 %. У 11 (6,4%) больных в анамнезе имело место повреждение различных органов и систем.
Распределение больных по степени тяжести эндотоксикоза (табл. 2) показало, что большинство как в основной, так и в контрольной группе составили пациенты со средней степенью тяжести эндотоксикоза – 50 и 60% соответственно.
Бактериемия выявлена у 81 (82,6%) больного от общего числа до проведения оперативного лечения, причем доминировала (66,7%) грамотрицательная микрофлора. Бактериурия имела место в 65,3% наблюдений – также с преобладанием грамотрицательной флоры. В 20% случаев степень бактериурии была ниже 105 КОЕ/мл. Выявленная закономерность позволяет подбирать рациональную эмпирическую терапию с учетом наиболее вероятного возбудителя.
Таким образом, с учетом вышеперечисленного показания к выполнению оперативного вмешательства были экстренными и не являлись противопоказанием к проведению РПС-операций (табл. 3).
Степень тяжести эндотоксикоза до оперативного лечения в обеих группах была сопоставимой. До операции ЛИИ в обеих группах был высоким, а в послеоперационном периоде динамика данного показателя оказалась различной (табл. 4). Так, в контрольной группе ЛИИ начал снижаться только к 5-м суткам, тогда как в основной группе улучшение показателя отмечено уже на 3-и сутки, а к моменту выписки (на 12–14-е сутки) ЛИИ у большинства больных этой группы достигал нормы.
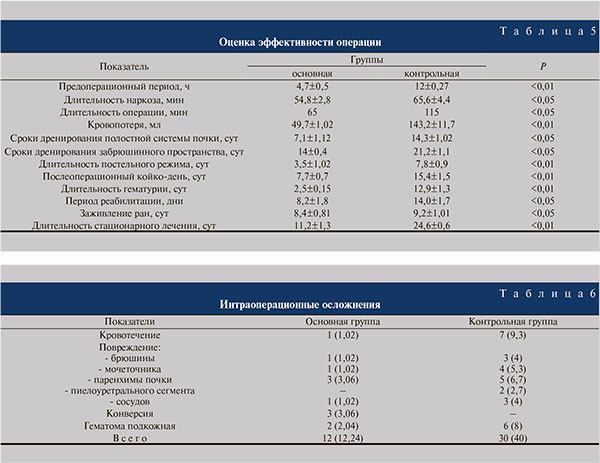
Характеристика проведенных вмешательств и течения послеоперационного периода представлена в табл. 5. Удалить дренажи пациентам основной группы оказалось возможным в следующие сроки: на 3-и сутки послеоперационного периода – 5 (5,1 %), на 7-е – 26 (26,5 %), на 10-е – 38 (38,7 %), на 2–3-й неделе – 20 (20,4 %) и спустя более 1 мес – 9 (9,1 %).
В контрольной группе дренажи были удалены в следующие сроки: на 3-и сутки – никому, на 7-е сутки – 17 (22,6 %) пациентам, на 10-е – 12 (16 %), на 2–3-й неделе – 39 (52 %), спустя 4–6 нед после операции – 7 (9,3 %) больным. Таким образом, в основной группе дренажи чаще удаляли в более ранние сроки.
Интраоперационные осложнения в основной группе возникли у 12 (12,2%) больных, в контрольной – у 30 (40%) (p<0,05; табл. 6). Все осложнения при выполнении РПС-операций были устранены без конверсии – биполярная коагуляция, клипирование гонадного сосуда, интракорпоральное ушивание. Конверсия при РПС уретеролитотомии в прилоханочном отделе мочеточника произведена 3 больным на этапе освоения методик, была обусловлена инфильтрацией и спаечным процессом в области вмешательства и ворот почки. В двух наблюдениях в области троакарных ран в раннем послеоперационном периоде были выявлены гематомы, но они не флюктуировали, признаков нагноения не было и преждевременного снятия швов с кожи не потребовалось.
Кроме того, мы проанализировали послеоперационные осложнения с целью выявления специфических осложнений, которые могли бы быть обусловлены использованием РПС-техники (табл. 7).
Хорошие, удовлетворительные и неудовлетворительные результаты получены от 69 (70,4%), 25 (25,5%) и 4 (4,1%) пациентов основной группы и 45 (60%), 20 (26,6%) и 10 (13,4%) – контрольной соответственно. Хороший результат лечения оценен по следующим критериям: отсутствие интраоперационных осложнений; послеоперационный период протекал гладко без осложнений; больной выписан в удовлетворительном состоянии в сроке от 5 до 10 дней; в отдаленных сроках – полное восстановление трудоспособности пациента и хорошие показатели по шкале качества жизни. Удовлетворительный результат оценен по наличию осложнений как интраоперационно, так и после операции, продолжение лечения в амбулаторных условиях, по срокам восстановления трудоспособности – не ранее 3 мес. Неудовлетворительным считали результат, при котором возникали необходимость повторных вмешательств, конверсия, наличие осложнений, низкие показатели качества жизни и наличие инвалидности.
Обсуждение. Гнойно-воспалительные заболевания почки и забрюшинного пространства представляют для практикующих урологов довольно сложную задачу как при постановке диагноза, так и при выборе метода лечения. В настоящее время при оперативном лечении различных заболеваний, в том числе урологических, все чаще предпочтение отдается находящимся на пике бурного развития и широкого применения высокотехнологичным малоинвазивным эндоскопическим операциям, несмотря на высокую сложность их освоения. Мнения авторов о данных операциях при гнойно-воспалительных заболеваниях почек и забрюшинного пространства расходятся. Некоторые исследователи предпочитают применять эти методы только при неосложненных формах заболеваний и показаниях, установленных индивидуально для больного. Однако работ, посвященных этому актуальному вопросу, немного, что побудило нас провести данное исследование и сравнить результаты применения РПС- и традиционных операций при гнойно-воспалительных заболеваниях почек.
Собственный опыт свидетельствуют о том, что РПС-метод обладает рядом неоспоримых преимуществ перед традиционными открытыми оперативными вмешательствами, такими как снижение травматичности операции, болей в послеоперационном периоде, частоты и тяжести интраоперационных осложнений, продолжительности нахождения больного в стационаре, потребности в лекарственных препаратах независимо от степени полиорганной недостаточности и эндотоксикоза. При этом период нетрудоспособности при РПС-операциях в 3–4 раза, а стоимость лечения на 25–30 % ниже, чем при традиционных открытых операциях.
Заключение. Таким образом, при лечении больных гнойно-воспалительными заболеваниями почек, особенно с высоким операционно-анестезиологическим риском, целесообразно выполнять РПС-операции, что позволяет сокращать степень оперативной агрессии и продолжительность самой операции, снижать частоту осложнений и летальности.