Злокачественная шваннома (злокачественная опухоль из оболочек периферических нервов) обычно представляет собой новообразование, расположенное глубоко в мягких тканях и исходящее из крупных нервов шеи, предплечья, голени и ягодиц. В 50% случаев шванномы сочетаются с нейрофиброматозом. В 10% случаев обусловлены радиационным воздействием. Характеризуется высокой частотой местных рецидивов (в 40% случаев); в 30–60% возникают отдаленные метастазы в легкие, кости и плевру.
 Опухоли мочеточника и почечной лоханки составляют около 8% новообразований мочевыводящих путей и 90% из них представлены уротелиальными карциномами [1]. Так же как и рак мочевого пузыря, опухоли мочеточника и лоханки более характерны для пациентов старшего возраста, средний возраст которых составляет 70 лет [2].
Опухоли мочеточника и почечной лоханки составляют около 8% новообразований мочевыводящих путей и 90% из них представлены уротелиальными карциномами [1]. Так же как и рак мочевого пузыря, опухоли мочеточника и лоханки более характерны для пациентов старшего возраста, средний возраст которых составляет 70 лет [2].
Наиболее часто встречающейся злокачественной мезенхимальной опухолью мочеточника является лейомиосаркома. Также описаны другие злокачественные опухоли, такие как рабдомиосаркома, остеосаркома, фибросаркома, ангиосаркома и саркома Юинга [3]. Злокачественная опухоль из оболочек периферических нервов крайне редко выявляется в мочеточнике. В литературе описаны единичные случаи [5], отсутствуют сведения о встречаемости, распределении по полу и возрасту. Данные опухоли по своим морфологическим и прогностическим характеристикам ничем не отличаются от злокачественных из оболочек периферических нервов, выявляемых при других локализациях [4].
В связи с редкостью данной опухоли представляем клиническое наблюдение, которое может оказаться крайне интересным для врачей хирургических специальностей и патологоанатомов.
Б о л ь н а я А. 58 лет поступила в 41-е урологическое отделение ГКБ им. С. П. Боткина 25.03.13 с жалобами на периодически возникающие боли внизу живота, примесь крови в моче. Из анамнеза известно, что 27.12.06 в онкологической больнице Баку пациентке была выполнена расширенная экстирпация матки с придатками по Вертгейму, тазовая лимфаденэктомия. Гистологическое заключение: многоузловая фибромиома с участками кальцинации, в одном яичнике – фолликулярный поликистоз, текаматоз, во втором – пролиферативная текатома, при разрезе капсулы опухоли содержимое образования напоминает мясо рыбы, имеет мягкую консистенцию серовато-желтого цвета, стадия – пролиферация текаматозной опухоли. Далее со слов пациентка получила 2 курса полихимиотерапии.
 В мае 2012 г. впервые отметила примесь крови в моче, за медицинской помощью не обращалась, лечилась самостоятельно. В июле 2012 г. при УЗИ выявлено образование мочевого пузыря. От дальнейшего обследования и оперативного лечения пациентка по личным обстоятельствам воздержалась. В январе 2013 г. при УЗИ выявлен терминальный уретерогидронефроз слева, опухоль мочевого пузыря размером 4х5 см. 23.01.13 в Федеральном научно-клиническом центре специализированных видов медицинской помощи и медицинских технологий пациентке выполнена ТУР-биопсия образования мочевого пузыря. Гистологическое заключение: на фоне выраженного воспаления и некроза – участок относительно сохранившейся опухолевой ткани – нейроэндокринного рака. Для дальнейшего лечения пациентка поступила в 41-е урологическое отделение ГКБ им. С. П. Боткина.
В мае 2012 г. впервые отметила примесь крови в моче, за медицинской помощью не обращалась, лечилась самостоятельно. В июле 2012 г. при УЗИ выявлено образование мочевого пузыря. От дальнейшего обследования и оперативного лечения пациентка по личным обстоятельствам воздержалась. В январе 2013 г. при УЗИ выявлен терминальный уретерогидронефроз слева, опухоль мочевого пузыря размером 4х5 см. 23.01.13 в Федеральном научно-клиническом центре специализированных видов медицинской помощи и медицинских технологий пациентке выполнена ТУР-биопсия образования мочевого пузыря. Гистологическое заключение: на фоне выраженного воспаления и некроза – участок относительно сохранившейся опухолевой ткани – нейроэндокринного рака. Для дальнейшего лечения пациентка поступила в 41-е урологическое отделение ГКБ им. С. П. Боткина.
По данным лабораторного обследования выявлено повышение СОЭ до 30 мм/ч, снижение уровня гемоглобина до 94 г/л, незначительная эритроцит-, лейкоцит- и протеинурия, незначительное повышение уровня креатинина крови до 130 мкмоль/л.
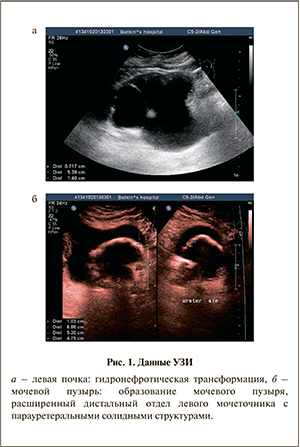
При УЗИ: печень без очаговых изменений, правая почка структурно не изменена, левая – размером 114х56 мм, паренхима равномерно истончена до 5 мм, повышенной эхогенности, выраженная каликопиелоуретерэктазия (лоханка 56 мм, чашечки до 53 мм, мочеточник 14 мм) до мочевого пузыря (рис. 1, а); мочевой пузырь: на левой заднебоковой стенке образование 69х52х48 мм на широком основании с признаками инкрустации солями и инвазии, левый мочеточник в интрамуральном отделе до 10 мм, стенка его прослеживается нечетко, просвет гипоэхогенный, с парауретеральными солидными структурами размерами 39х15 мм (рис. 1, б).
Рентгенография органов грудной клетки: свежих очаговых и инфильтративных теней не выявлено.
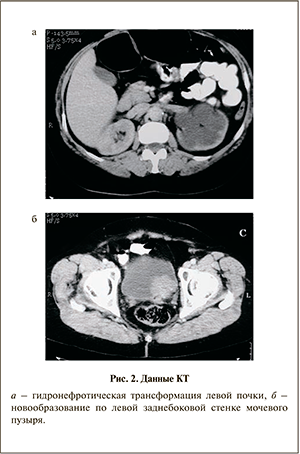
 При компьютерной томографии (КТ) органов брюшной полости, забрюшинного пространства с пероральным контрастированием выявлены гидронефротическая трансформация левой почки (рис. 2, а), расширение левого мочеточника на всем его протяжении, новообразование по левой заднебоковой стенке мочевого пузыря на широком основании (рис. 2, б).
При компьютерной томографии (КТ) органов брюшной полости, забрюшинного пространства с пероральным контрастированием выявлены гидронефротическая трансформация левой почки (рис. 2, а), расширение левого мочеточника на всем его протяжении, новообразование по левой заднебоковой стенке мочевого пузыря на широком основании (рис. 2, б).
При динамической нефросцинтиграфии выявлены сцинтиграфические признаки начальной ХПН, очаговых нефроангиосклеротических изменений слева, нефункционирующая левая почка. Перфузионный индекс справа – 73%, слева – 27 %.
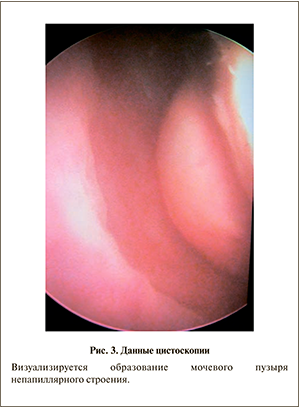
26.03.2013 пациентке выполнена цистоскопия: емкость мочевого пузыря – 250 мл, слизистая бледно-розового цвета, устье правого мочеточника в типичном месте, щелевидной формы, ритмичный выброс светлой мочи; устье левого мочеточника не визуализируется из-за опухолевого образования (рис. 3), занимающего практически всю левую боковую стенку мочевого пузыря, размером около 7 см, непапиллярного строения, покрытого фибрином: По данным проведенного обследования пациентке установлен дооперационный диагноз: опухоль мочевого пузыря сТ2NxMo. Терминальный уретерогидронефроз слева.
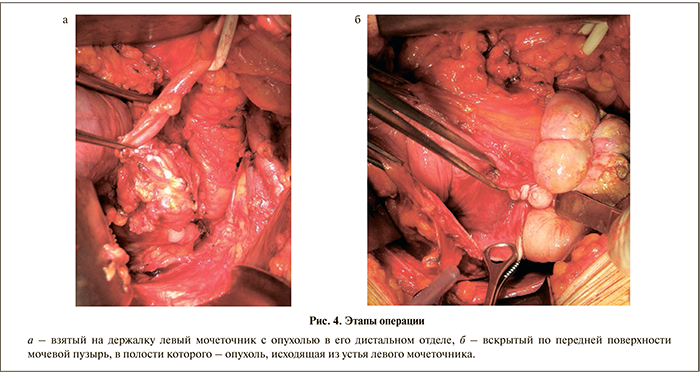
28.03.2013 выполнена операция: резекция мочевого пузыря, нефроуретерэктомия слева (из двух доступов). Ход операции: нижнесрединным внебрюшинным разрезом по Кейю мобилизована левая половина мочевого пузыря, выше перекреста с подвздошными сосудами выделен и взят на держалку расширенный левый мочеточник (рис. 4, а), пальпаторно экстравезикально определяется плотное опухолевидное образование, занимающее левую заднебоковую стенку мочевого пузыря и распространяющееся на мочеточник; с техническими трудностями выделена опухоль, которая распространяется из левого мочеточника в мочевой пузырь; мочевой пузырь вскрыт по передней стенке и в полости его обнаружена многоузловая белесого цвета опухоль, основание которой исходит из устья левого мочеточника (рис. 4, б). Полость мочевого пузыря на остальных участках не изменена. Левый мочеточник над бифуркацией подвздошных артерий пересечен и перевязан. Опухоль удалена единым блоком с тазовым отделом мочеточника и стенкой мочевого пузыря. Целостность мочевого пузыря восстановлена двухрядным глухим непрерывным швом. Далее выполнена типичная нефроуретерэктомия слева из люмботомного доступа.
Течение послеоперационного периода гладкое. Уретральный катетер удален на 11-е сутки после операции, самостоятельное мочеиспускание восстановилось. На 12-е сутки после операции пациентка выписана в удовлетворительном состоянии.
При макроскопическом исследовании почка с признаками гидронефроза (рис. 5) размером 13х9х5,5 см. Почечная паренхима серо-коричневого цвета, толщиной не более 1,3 см. Лоханка расширена до 7 см, стенка ее резко истончена, слизистая оболочка гладкая, блестящая. Мочеточник длиной 12 см, диаметром до 1,5 см, стенка его резко истончена; слизистая оболочка сероватого цвета, гладкая, блестящая.
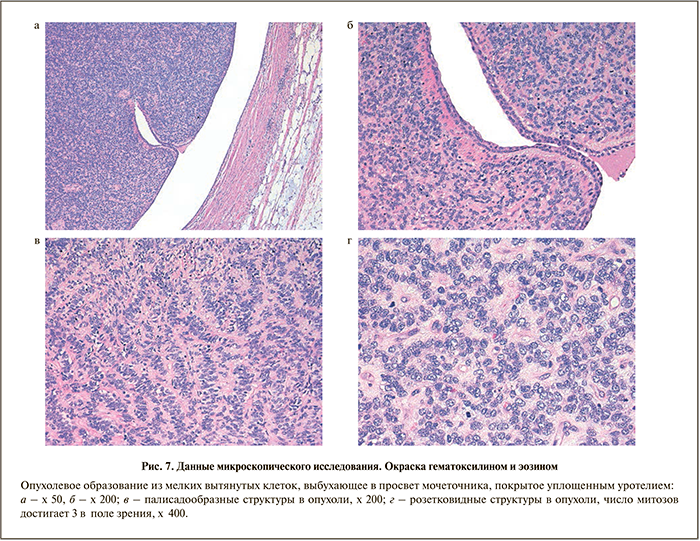
В дистальном конце мочеточника определяется многоузловое опухолевое образование размером 8,5х9,5х5 см серо-розового цвета, плотной консистенции (рис. 5, б; 6).
При микроскопическом исследовании: в почке гидронефроз, выраженный нефросклероз с атрофией почечных клубочков. Отмечается дилатация мочеточника и лоханки с атрофией эпителия. Паранефральная клетчатка обычного строения, без опухолевого роста. Новообразование формирует множественные узлы, расположенные в фиброзно-жировой ткани, в стенке мочеточника с выбуханием в его просвет (рис. 7, а, б) и стенке мочевого пузыря с врастанием в ее мышечный слой извне. Морфологически представляет собой злокачественную неэпителиальную опухоль из вытянутых клеток со слабым полиморфизмом, образованием розеткоподобных и палисадообразных структур (рис. 7, в, г). Для уточнения гистогенеза опухоли выполнено иммуногистохимическое исследование. Выявлена положительная реакция с антителами к белку виментину (Vim) и CD56, экспрессирующихся преимущественно в нервных тканях (рис. 8, а, 8, б) Экспрессия маркера пролиферации Ki67 обнаружена в 20% клеток опухоли (рис. 8, в).
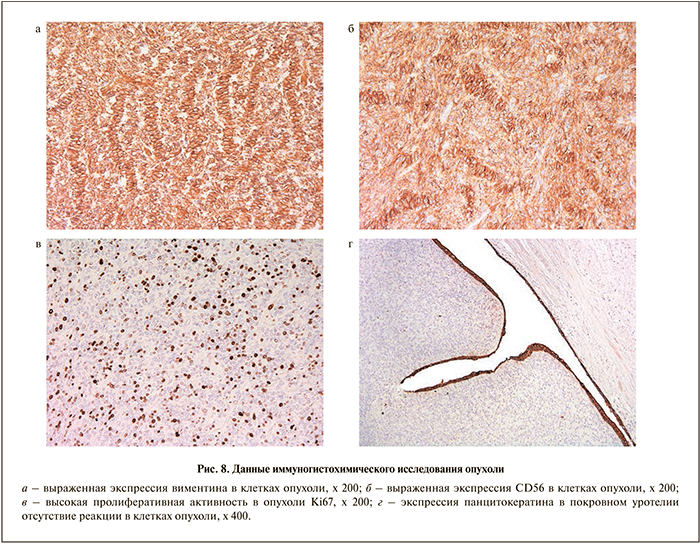
C другими иммуногистохимическими маркерами (панцитокератин (PCK), GFAP, CD34, NSE, десмин, α-актин, кальдесмон) реакция была отрицательной (рис. 8, г.) Таким образом, морфологическая картина и иммунофенотип опухоли соответствуют злокачественной опухоли из оболочек периферических нервов (злокачественная шваннома), стадия G1. С учетом характера расположения опухоли и врастания ее в мочевой пузырь извне опухоль происходит из стенки мочеточника.
Большинство опухолей мочевого пузыря не представляет больших диагностических сложностей как для клинициста, так и для патологоанатома. Однако, несмотря на то что неуротелиальные опухоли крайне редко встречаются в урологической практике, урологи должны настороженно и тщательно подходить к выбору оперативной тактики в каждом конкретном случае. Органосохраняющее лечение при неуротелиальных опухолях мочевого пузыря даже в случае их местнораспространенного характера роста может быть радикальным и при этом обеспечить лучшее качество жизни пациенту. Тактика лечения не входит в рамки общепринятых схем и стандартов, а решение в каждом случае приходится искать индивидуально. В таких случаях крайне важным является качество патологоанатомической службы.


