Пиелонефрит – неспецифический инфекционно-воспалительный процесс, характеризующийся одновременным или последовательным поражением чашечно-лоханочной системы и паренхимы почек (преимущественно интерстициальная ткань) [3].
МКБ-10 • N10 Острый пиелонефрит.
ЭПИДЕМИОЛОГИЯ
Заболеваемость острым пиелонефритом составляет 100 больных на 100 тыс. человек [3].
ПРОФИЛАКТИКА
Общая профилактика заключается:
- в исключении переохлаждений;
- в лечении очаговых инфекционных процессов;
- коррекции нарушений углеводного обмена.
Профилактика вторичного пиелонефрита состоит в своевременном восстановлении нарушений пассажа мочи по мочевыводящим путям.
СКРИНИНГ
В качестве скринингового теста используют общий анализ мочи и УЗИ органов мочевыделительной системы, дополненные расспросом больного о характерных проявлениях острого пиелонефрита и заболеваниях, способствующих его развитию.
КЛАССИФИКАЦИЯ
Выделяют:
- первичный острый пиелонефрит, развивающийся в интактной почке (без аномалий развития и видимых нарушений уродинамики верхних мочевыводящих путей);
- вторичный острый пиелонефрит, возникающий на фоне заболеваний, нарушающих пассаж мочи:
- аномалии развития почек и мочевыводящих путей;
- мочекаменная болезнь;
- стриктуры мочеточника различной этиологии;
- болезнь Ормонда;
- пузырно-мочеточниковый рефлюкс и рефлюкс-нефропатия;
- аденома и склероз простаты;
- склероз шейки мочевого пузыря;
- нейрогенный мочевой пузырь (особенно гипотонического типа);
- опухоли мочевыводящих путей.
По локализации процесс может быть одно- или двусторонним. Выделяют стадии острого пиелонефрита [2–4, 8]:
- серозное воспаление;
- гнойное воспаление:
- апостематозный пиелонефрит;
- карбункул почки;
- абсцесс почки.
ДИАГНОСТИКА
ЖАЛОБЫ
Для острого пиелонефрита характерна триада клинических признаков:
- боль в поясничной области;
- лихорадка;
- изменения анализа мочи (при обструктивном пиелонефрите анализ мочи может быть без патологии).
Кроме того, возможны неспецифические жалобы на:
- общую слабость;
- головную боль;
- жажду;
- тошноту;
- рвоту;
- вздутие живота и т.д.
Дизурия – учащенное болезненное мочеиспускание различной степени выраженности, особенно если течению острого пиелонефрита сопутствует цистит [1–3, 5, 8, 9].
АНАМНЕЗ
Первичный острый пиелонефрит может возникать у практически здоровых людей после переохлаждения или стрессовых ситуаций. Часто это заболевание осложняет течение цистита [3].
При опросе необходимо уточнить наличие у больного:
- очагов хронической инфекции;
- аномалий почек и мочевыводящих путей;
- болезней, способных вызывать нарушение пассажа мочи из почек;
- нарушений углеводного обмена и степень их коррекции;
- иммунодефицита, возникшего вследствие какого-либо заболевания или индуцированного лекарственными препаратами.
Важны сведения о перенесенных воспалительных заболеваниях инфекционной этиологии, приеме антибактериальных препаратов и их эффективности. У беременных необходимо выяснять срок беременности и особенности ее течения.
ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
При развернутой клинической картине острого пиелонефрита отмечают:
- повышение температуры тела >38°C (иногда с ознобом);
- болезненность при пальпации в области почки с пораженной стороны (положительный симптом острого пиелонефрита);
- положительный симптом Пастернацкого с пораженной стороны.
Выраженность симптомов может варьировать от несильной боли в поясничной области и субфебрильной температуры до гектической лихорадки и резкой болезненности при пальпации в области почки (при гнойном пиелонефрите) [1–3, 5, 6, 8, 9].
ЛАБОРАТОРНЫЕ И ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
В общем анализе мочи выявляют повышение количества лейкоцитов (в большинстве случаев нейтрофилов) и бактериурию. Возможны небольшая протеинурия (до 1 г/сут) и микрогематурия [1–3, 5, 6, 8, 9]. Бактериологический анализ мочи помогает выявить возбудителя заболевания и назначить адекватную антибактериальную терапию. Бактериурия >104 КОЕ/мл при остром пиелонефрите считается клинически значимой. В 80% случаев возбудителем является E. сoli (штаммы, имеющие дополнительные факторы вирулентности, особенно P. pili). Другими уропатогенами могут быть Enterococci (Streptococcus faecalis), Klebsiella spp., Proteus spp. и Pseudomonas spp. Однако до получения результатов обязательно проведение эмпирического лечения. Особое значение данный анализ приобретает при неэффективности проводимой терапии [7, 10, 11, 16].
УЗИ позволяет диагностировать отек паренхимы почки и ее очаговые изменения, а допплерография – степень нарушения кровотока. Расширение чашечно-лоханочной системы свидетельствует о нарушении оттока мочи из почки и вторичном характере заболевания [1–3, 5, 6, 8, 9].
В общем анализе крови обращают внимание на гематологические признаки острого пиелонефрита:
- нейтрофильный лейкоцитоз со сдвигом формулы влево;
- повышенная СОЭ.
Биохимический анализ крови выполняют для уточнения функционального состояния почек и печени.
Пробу Реберга проводят при подозрении на ХБП. Обзорная урография помогает диагностировать калькулезный характер острого пиелонефрита.
По данным экскреторной урографии определяют состояние почек и мочевыводящих путей, а также пассаж мочи. КТ и МРТ позволяют выявить:
- деструктивный процесс в почке;
- вторичный характер острого пиелонефрита, в случае если по данным УЗИ и экскреторной урографии невозможно уточнить диагноз (острый пиелонефрит на фоне рентгеннегативного камня мочеточника).
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Пионефроз (гнойное воспаление почки с расплавлением ее паренхимы) проявляется утратой функции почки и персистирующей интоксикацией у больного с длительным анамнезом.
Инфаркт почки характеризуют интенсивная боль и гематурия на фоне мерцательной аритмии, инфекционного эндокардита, аортоартериита. Инфаркт почки может быть проявлением антифосфолипидного синдрома. При расспросе больного необходимо акцентировать внимание на ранее перенесенные тромбозы сосудов.
Расслоение аневризмы аорты сопровождается интенсивной болью на фоне высокого артериального давления и часто снижения диуреза. При аускультации слышен шум над аневризмой. Диагноз подтверждают данными УЗИ.
При остром аппендиците с тазовым расположением червеобразного отростка возможно учащенное мочеиспускание. Однако быстро прогрессирующая боль в паховой и подвздошной областях, симптомы раздражения брюшины и ПРИ помогают в дифференциальной диагностике. Для ретроцекального аппендицита характерна типичная локализация боли, однако симптомы раздражения брюшины могут отсутствовать. Важно помнить, что для пиелонефрита нехарактерен симптом Кохера (постепенное перемещение боли из эпигастральной области в правую подвздошную).

Острый холецистит и желчная колика проявляются болью в правом подреберье с характерной иррадиацией (зоны Захарьина–Геда), выраженной болезненностью при пальпации в этой области и симптомом раздражения брюшины. Диагноз подтверждают данными УЗИ.
При нижнедолевой плевропневмонии боль вызвана раздражением плевры. Жалобы, характерные для этого заболевания, перкуторные и аускультативные признаки, а также рентгенография грудной клетки помогают в дифференциальной диагностике.
Инфаркт селезенки проявляется резкой болью в левом подреберье, рефлекторной рвотой, парезом кишечника, лихорадкой и тахикардией. Он характерен для больных с пороком сердца (чаще митральным) или септическим эндокардитом.
Острый панкреатит отличают интенсивная опоясывающая боль и боль в эпигастральной области, а также болезненность при пальпации в левом реберно-позвоночном углу и симптом раздражения брюшины.
В анамнезе часто выявляют желчнокаменную болезнь, алкогольные эксцессы. При подозрении на острый панкреатит обязательно исследование уровня амилазы в моче [1–6, 8, 9].
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИМИ СПЕЦИАЛИСТАМИ
В отсутствие уролога больным с подозрением на острый пиелонефрит показана консультация хирурга для исключения острой хирургической патологии и в связи с возможной необходимостью оперативного лечения.
Если заболевание возникло на фоне декомпенсированного сахарного диабета, показана консультация эндокринолога, а в его отсутствие – терапевта. Консультация терапевта также необходима при возникновении острого пиелонефрита на фоне сопутствующих заболеваний, требующих соответствующего лечения. Консультация нефролога показана:
- при сомнении в правильности диагноза;
- наличии признаков почечной недостаточности;
- остром пиелонефрите на фоне иммунодефицитного состояния любой этиологии.
ЛЕЧЕНИЕ
ЦЕЛЬ ЛЕЧЕНИЯ
Заключается в ликвидации инфекционно-воспалительного процесса и санации мочевыводящих путей на фоне адекватного оттока мочи из почки.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
При остром вторичном пиелонефрите необходима экстренная госпитализация в урологический стационар в связи с необходимостью экстренного восстановления пассажа мочи с целью предотвращения опасных для жизни осложнений (бактериотоксический шок). При остром первичном пиелонефрите также желательна госпитализация с целью адекватной парентеральной терапии. Кроме того, при этой форме заболевания серозная фаза может быстро прогрессировать в гнойную, требующую экстренного оперативного лечения.
В крайнем случае, при уверенности в диагнозе острого первичного (необструктивного) пиелонефрита, антибактериальную терапию можно начать и амбулаторно. Однозначно нуждаются в экстренной госпитализации больные:
- острым пиелонефритом единственной или единственно функционирующей почки;
- с обострением хронического пиелонефрита и признаками почечной недостаточности;
- острым пиелонефритом на фоне сахарного диабета или иммунодефицита;
- с подозрением на гнойный процесс в почке;
- острым пиелонефритом при неэффективности проводимой антибактериальной терапии.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
При остром пиелонефрите и восстановленном пассаже мочи необходимо поддерживать достаточный диурез. Объем выпиваемой жидкости должен составлять 2000–2500 мл/сут. Рекомендовано применение мочегонных сборов, витаминизированных отваров (морсов) с антисептическими свойствами (клюква, брусника, шиповник).
Назначать обильное питье или значительные по объему инфузии нельзя при сопутствующей застойной сердечной недостаточности, высокой артериальной гипертензии. При нарушении углеводного обмена выпиваемая жидкость не должна содержать сахар.
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
В лечении острого пиелонефрита ведущее значение имеет антибактериальная терапия. Выбор препарата должен определяться:
- спектром и чувствительностью штаммов этиологических уропатогенов;
- эффективностью их применения по конкретным показаниям в клинических исследованиях;
- переносимостью и нежелательными реакциями;
- неблагоприятными экологическими эффектами;
- стоимостью;
- доступностью.
Адекватно подобрать антибактериальную терапию возможно только после выполнения бактериологического анализа мочи с идентификацией возбудителя и определением его чувствительности к антибиотикам. Однако при остром пиелонефрите успех напрямую зависит от эмпирического подбора антибактериального лечения. По получении результатов бактериологического анализа необходимо скорректировать антибактериальную терапию.
Принципы эмпирического назначения антибактериальной терапии
- Предположение возможного возбудителя (или нескольких возбудителей) позволяет определить природную чувствительность этого микроорганизма к антибактериальным препаратам.
- Анализ предшествовавшей антибактериальной терапии с учетом пробелов в спектре действия ранее применяемых неэффективных препаратов.
- Учет функционального состояния почек и печени (при ХПН и/или циррозе печени схема терапии может значительно измениться).
- Предотвращение развития антибактериальной резистентности микроорганизмов (назначение адекватных доз препаратов, ограничение использования антисинегнойных антибиотиков).
- Учет экономических аспектов (по возможности избегать назначения дорогостоящих антибактериальных средств).
Если острый пиелонефрит возник впервые в жизни, больной поступил из дома и не получал ранее антибактериальные препараты, то предполагаемый возбудитель заболевания – кишечная палочка (нельзя исключить и грамположительную флору).
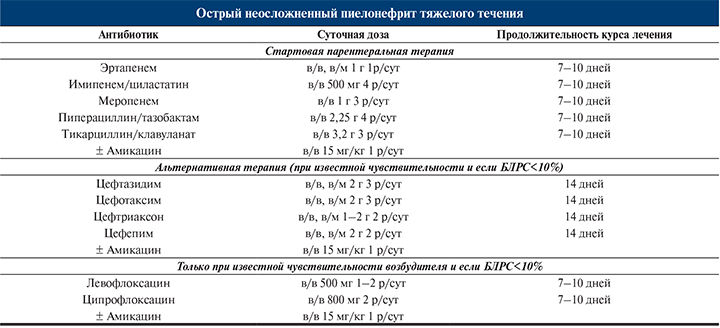
Препаратами выбора для лечения острого пиелонефрита являются фторхинолоны 7–10 дней в качестве терапии первой линии, если уровень резистентности E. coli к ним в данном регионе составляет <10%.
Россия относится к региону с высоким уровнем распространения фторхинолонрезистентных штаммов (согласно данным исследования ДАРМИС, резистентность кишечной палочки к фторхинолонам при неосложненных ИМП 10,9% [23].
В связи с последними рекомендациями FDA рекомендует ограничить применение фторхинолонов (при некоторых неосложненных инфекциях – синуситы, бронхиты, ИМП), когда существует возможность альтернативной антибиотикотерапии, в связи с участившимися случаями тяжелых побочных явлений, затрагивающих периферическую и ЦНС. FDA требует обновить информацию по безопасности на этикетках и руководствах всех фторхинолонов [24].
При увеличении суточной дозы фторхинолона курс лечения может быть сокращен до 5 дней. Увеличение числа штаммов E. coli, резистентной к фторхинолонам, ограничивает в настоящее время эмпирическое применение препаратов этой группы. Необходимо помнить, что фторхинолоны противопоказаны при беременности.
Альтернативными препаратами для лечения острого неосложненного пиелонефрита являются пероральные цефалоспорины 3-го поколения: цефтибутен или цефиксим. Амоксиклав не рекомендован для эмпи-рического перорального лечения острого неосложненного пиелонефрита. Антибиотик может быть назначен при выявлении чувствительных к нему грамположительных микроорганизмов.
В регионах с высоким уровнем распространения фторхинолонрезистентных и продуцирующих бета-лактамазы расширенного спектра действия (БЛРС) штаммов E. coli (> 10%), рекомендуется начальная эмпирическая терапия аминогликозидами или карбапенемами до получения данных бактериологического исследования о чувствительности к другим антибиотикам [21, 22].
При тяжелом течении пиелонефрита показана экстренная госпитализация для исключения наличия осложняющих факторов и проведения парентеральной антибактериальной терапии. После улучшения состояния больного возможен дальнейший пероральный прием антибиотиков (ступенчатая терапия).
У больных декомпенсированным сахарным диабетом в связи с высокой вероятностью наличия стафилококка препаратами выбора являются ингибиторзащищенные аминопенициллины и ципрофлоксацин.
Если острый пиелонефрит развивается у больных, имеющих выраженную почечную недостаточность (скорость клубочковой фильтрации менее 40 мл/мин), необходимо учитывать фармакокинетику лекарственных средств. Предпочтение отдается препаратам, имеющим печеночный или двойной (печень+почки) путь выведения, – пефлоксацину, цефтриаксону, цефоперазону. Это существенно упрощает подбор дозы и значительно увеличивает безопасность лечения. При любой выраженности ХПН крайне нежелательно применение нефротоксичных антибиотиков – аминогликозидов и гликопептидов.
Острый пиелонефрит у ВИЧ-инфицированных больных, а также у «внутривенных» наркоманов нередко обусловлен редкими и нехарактерными возбудителями, особенно грамположительными, что диктует необходимость применения схем антибактериальной терапии с максимально широким спектром действия. Кроме того, препараты антиретровирусной терапии, назначаемые для подавления репликации HIV, достаточно токсичны и обладают большим количеством лекарственных взаимодействий, поэтому предпочтение отдается антибактериальным средствам, не метаболизирующимся в организме и имеющим почечный путь выведения, – фторхинолонам (особенно офлоксацину и левофлоксацину), аминогликозидам, цефалоспоринам (кроме цефотаксима, цефтриаксона и цефоперазона).
Острый пиелонефрит, вызванный госпитальными полирезистентными штаммами. В реальной клинической практике встречается нечасто. В большинстве случаев он является следствием длительного пребывания в стационаре, ошибочной антибактериальной профилактики или неадекватной функции дренажей после вмешательства на органах мочеполовой системы. При высокой вероятности полирезистентной грамотрицательной инфекции препаратом выбора является цефтазидим в режиме монотерапии или в сочетании с амикацином. Препараты резерва – карбапенемы, кроме эртапенема.
Острый пиелонефрит у больных с нейтропенией является жизнеугрожающей ситуацией. Принципиально важна возможность наличия госпитальных полирезистентных штаммов. Обычно сразу назначается цефтазидим или карбапенем с ванкомицином. Поскольку в условиях нейтропении существует реальная опасность глубоких микозов или даже грибкового сепсиса, есть смысл схему терапии превентивно дополнить флуконазолом.
СИМПТОМАТИЧЕСКОЕ ЛЕЧЕНИЕ
Направлено на коррекцию дефицита жидкости в организме и уменьшение симптомов интоксикации.
С этой целью назначают внутривенные инфузии солевых и коллоидных растворов и препараты, улучшающие микроциркуляцию. Схему в каждом конкретном случае определяют в зависимости от объема поражения и состояния больного. При показаниях в комплекс лечения включают эфферентные методы.
НАБЛЮДЕНИЕ
После окончания курса лечения, при отсутствии симптомов пиелонефрита контрольное бактериологическое исследование мочи выполнять не обязательно, за исключением беременных женщин.
Больным с сохраняющимися выраженными симптомами пиелонефрита в течение 3 суток или при рецидиве заболевания в течение 2 недель показано повторное бактериологическое исследование мочи и определение чувствительности микроорганизмов к антибиотикам, а также выполнение УЗИ, КТ или нефросцинтиграфии.
При отсутствии анатомо-функциональных изменений мочевыводящих путей следует предположить, что инфекционный агент не был чувствителен к применявшемуся антибиотику и показана альтернативная терапия, основанная на результатах бактериологического исследования.
У больных с рецидивом заболевания, вызванного тем же самым уропатогеном диагноз "неосложненный пиелонефрит" должен быть пересмотрен. Необходимо исключить наличие осложняющих факторов.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ
Острый вторичный пиелонефрит рассматривают как показание к экстренному оперативному лечению [3].
Катетеризацию мочеточника (установку наружного или внутреннего стента) проводят при остром вторичном пиелонефрите в качестве неотложной помощи с целью восстановления пассажа мочи или как одно из основных лечебных мероприятий при крайне тяжелом общем состоянии больного и невозможности проведения оперативного лечения.
ЧПНС – один из основных методов отведения мочи при остром обструктивном пиелонефрите в стадии серозного воспаления. Нередко данный вид оперативного вмешательства считают методом выбора у мужчин в связи с опасностью трансуретральных манипуляций. Она показана больным, которым необходимо относительно длительное дренирование почек. ЧПНС, так же как и установка внутреннего стента, дает возможность избежать открытой операции больным острым калькулезным пиелонефритом, позволяет купировать приступ заболевания и через некоторое время (3–4 нед) после проведения адекватной предоперационной подготовки удалить камень с помощью малоинвазивных методов (ДЛТ, эндоскопические, лапароскопические и ретроперитонеоскопические операции).
Показания к открытому оперативному лечению
Острый пиелонефрит в стадии гнойного воспаления. Невозможность дренирования почки малоинвазивными методами независимо от причины.
Отрицательная динамика на фоне адекватной антибактериальной терапии и функционирующей нефростомы. Объем операции:
- люмботомия;
- ревизия почки;
- декапсуляция почки;
- вскрытие гнойных очагов;
- нефростомия.
По возможности удаление конкрементов из почки и из верхней трети мочеточника (если это существенно не увеличивает объем вмешательства).
Показания к нефрэктомии
- Гнойное разрушение более 2/3 почечной паренхимы.
- Признаки тромбоза почечных сосудов.
- Множественные сливные карбункулы почки.
- Гнойный пиелонефрит нефункционирующей почки.
- Гнойный пиелонефрит у больного в крайне тяжелом состоянии (по причине гнойной интоксикации, токсического шока, декомпенсации сопутствующих заболеваний) [3, 6, 7, 10–16].
ДАЛЬНЕЙШЕЕ ВЕДЕНИЕ
После купирования атаки острого пиелонефрита и нормализации анализов мочи показана длительная терапия отварами мочегонных и антисептических трав или официальными растительными препаратами [2, 3, 6].
Необходимо обратить особое внимание на восстановление пассажа мочи. Проведение своевременной адекватной терапии воспалительных заболеваний нижних мочевыводящих путей и половых органов часто позволяет избежать повторных атак пиелонефрита [3, 6].
ПРОГНОЗ
Прогноз для жизни при остром пиелонефрите, как правило, благоприятный. Адекватная антибактериальная терапия и своевременные оперативные вмешательства практически всегда позволяют улучшить состояние больного. Однако у пациентов с особенно тяжелыми сопутствующими заболеваниями, а также при развитии токсического шока летальность остается высокой – около 20%.
Если острый пиелонефрит удалось полностью купировать, то прогноз для функции пораженной почки также оценивают как благоприятный. Однако не исключено развитие прогрессирующего нефросклероза, вероятность которого напрямую зависит от тяжести перенесенных инфекционно-воспалительных заболеваний [2, 3, 6].



