Введение. Стремительное внедрение в течение последних десятилетий лапароскопических вмешательств в урологическую практику коснулось и такой непростой операции, как радикальная цистэктомия [1–4]. Основные преимущества малоинвазивного метода состоят в значительном снижении кровопотери, гораздо меньшей массе рассекаемых тканей, в снижении количества необходимых анальгетиков и уменьшении общего числа осложнений [2, 5].
Тем не менее со времени первого описания de Badajoz и соавт. в 1993 г. лапароскопической радикальной цистэктомии (ЛРЦ) не прекращаются дискуссии о сопоставимости отдаленных онкологических и функциональных результатов открытых и лапароскопических операций [1–3, 6].
Лапароскопическая радикальная цистэктомия все еще остается технически сложной операцией, требующей высокого уровня эндоскопических навыков и длительного периода обучения [1, 2, 7–9].
Несмотря на приводимые некоторыми исследователями хорошие результаты подобных операций при выполнении как интракорпоральных, так и экстракорпоральных методов деривации мочи [2, 6, 10, 11] открытая радикальная цистэктомия (ОРЦ) остается общепризнанным «золотым» стандартом лечения локализованного мышечно-инвазивного рака мочевого пузыря [12]. Наблюдение за пациентами, перенесшими открытые вмешательства, имеет более продолжительную историю, а значит, и отдаленные результаты подобных вмешательств более предсказуемы.
Используя преимущества лапароскопической техники без потери надежности хорошо зарекомендовавшей себя открытой операции, мы попытались максимально точно воспроизвести ранее успешно применявшуюся в нашей клинике методику ОРЦ лапароскопически. Ниже приводим описание методики ЛРЦ и первые результаты ее применения.
Материалы и методы. В работу включены 35 пациентов (27 мужчин, 8 женщин, средний возраст – 61 (47–77) год с мышечно-инвазивным раком мочевого пузыря, которым в период с апреля 2013 по март 2016 г. в нашем центре была выполнена ЛРЦ (см. таблицу). Всем пациентам была выполнена ЛРЦ с полностью интракорпоральным формированием илеум-кондуита. Из настоящего исследования исключены пациенты, у которых для отведения мочи использованы орто- и гетеротопические континентные резервуары.
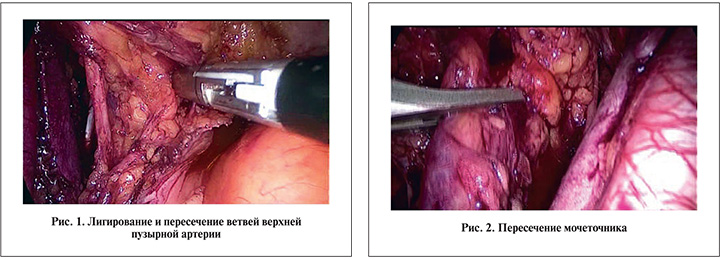
Методика ЛРЦ. Под комбинированной анестезией брюшную полость пунктировали иглой Вериша, формировали карбоксиперитонеум 12 мм рт.ст. После введения первого троакара (обычно в области пупка) и лапароскопа дополнительно устанавливали четыре рабочих порта: 12 мм слева и справа, на 2–3 см каудальнее пупка, по краю прямой мышцы живота, еще два 5 мм порта, на 2–3 см латеральнее предыдущих, – по линии, соединяющей передний край гребня подвздошной кости и пупок. Пациента переводили в положение Транделенбурга 15–20о. Последовательно справа и слева выполняли лимфодиссекцию (наружные, внутренние подвздошные, обтураторные, пресакральные лимфатические узлы). Клетчатку с лимфоузлами удаляли через порт 12 мм.
После рассечения брюшины по линии Тольдта и частичной мобилизации слепой и сигмовидной кишки последовательно мобилизовали и отметили пластиковыми турникетами мочеточники: правый – от перекреста с подвздошными сосудами, левый – от уровня нижней брыжеечной артерии до мочевого пузыря. Последовательно лигировали и пересекали (с помощью аппарата управляемой биполярной коагуляции) ветви нижней и верхней пузырных артерий с обеих сторон (рис. 1).
У мужчин рассекали брюшину в Дугласовом кармане в месте ее перехода на переднюю стенку прямой кишки. Далее рассекали передний листок фасции Денонвилье и диссекцию продолжали между листками фасции. Лигировали и пересекали оставшиеся задние сосудистые ветви мочевого пузыря. Пересекали семявыносящие протоки, выделяли и отслаивали кпереди семенные пузырьки. Лигировали и пересекали сосудистые ножки предстательной железы (с помощью аппарата управляемой биполярной коагуляции или ультразвукового диссектора). При целесообразности нервосбережения ножки последовательно клипировали и пересекали ножницами. Мобилизовали заднюю поверхность предстательной железы с листком фасции Денонвилье до апекса.

Брюшину рассекали по всей передней полуокружности мочевого пузыря. Последний преимущественно тупо полностью мобилизовали по всей передней и боковым поверхностям. С помощью управляемой биполярной коагуляции или ультразвукового диссектора пересекали дорсальный венозный комплекс. В некоторых случаях его прошивали рассасывающейся полиглактиновой нитью 2/0.
Уретру клипировали пластиковой нитью или прошивали и пересекали. Мочевой пузырь полностью отделяли от оставшихся отрогов внутритазовой фасции. Только после этого лигировали и пересекали мочеточники (рис. 2). Удаленный комплекс помещали в полиэтиленовый контейнер.
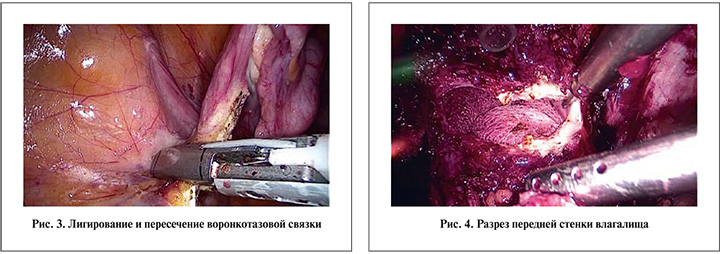
У женщин после лимфодиссекции последовательно лигировали и пересекали с помощью аппарата управляемой биполярной коагуляции или ультразвукового диссектора воронко-тазовые связки (рис. 3), круглые связки матки. Аналогичным путем отдельно лигировали и пересекали маточные артерии. Тело матки прошивали толстой нитью и фиксировали к передней брюшной стенки для ретракции.
В прямокишечно-маточном углублении вскрывали брюшину. Лигировали и пересекали крестцово-маточные связки. После лигирования и пересечения сосудистых ножек и мобилизации мочевого пузыря таким же образом, как и у мужчин, пересекали уретру. В поперечном направлении вскрывали свод влагалища (рис. 4), разрез продлевали в продольном направлении. Часть передней стенки влагалища иссекали и удаляли вместе с остальным комплексом. При необходимости удаления уретры ее иссекали тем же доступом вместе с полоской стенки влагалища.
Препарат (мочевой пузырь с уретрой, фрагмент передней стенки влагалища, матку с маточными трубами и яичниками) помещали в полиэтиленовый контейнер и извлекали через дефект во влагалище. Дефект ушивали полиглактиновой нитью 2/0.
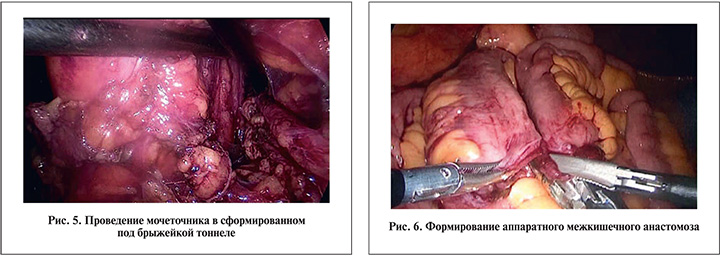
Для деривации мочи использовали илеум-кондуит по Брикеру. Под корнем брыжейки сигмовидной кишки путем тупой и острой диссекций формировали тоннель, по которому левый мочеточник проводили на правую сторону (рис. 5). Избыточную часть мочеточников отсекали. Оба мочеточника спатулировали и анастомозировали между собой «бок в бок» непрерывным рассасывающимся монофиламентным швом.
На расстоянии около 20 см от илеоцекального угла отмечали фрагмент подвздошной кишки длиной около 15 см. Последовательно накладывая аппарат GIA (кассеты 60 мм) на дистальный и проксимальный края выбранного сегмента, прошивали и пересекали кишку с необходимым сегментом брыжейки. Протяженность кишки восстанавливали аппаратным швом «бок в бок», используя три аналогичные кассеты (рис. 6).
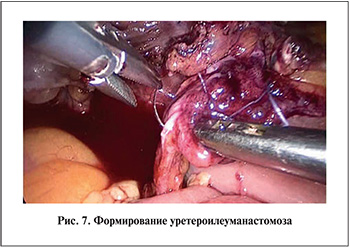
С проксимального конца изолированного сегмента кишки срезали ножницами прошитую часть и анастомозировали его со сшитыми ранее мочеточниками непрерывным рассасывающимся монофиламентным швом. После формирования задней губы анастомоза в оба мочеточника через один из портов проводили интубаторы «pigtail». Наружные концы интубаторов проводили через кишечный сегмент. Завершали формирование анастомоза (рис. 7).
Удаляли один из рабочих портов с правой стороны. Иссекали края кожи до получения отверстия необходимого размера. Рассекали апоневроз, разводили мышцы передней стенки живота в обычной манере. Через сформированный дефект дистальный конец илеум-кондуита с интубаторами выводили наружу и фиксировали к апоневрозу и коже традиционным способом.
После возобновления карбоксиперитонеума отдельными рассасывающимися швами ушивали дефект в брыжейке подвздошной кишки и частично фиксировали париетальную брюшину к кондуиту.
У мужчин контейнер с препаратом удаляли через надлонный разрез длиной 5 см. Уретру при необходимости удаляли отдельным промежностным доступом.
После операции все пациенты проходили плановое обследование через 1, 3, 6, 12, 18, 24 мес, затем ежегодно.
Результаты. Средний срок наблюдения составил 25,4 (12–48) мес. Средняя кровопотеря составила 285 мл.
Пяти пациентам потребовалась гемотрансфузия. Ни в одном случае не потребовалась конверсия в открытую операцию. Средняя продолжительность госпитализации составила10 дней. Обезболивание наркотическими анальгетиками потребовалось 7 пациентам, пятерым из них – только в первые сутки после операции, оставшимся двум пациентам – в течение 2 и 3 дней соответственно.
Интраоперационное осложнение, повреждение прямой кишки, было отмечены у 2 пациентов.
В обоих случаях дефекты были успешно ушиты во время вмешательства и не оказали влияния на послеоперационное течение. Послеоперационные осложнения, потребовавшие оперативной коррекции, развились у 4 (11,4%) пациентов:
- динамическая кишечная непроходимость; проведены лапароскопия, ушивание окна в брыжейке подвздошной кишки;
- стриктура уретероилеоанастомоза, гидронефроз; проведены перкутанная нефростомия, антеградное стентирование мочеточника;
- несостоятельность швов культи влагалища, раневая инфекция; наложены вторичные швы на рану;
- несостоятельность аппаратного энтероэнтероанастомоза, перитонит; выполнены лапаротомия, энтеростомия, назоинтестинальная интубация; пациент умер в результате сепсиса.
Двацати шести пациентам послеоперационная стадия заболевания определена как рТ2, семи – как рТ3, двум – как рТ4. У 6 пациентов выявлено поражение лимфатических узлов (N1), положительного хирургического края ни в одном случае не обнаружено. У 2 пациентов отдаленные метастазы обнаружены через 4 и 6 мес после операции. Один пациент умер через 15 мес от прогрессирования основного заболевания.
Обсуждение. Несмотря на то что за последние годы число центров, освоивших ЛРЦ, существенно увеличилось, лишь немногие сообщения содержат большие серии наблюдений [13].
 Во многих работах одновременно приводятся данные об использовании различных методов деривации мочи, интра- и экстракорпоральной техники исполнения межкишечного анастомоза и формирования резервуара. На этом фоне вполне понятна значительная вариабельность приводимых разными авторами сведений о частоте развития осложнений, о ближайших и отдаленных результатах. Кроме того, описанные методики ЛРЦ имеют, пожалуй, больше различий, чем открытые операции. Между тем данные литературы о результатах ОРЦ гораздо менее вариабельны и, как правило, основываются на результатах итогов существенно большего периода наблюдения.
Во многих работах одновременно приводятся данные об использовании различных методов деривации мочи, интра- и экстракорпоральной техники исполнения межкишечного анастомоза и формирования резервуара. На этом фоне вполне понятна значительная вариабельность приводимых разными авторами сведений о частоте развития осложнений, о ближайших и отдаленных результатах. Кроме того, описанные методики ЛРЦ имеют, пожалуй, больше различий, чем открытые операции. Между тем данные литературы о результатах ОРЦ гораздо менее вариабельны и, как правило, основываются на результатах итогов существенно большего периода наблюдения.
С другой стороны, лапароскопический доступ позволяет существенно ускорить восстановление пациента, сократить сроки госпитализации, уменьшить количество общесоматических осложнений и период возвращения к повседневной активности, при этом не ухудшая функциональные и онкологические результаты [1, 2, 7, 9, 14]. С целью сохранения основных онкологических и функциональных результатов в методике выполнения ЛРЦ мы старались максимально точно воспроизвести хорошо зарекомендовавшую себя технику ОРЦ, используемую в нашей клинике.
Полученный в нашем наблюдении уровень осложнений, потребовавших коррекции, – 11,4%, сопоставим с ранее опубликованными данными [1, 2, 13–15] и ниже, чем приводимый большинством авторов по результатам открытых операций [16].
Например, в работе Haber и соавт. [17], сравнивавших две группы пациентов по 50 человек, частота осложнений после ЛРЦ составила 18%, после ОРЦ – 22%. У 4 из 5 наших пациентов осложнения были успешно разрешены с помощью малоинвазивных методов, и лишь одному (с несостоятельностью межкишечного анастомоза) потребовалось выполнение лапаротомии. Последний пациент умер в результате осложнений.
В представленной серии наблюдений при дооперационной трансуретральной резекции мочевого пузыря (ТУРМП) отмечена большая доля пациентов с низкодифференцированным раком – 54% по сравнению с другими источниками [16]. Более того, их доля возросла до 68% после патоморфологического исследования удаленного препарата. Впрочем, эти особенности соответствуют довольно высокой частоте обнаружения положительных лимфатических узлов.
В общем данные разных исследователей очень вариабельны по продолжительности операции, объему кровопотери, частоте развития осложнений. Это обусловлено не только различным уровнем техники хирургов и опыта центров, но и отсутствием стандартизации методик ЛРЦ [8, 9, 16, 17]. По всей видимости, нам удалось получить относительно неплохие результаты за счет скрупулезного переноса хорошо зарекомендовавшей себя в открытой хирургии техники в лапароскопические операции без существенных изменений и упрощений. Возможно, такой подход объясняет несколько большую среднюю продолжительность операции по сравнению с некоторыми приводимыми большими сериями. При этом средний объем кровопотери (285 мл) приблизился к нижней границе значений, приводимых другими авторами, и был, конечно, намного меньше, чем при ОРЦ. Средняя продолжительность госпитализации оказалась также вполне удовлетворительной – 12,4 (8–33) дня, хотя может быть еще сокращена за счет снижения влияния «социальных» факторов.
В этой работе мы не ставили задачу ретроспективного сравнения результатов ЛРЦ с ОРЦ, а сопоставляли наши данные с приведенными в литературе большими сериями. К положительным моментам настоящего исследования можно отнести то, что все операции были выполнены в одном центре по одной принятой методике. При этом не по одному параметру не проводили селекции пациентов.
Заключение. Лапароскопическая радикальная цистэктомия является безопасной и эффективной опцией лечения инвазивного рака мочевого пузыря. Метод обладает явными преимуществами в отношении кровопотери, продолжительности госпитализации при сохранении основных онкологических результатов. Тем не менее необходимы большее число и более длительный периоды наблюдения для получения отдаленных онкологических результатов и утверждения ЛРЦ стандартом лечения инвазивного рака мочевого пузыря.



