Введение. Удвоение верхних мочевыводящих путей (или удвоение почки) является одной из наиболее частых врожденных урологических аномалий [1, 2]. Несмотря на то что в большинстве случаев, прежде всего при неполном удвоении, клинических проявлений/нарушений уродинамики нет, а значит, хирургического лечения не требуется, детские урологи нередко встречаются с этой ситуацией в своей практической деятельности. Обусловлено это разнообразной сочетанной патологией, наиболее часто встречающейся при полном удвоении мочеточников и связанной с их эмбриональным развитием.
Даже в норме функция верхнего, менее развитого, сегмента удвоенной почки составляет не более 16% от общей функции такой почки [3]. При этом, чем более каудально на вольфовом протоке расположено место отхождения зачатка мочеточника верхнего сегмента, тем более значительной в последнем будет дисплазия его паренхимы. Ситуация усугубляется возможным возникновением еще внутриутробно выраженной обструкции такого мочеточника в связи с внепузырной его эктопией или формированием уретероцеле. Все это приводит к тому, что функция верхнего сегмента удвоенной почки оказывается резко сниженной или вообще отсутствует.
У девочек внепузырная эктопия мочеточника верхнего сегмента может сопровождаться недержанием мочи [4, 5].
В мочеточник нижнего сегмента в связи с латерализацией его устья может возникать массивный пузырно-мочеточниковый рефлюкс (ПМР) с частым развитием рефлюкс-нефропатии и, соответственно, выраженным повреждением его паренхимы со снижением/потерей функции. Последняя может быть нарушена и в связи с гидронефрозом (обструкцией в пиелоуретеральном сегменте), который возникает почти исключительно только в нижнем сегменте [6].
Во всех перечисленных случаях со значительным снижением или потерей функции соответствующего сегмента (чаще верхнего) методом выбора, как правило, является геминефрэктомия (ГНЭ) с частичным или полным удалением мочеточника (ГНУЭ). До недавнего времени эта операция проводилась открытым способом; при полном удалении мочеточника требовался дополнительный разрез в подвздошной области. В настоящее время все чаще ГНЭ и ГНУЭ выполняются лапароскопически (ЛГНЭ и ЛГНУЭ соответственно). Многочисленные сравнительные исследования показали, что малоинвазивный подход, обладая рядом несомненных преимуществ, не уступает стандартному (открытая операция) по эффективности и безопасности (частоте возникновения осложнений) [7–9].
В недавно проведенном исследовании был обобщен опыт проведения ЛГНУЭ в 6 европейских центрах, причем только в тех центрах, где имелся богатый опыт в лапароскопической урологии у детей и где рассматриваемая операция проводилась в среднем 3–5 раз в год. Авторы данной работы делают вывод: применение ЛГНУЭ безопасно и надежно [10].
В настоящей статье представлен опыт проведения ЛГНУЭ в 10 клиниках России и Беларуси, в некоторых из них эта операция выполняется уже в течение 10 лет, тогда как в других она стала проводиться в последние два года. При этом считали важным, что в данных стационарах лапароскопические методы оперативного лечения урологической патологии у детей активно используются не менее 100 раз в год.
Цель исследования: улучшение результатов лечения детей с нарушением уродинамики на фоне удвоения верхних мочевыводящих путей.
Материалы и методы. Ретроспективному анализу подвергнуты истории болезни 111 детей, прооперированных с 2007 по 2016 г. Мальчиков было 26 (23,4%), девочек – 85 (76,6%). Средний возраст пациентов на момент проведения операции составил 44,6 мес (от 2 до 170 мес). Все дети, включенные в исследование, имели полное удвоение почек, из них 51 (45,9%) правостороннее, 60 (54,1%) левостороннее. Полное двустороннее удвоение выявлено у 5 (4,5%) пациентов, при этом у 2 (1,8%) в контралатеральной удвоенной почке не было патологических изменений, у 3 (2,7%) имелся ПМР II степени в оба мочеточника. Кроме того, у 2 (1,8%) детей был диагностирован ПМР II и III степеней в контралатеральные почки без их удвоения.
Всем пациентам проведены общее клиническое обследование, экскреторная урография и микционная цистография, по показаниям – радиоизотопное исследование функции почек и КТ.
Во всех случаях выполнена ЛГНУЭ, показанием к которой служило значительное снижение или отсутствие функции верхнего или нижнего сегмента удвоенной почки, вызванное следующей патологией (табл. 1): обструкцией уретеровезикального соустья мочеточника верхнего сегмента с развитием мегауретера (уретерогидронефроза, n=57); уретероцеле (n=28), из них 13 ЛГНУЭ была произведена сразу после выявления патологии, а остальным 15 – после неудачной попытки чреcпузырной декомпрессии уретероцеле в связи с возникновением ПМР; внепузырной эктопией мочеточника с недержанием мочи (10 девочек); ПМР высокой степени (n=16). Лапароскопическая ГНУЭ нижнего полюса была проведена 10 (9%) детям с ПМР и потерей функции нижнего сегмента.
Техника ЛГНУЭ. Укладка больного стандартная в положении три четверти на здоровом боку с небольшим валиком в поясничной области. Устанавливается три троакара (в зависимости от стороны удвоения), 3 (5) мм в подреберье и 3 (5) мм в подвздошную область на стороне поражения. Использовали 5 мм оптику 0°. Накладывается пневмоперитонеум 6–10 мм рт.ст. После визуализации почки при помощи монополярной коагуляции рассекается фасция Герота. Выделяется почка, визуализируются сосуды, питающие верхний и нижний полюсы удвоенной почки. Мобилизуется мочеточник верхнего полюса почки и пересекается на уровне нижнего полюса почки. Проксимальный отдел пересеченного мочеточника выделяется и проводится под сосудами почки кверху. Визуализируются почечные сосуды, питающие верхний полюс почки. Проводится их пробное пережатие зажимом с целью оценки кровоснабжения и определения демаркационной зоны для резекции. Сосуды верхней половины в зависимости от диаметра либо коагулируются, либо перевязываются, либо клипируются, после чего пересекаются. Верхний полюс удвоенной почки резецируется при помощи коагуляции по линии демаркации. Патологический мочеточник верхнего полюса почки мобилизуется максимально в дистальном направлении и при обструктивных вариантах пересекается без перевязки, при наличии ПМР мочеточник перед отсечением перевязывается с прошиванием. Резецированный мочеточник и верхний полюс почки удаляются в конце операции через одну из троакарных ран, расширенную до необходимого для удаления размера. Дренаж в брюшную полость устанавливается по показаниям. Троакары из брюшной полости удаляются, накладываются швы на раны.
Аналогично выполнялась операция по резекции нижнего полюса.

Результаты. Интраоперационные осложнения – умеренное кровотечение из паренхимы почки после отсечения верхнего полюса – отмечены у 4 больных. Во всех случаях осуществление дополнительной коагуляции привело к остановке кровотечения.
Конверсий в данной серии пациентов не было. Средняя продолжительность операции составила 135 мин (от 60 до 240 мин).
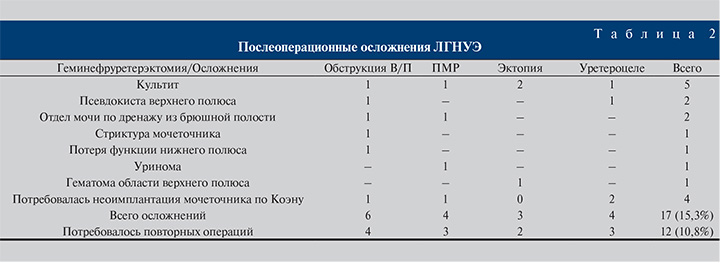
В раннем послеоперационном периоде выделение мочи по дренажу отмечено у 1 пациента, самопроизвольно прекратившееся на 7-е сутки. В 1 наблюдении выявлена уринома на 10-е сутки после операции при проведении УЗИ в связи с повышением температуры тела. Данное состояние потребовало чрескожного пункционного дренирования под УЗ-контролем. Отделяемое по дренажу сохранялось в течение 21 дня, после чего самопроизвольно прекратилось (табл. 2).
У 1 ребенка при контрольном УЗИ на 10-е сутки после операции в проекции верхнего полюса почки определено жидкостное образование размером 1,7×2,0 см, расцененное как гематома. При контроле через 1 мес патологических изменений не выявлено.
Отдаленные результаты прослежены в сроки от 1 года до 9 лет после операции.
У 5 пациентов в связи с сохраняющимся ПМР в культю мочеточника верхнего полюса развился культит, который потребовал удаления оставшегося дистального отдела мочеточника лапароскопическим доступом. Данным детям удаление мочеточника проведено до уровня пересечения с подвздошными сосудами.
В 1 случае после ЛГНУЭ развилась стриктура протяженностью до 1 см мочеточника здорового полюса в нижней трети, в связи с чем была проведена резекция стриктуры с наложением лапароскопического уретероуретероанастомоза с благоприятным исходом.
В 2 случаях констатировали формирование псевдокист незначительного диаметра до 2 см.
Потеря функции нижнего полюса почки после верхней ЛГНУЭ возникла у 1 ребенка, что потребовало нефрэктомии в связи с развитием стойкой артериальной гипертензии.
У 4 детей сохранялся ПМР высокой степени в оставшуюся половину почки, что потребовало проведения неоимплантации мочеточника по Коэну.
В целом осложнения после ЛГНУЭ развились у 17 (15,3%) пациентов, из них 12 (10,8%) потребовалось проведение повторного оперативного вмешательства.
Для 1 пациента с потерей функции нижнего полюса результат лечения признан неудовлетворительным.
Обсуждение. Геминефруретерэктомия является наиболее часто используемым методом хирургического лечения при полном удвоении почки, когда функция одного из ее сегментов резко снижена или утрачена.
Эта операция может быть выполнена как традиционным открытым, так и лапароскопическим доступом. Последний был впервые использован в отношении ребенка в ходе проведения верхней ЛГНУЭ G. Jordan и B. Winslow в 1993 г. [11], и с тех пор он получает все большее признание [12, 13].
В зависимости от предпочтения хирурга и оснащенности клиники операция может быть выполнена как транс-, так и ретроперитонеально, а также с использованием робототехники. Трансперитонеальный доступ в отношении детей предпочтителен, так как обеспечивает большее рабочее пространство для хирурга в отличие от ретроперитенеального. Кроме того, такой доступ позволяет удалять патологически измененный мочеточник на всем протяжении до места соединения его с мочевым пузырем.
Данные методики имеют все преимущества, свойственные малоинвазивному доступу: хорошую визуализацию и увеличение операционного поля, снижение выраженности послеоперационного болевого синдрома, быстрое восстановление функции желудочно-кишечного тракта, отличный косметический результат [11, 13, 14]. Лапароскопическая ГНУЭ выполнима для детей любого возраста, в том числе для младенцев. По мере накопления опыта отмечено уменьшение времени проведения операции, и оно становится сопоставимым с таковым при открытом доступе [15, 16].
Некоторые авторы полагают, что до начала ЛГНУЭ необходима цистоскопия с установкой стента в здоровый мочеточник для облегчения его визуализации [17]. Мы не использовали в отношении своих пациентов данный прием ни в одном случае и ни разу не столкнулись с трудностями выявления мочеточника здоровой и патологической половины почки при проведении ЛГНУЭ.
Одним из важных моментов ЛГНУЭ служит осуществление тщательного гемостаза резецированной почки. Современное оборудование для электрокоагуляции позволяет обеспечить надежную обработку раневой поверхности почки с минимальной кровопотерей.
Другим имеющим значение осложнением после ЛГНУЭ является возникновение уриномы или псевдокисты на месте удаленного полюса почки. По данным различных авторов, его частота варьируется от 5 до 25% [11, 15]. С уриномой после ЛГНУЭ мы столкнулись у 1 пациента, что потребовало длительного дренирования после операции.
В 2 случаях нами отмечено образование псевдокист небольшого диаметра (до 2 см) без клинических проявлений, которые на данный момент не требуют какого-либо вмешательства. В нашей серии пациентов количество псевдокист несколько ниже, чем приводится в ряде публикаций [18]. Возможно, что этот показатель изменится в сторону увеличения по мере накопления материала с оценкой более отдаленных результатов лечения.
Самым тяжелым осложнением после ГНУЭ считается утрата функции оставшейся части почки. При этом снижение ее функции может произойти и в достаточно отдаленном периоде [13]. M. Gundeti и соавт. [19] оценивали функцию нижнего полюса при помощи радиоизотопного исследования до и после проведения открытой ГНЭ: в 8% случаев имело место значимое снижение функции оставшегося сегмента и в 51% наблюдений функция снизилась на 5–10%.
И. В. Поддубный и соавт. [20] в своей публикации, посвященной ЛГНУЭ у детей, сообщили, что они ни разу не столкнулись с потерей функции оставшейся части почки. При этом они отметили, что данное осложнение всегда связано с технической погрешностью в выполнении операции. Однако в другой публикации тех же авторов, где они сравнивали открытую ГНУЭ и ЛГНУЭ, после открытой ГНУЭ одному пациенту потребовалась нефрэктомия оставшейся части почки в связи с полной утратой его функции [21].
Радиоизотопное исследование функции почки до и после ЛГНУЭ было проведено 15 (13,5%) из 111 детей. Среднее снижение функции почки составило 18% (от 3 до 73); снижение менее чем на 5% отмечено в 1 почке, на 5–10% – в 3, на 10–20% – в 8, снижение более чем на 20% – в 3 почках. Таким образом, значимое снижение функции оставшейся части почки после ЛГНУЭ выявлено в 20% случаев, незначительное – в 73%. Полученные данные подтверждают наше предположение, будто ГНУЭ является небезопасным оперативным вмешательством.
В нашей серии пациентов мы столкнулись с 1 случаем потери функции нижнего полюса, при этом данный ребенок не вошел в группу пациентов, которым было проведено радиоизотопное исследование. При ретроспективном анализе мы не выявили объективных интраоперационных причин, приведших к данному осложнению.
Другая проблема, возникающая при проведении ЛГНУЭ, касается удаления всей части дистального отдела измененного мочеточника. Ряд авторов утверждают, что необходимости в удалении нет, так как частота осложнений, связанных с оставлением дистального отдела мочеточника, очень низкая [17]. Тем не менее имеются работы, в которых сообщается о возникновении культитов в 8–10% случаев, требующих повторной операции в отдаленном периоде [22–24]. В нашем исследовании у 5 (4,5%) пациентов возникла ситуация, потребовавшая удаления культи патологического мочеточника. При внедрении ЛГНУЭ мы придерживались мнения, будто культиты встречаются редко и не стремились к полному удалению мочеточника. Однако возникновение данного осложнения всегда требовало повторного вмешательства. Накопленный опыт позволяет нам утверждать, что измененный мочеточник в дистальном направлении должен быть удален максимально – насколько это представляется возможным.
Заключение. Лапароскопическая ГНУЭ при лечении патологических состояний на фоне удвоения верхних мочевыводящих путей выполняется немногочисленными клиниками и находится в стадии развития и накопления опыта. Тем не менее ЛГНУЭ, являясь эффективным методом лечения, сопряжена с риском снижения или утраты функции оставленного сегмента.


