Введение. Откровенный разговор о развитии урологии мы начали давно и сегодня продолжаем его
на страницах журнала “Урология”. Вопросы организации деятельности урологической службы активно
обсуждались и продолжают обсуждаться урологическим сообществом. Несмотря на проделанную работу, в части организации деятельности урологической службы остается немало нерешенных вопросов. Урология как специальность за последнее время претерпела значительные изменения. Интеграция в международное урологическое сообщество открыла неограниченный доступ к информации и современным методам лечения, что в свою очередь кардинально изменило принципы и подходы к лечению большинства урологических заболеваний. Масштабные преобразования, реализуемые в последнее время в сфере охраны здоровья, такие как программа модернизации здравоохранения и переход к новым механизмам финансирования медицинских служб, обусловливают необходимость пересмотра ряда организационных принципов и разработки эффективных механизмов управления, которые позволят в современных условиях обеспечивать эффективное использование ресурсов урологической службы и реализацию научно-практического потенциала. В данной статье мы попытались осветить основные аспекты состояния урологической службы в нашей стране, а также поделиться нашим мнением относительно возможностей решения существующих проблем и исправления недочетов. Мы будем благодарны всем читателям за любую критику и предложения по данному вопросу.
Материалы и методы. Для проведения исследования была собрана и обработана информация по основным показателям заболеваемости и смертности населения от болезней мочеполовой системы в России за последние годы (2007–2010) по данным федеральной и отраслевой статистической отчетности. Анализу подвергались сведения о заболеваниях мочеполовой системы: распространенность, динамика заболеваемости, а также показатели смертности. Кроме того, были проанализированы данные (2009–2010) об использовании коечного фонда урологической службы, состав больных в стационаре, сроки и исходы лечения, оперативная деятельность урологических стационаров и состояние кадрового обеспечения урологической службы.
Кроме этого был проведен опрос 100 урологов из 8 городов России и 63 главных внештатных специалистов-урологов субъектов Российской Федерации. Полученные данные позволили оценить эффективность использования рабочего времени врача-уролога, кадровый ресурс урологической службы РФ, выявить проблемы административно-правового характера.
Результаты и обсуждение
Первичная и общая заболеваемость, смертность от заболеваний органов мочеполовой системы
Число впервые выявленных больных с болезнями мочеполовой системы с 2007 по 2010 г. не претерпело
значительных изменений, уменьшившись с 5 949 864 до 5 882 996 человек, т. е. на 1,1%. Показатель первичной заболеваемости (на 100 тыс. населения) за те годы также снизился с 5155,7 до 5 074,4. Напротив, общая заболеваемость болезнями органов мочеполовой системы за 4 года выросла на 4% – с 13 370 948 (11 586,3 на 100 тыс. населения) до 13 994 679 (12 071,3 на 100 тыс. населения) (рис. 1, 2).
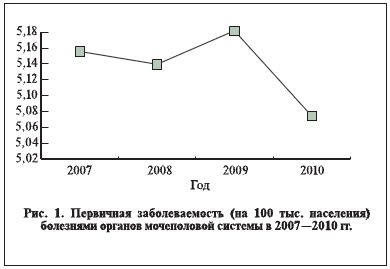
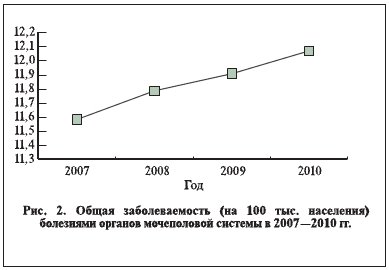
Данный факт свидетельствует о проблемах в деятельности врачей первичной медико-санитарной
помощи по выявлению данной категории пациентов, дефектах в организации диспансерного наблюдения и лечения.
Мочекаменная болезнь
В 2007 г. в России было выявлено 188 154 новых случая заболевания мочекаменной болезнью (163 на
100 тыс. населения). Всего зарегистрированы 691 620 больных (599,3 на 100 тыс. населения). Самая высокая заболеваемость наблюдалась в Сибирском федеральном округе, а самая низкая – в Северо-Западном.
В 2008 г. в России впервые зафиксировано 187 587 случаев заболевания мочекаменной болезнью
(162,1 на 100 тыс. населения). Общее число пациентов составило 704 373 (608,7 на 100 тыс. населе-
ния). Самая высокая заболеваемость отмечена в Сибирском федеральном округе, а самая низкая – в
Северо-Кавказском.
В 2009 г. в России впервые выявлено 193 234 случая заболевания мочекаменной болезнью (166,7 на
100 тыс. населения). Всего зарегистрирован 728 801 больной (628,9 на 100 тыс. населения). Самая высокая заболеваемость наблюдалась в Сибирском федеральном округе, самая низкая – в Северо-Западном.
В 2010 г. в России было впервые выявлено 193 423 случая заболеваний мочекаменной болезнью (166,8
на 100 тыс. населения). Всего в России были зарегист-рированы 750 539 больных (647,4 на 100 тыс.
населения). Самая высокая заболеваемость наблюдалась в Дальневосточном федеральном округе, а
самая низкая – в Северо-Западном.
Таким образом, число пациентов с мочекаменной болезнью с 2007 по 2010 г. увеличилось на 33 919
человек, прирост общей заболеваемости составил 4,9%. Количество новых случаев выросло на 5269,
прирост первичной заболеваемости составил 2,8%. Это свидетельствует, с одной стороны, о важности
данного зболевания в структуре болезней мочеполовой системы, с другой – об улучшении выявления
мочекаменной болезни в последние годы.
Заболевания предстательной железы
В 2007 г. было выявлено 262 888 новых случаев заболевания предстательной железы (504,5 на 100
тыс. населения), в 2008 г. – 276 424 (529,1 на 100 тыс. населения), в 2009 г.– 269 929 (516,1 на 100
тыс. населения), в 2010 г.– 266 425 (509,1 на 100 тыс. населения). Всего по России в 2007 г. общее число больных составило 1 077 539 (2067,7 на 100 тыс. населения), в 2008-м – 1 124 417 (2152,1 на 100 тыс. населения), в 2009-м – 1 161 849 (2220,9 на 100 тыс. населения), в 2010 г.— 1 266 037 (2419,3 на 100 тыс. населения). Самая высокая заболеваемость за все эти годы наблюдалась в Уральском федеральном округе, а самая низкая – в Дальневосточном.
Таким образом, число пациентов с заболеваниями предстательной железы с 2007 по 2010 г. увеличилось на 188 498, или 17,5%, количество новых случаев выросло на 3537, или на 1,3 %.
Как и в случае с мочекаменной болезнью, полученные данные говорят об увеличении распространения
данного заболевания, а также об улучшении его выявляемости врачами, оказывающими первичную медико-санитарную помощь.
Мужское бесплодие
В 2007 г. мужское бесплодие было выявлено среди 12 488 мужчин (24 на 100 тыс. населения). Всего с
таким диагнозом были зарегистрированы 28 975 больных (55,6 на 100 тыс. населения). Самая высокая
заболеваемость наблюдалась в Уральском федеральном округе, самая низкая – в Дальневосточном.
В 2008 г. диагноз мужского бесплодия был впервые установлен 14 270 пациентам (27,3 на 100 тыс. населения). Общее число мужчин с бесплодием составило 32 775 (62,7 на 100 тыс. населения). Самая высокая заболеваемость наблюдалась в Приволжском федеральном округе, а самая низкая – в Северо-
Кавказском.
В 2009 г. общее количество первичных случаев мужского бесплодия составило 14 914 (28,5 на 100
тыс. населения). Всего в РФ были зарегистрированы 36 674 больных с таким диагнозом (70,1 на 100 тыс. населения). Самая высокая заболеваемость наблюдалась в Приволжском федеральном округе, а самая низкая – в Северо-Кавказском.
В 2010 г. рост числа больных с мужским бесплодием продолжился и составил на конец года 41 075 (78,2
на 100 тыс. населения), из них впервые выявленных 15 587 больных, или 28,8 на 100 тыс. населения.
Таким образом, число больных с мужским бесплодием с 2007 по 2010 г. увеличилось на 48%. Количество новых случаев мужского бесплодия выросло на 20%, что свидетельствует о неблагоприятной ситуации с репродуктивным здоровьем мужского населения, необходимости разработки и воплощения комплекса мер, направленных на выявление факторов риска мужского бесплодия, реализации профилактических программ среди мужского населения.
Онкоурологическая заболеваемость
Злокачественные новообразования мочевого пузыря
С 2007 по 2010 г. общая заболеваемость раком мочевого пузыря в России выросла с 49,6 до 56,4 (+13,7%) на 100 тыс. населения (рис. 3). Доля больных, состоявших на учете в онкологических учреждениях России от момента установления диагноза 5 лет и более, от числа состоявших на учете на конец отчетного года в 2007–2010 гг. колебалась незначительно – от 47,2 до 47,7%. Индекс накопления контингентов больных увеличился с 5,8 до 6,3. Доля больных с морфологически подтвержденным диагнозом от числа больных с впервые выявленным диагнозом увеличилась с 83,8 до 86,6%. Доля пациентов с диагнозом, выявленным в ходе профилактических осмотров, увеличилась с 3,8 до 5,0% (рис. 4). Доля больных с I–II стадиями заболевания от числа больных с впервые в жизни установленным диагнозом увеличилась с 58,0 до 64,6%, с III стадией заболевания уменьшилась с 25,1 до 21,2%, с запущенной, IV, стадией опухолевого процесса — с 12,2 до 10,2%.
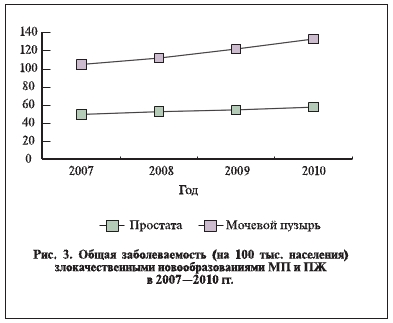
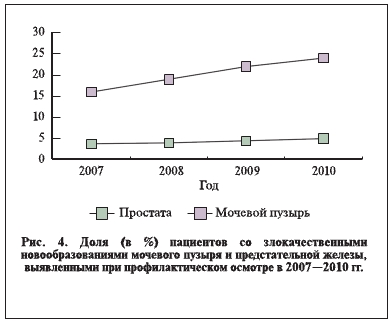
Таким образом, несмотря на явно выраженную положительную динамику выявляемости больных раком мочевого пузыря, онконастороженность врачей первичного звена здравоохранения остается низкой.
Злокачественные новообразования предстательной железы
Распространенность рака предстательной железы за исследуемый период в России возросла с 53,4 до
76,1 (+42,5%) на 100 тыс. населения (см. рис. 3). Доля больных, состоявших на учете в онкологических
учреждениях России с момента установления диагноза 5 лет и более, от числа состоявших на учете на
конец отчетного года в 2007–2010 гг. практически не изменилась: 30,7 % –в 2007 г. и 30,5% – в 2010 г. Индекс накопления контингентов больных увеличился с 4,0 до 4,4. Доля больных с морфологически
подтвержденным диагнозом от числа больных с впервые в жизни установленным диагнозом увеличилась с 88,1 до 90,2%, доля пациентов, выявленных при проведении профилактических осмотров, – с 12,1 до 18,9% (см. рис. 4). Доля больных с I–II стадиями заболевания от числа больных с впервые в жизни установленным диагнозом увеличилась с 40,3 до 44,9%, с III стадией заболевания уменьшилась с 37,6 до 35,4%, с IV стадией опухолевого процесса — с 19,7 до 17,8 %.
Приведенные данные подтверждают недостаточную онконастороженность врачей первичного звена
здравоохранения.
Смертность
Показатели смертности от заболеваний органов мочеполовой системы стабильно снижались с 1991
по 2006 г. (рис. 5). В 1991 г. смертность на 100 тыс. населения составила 11,4, а в 2006 г. — 8,0. Таким
образом, за 15 лет этот показатель уменьшился на 30%.
Рисунок 5. Смертность от заболеваний органов мочеполовой системы (1991-2006).
В 2007 г. в России от болезней мочеполовой системы умерли 11 017 человек (7,8 на 100 тыс. населения), среди них 8,3 мужчины и 7,3 женщины на 100 тыс. населения. В 2008 г. этот показатель составил 11 207 человек (7,9 на 100 тыс. населения) (8,3 мужчины и 7,5 женщины). За 2009 г. от болезней мочеполовой системы умерли 11 467 человек (8,1 на 100 тыс. населения) (8,7 мужчины и 7,6 женщины), а за 2010 г. — 11 751 человек (8,3 на 100 тыс. населения; 8,6 мужчины и 8,0 женщин). Таким образом, прирост смертности составил 6,6%.
Рост смертности стал следствием как существующих проблем в системе своевременного выявления данной категории больных, так и недостаточно эффективного последующего лечения и диспансерного наблюдения.
Смертность лиц трудоспособного возраста
В 2007 г. среди лиц трудоспособного возраста были зарегистрированы 3592 умерших от болезней мочеполовой системы (4 на 100 тыс. населения), в 2008 г. – 3528 (3,9 на 100 тыс. населения), в 2009 г. – 3441 (3,9 на 100 тыс. населения), а в 2010 г. – 3186 человек (3,6 на 100 тыс. населения).
На основании этих данных можно говорить о позитивной тенденции к снижению смертности среди
лиц трудоспособного возраста на 11%.
Таким образом, основное количество смертных случаев приходится на долю лиц старше трудоспособного возраста. Причиной роста смертности среди пациентов старше трудоспособного возраста могут быть дефекты как диспансерного наблюдения, так и лечения, включая охват больных диализной помощью.
Смертность по отдельным видам заболеваний мочеполовой системы
Смертность от новообразований мужских половых органов
В 2007 г. по причине новообразований мужских половых органов умерли 9609 человек (14,6 на 100
тыс. населения), в 2008-м — 10 099 (15,4 на 100 тыс. населения), в 2009-м — 10 667 (16,3 на 100 тыс. населения), в 2010 г. — 10 954 человек (16,7 на 100 тыс. населения). Таким образом, с 2007 по 2010 г. общая смертность по причине новообразований мужских половых органов возросла на 13%.
Необходимо отметить, что на фоне роста общей смертности летальность среди больных раком предстательной железы в течение одного года с момента установления диагноза снизилась с 16,1 до 12,3%. Рост смертности от новообразований мужских половых органов напрямую связан с дефектами
выявления данной категории больных, о чем упоминалось выше, а также проблемами, возникающими в
организации лечения.
Смертность от новообразований мочевыводящих путей
В 2007 г. от новообразований мочевыводящих путей (С64—С68 по МКБ-10) в России умерли 15 511
человек (10,9 на 100 тыс. населения). В 2008 г. число смертных случаев составило 15 488 (10,9 на 100 тыс. населения), в 2009-м — 15 792 (11,1 на 100 тыс. населения), а в 2010 г. — 15 571 (11 на 100 тыс. населения).
Летальность больных раком мочевого пузыря в течение года с момента установления диагноза снизилась с 23,5 до 21,3 %.
Таким образом, с 2007 по 2010 г. общая смертность от новообразований мочевыводящих путей практически не изменилась.
Смертность от мочекаменной болезни
В 2007 г. по причине мочекаменной болезни умерли 982 человека (0,7 на 100 тыс. населения), в 2008-м — 961 (0,7 на 100 тыс. населения), в 2009-м — 1003 (0,7 на 100 тыс. населения), а в 2010 г. — 1128 человек (0,8 на 100 тыс. населения).
Таким образом, смертность от мочекаменной болезни за указанный период выросла на 14,8%.
При сегодняшнем развитии медицинских технологий лечения данной категории больных это является достаточно тревожным показателем. Рост смертности от мочекаменной болезни может быть напрямую
связан с дефектами в организации выявления, лечения и диспансерного наблюдения.
Ресурсы и деятельность урологической службы Российской Федерации
Всего в 2009 г. в Российской Федерации функционировало 21 313 урологических коек, из них 434 (2%) в сельской местности. Обеспеченность урологическими койками составила 1,5 на 10 тыс. населения. В 2010 г. их число сократилось на 364 единицы – до 20 949, из них до 385 (1,8%) в сельской местности. Обеспеченность урологическими койками составила 1,47 на 10 тыс. населения. Число урологических коек снизилось с 25 152 в 2000 г. до 20 949 в 2010-м, убыль коек составила 4203 единицы. При этом данные цифры выше норматива коечного фонда, который в соответствии с рекомендациями Минздравсоцразвития России по формированию территориальных программ государственных гарантий бесплатного оказания гражданам медицинской помощи составляет около 16 300 коек при условии
работы койки 340 дней в году.
В 2000 г. в урологические отделения были госпитализированы 634 653 пациента, выписаны — 628
150, умерли — 3320. В 2009 г. госпитализированы 678 300 пациентов (из них 122 940 [18%] — жители села), выписаны — 679 725, умерли — 2568, а в 2010-м в урологические отделения госпитализирова-
ны уже 703 377 пациентов, из них 131 047 (18,6%) — сельские жители, выписаны 707 655 больных,
умерли 2576.
Всего пациенты с урологическими заболеваниями в 2009 г. провели в стационарах 7 157 900 койко-дней, а в 2010 г. — 7 230 100. По данным за 2010 г., среднее число работы койки за год составило 345,1 дня. Средняя продолжительность лечения урологического больного в стационаре снизилась с 13,1 дня в 2000 г. до 10,2 в 2010 г. Госпитальная летальность по сравнению с 2000 г. снизилась на 0,74% и составила 0,36%.
С учетом профицита коечного фонда и высокой интенсивности работы койки можно сделать вывод,
что врачи-урологи, работающие в учреждениях, оказывающих первичную медико-санитарную помощь, не проводят амбулаторное лечение больным в полном объеме, предпочитая направлять их на лечение в круглосуточные стационары.
В настоящее время наиболее актуальным вопросом в организации лечения больных становятся оказание медицинской помощи в дневных стационарах, развитие амбулаторной хирургии, оказание медицинской помощи больным на дому.
Согласно данным федерального статистического наблюдения, в 2009 г. в России было зарегистрировано 2778 организаций (юридических лиц), имеющих урологические отделения или кабинеты в своем составе, в 2010 г. — 2777.
В 2009 г. было зафиксировано 13 566 260 амбулаторных посещений врачей-урологов, из них 1 570 977
(11,6%) приходилось на долю сельского населения; 84,6% (11 476 001) посещений были обусловлены
заболеванием. В 2010 г. было зарегистрировано уменьшение числа посещений врачей-урологов до
13 445 729. Из них 1 597 784 (11,8%) совершены жителями села. 86% (11 564 480) всех посещений в 2010 г. было совершено по поводу заболеваний. Исходя из этих данных, можно сделать вывод о том, что профилактическая направленность деятельности врачей-урологов развита недостаточно, число посещений, совершаемых с профилактической целью, остается низким, не позволяя в полном объеме проводить необходимые мероприятия по диспансеризации прикрепленного населения, активного патронажа больных.
Кроме того, имеет место несогласованность дейст-вий врачей-урологов и врачей других специально-стей, оказывающих первичную медико-санитарную помощь. Одной из функций врача-уролога является взаимодействие с другими специалистами в части выявления и диагностики урологических заболеваний. Однако низкий уровень посещаемости с профилактической целью
свидетельствует о серьезных дефектах в организации такого взаимодействия.
Одной из причин подобных дефектов является дефицит врачей-урологов в первичном звене здравоохранения. В соответствии с Порядком оказания медицинской помощи больным с урологическими заболеваниями, утвержденным приказом № 966н Минздравсоцразвития России от 08.12.2009, установлен штатный норматив числа врачей-урологов – 1 должность на 20 тыс. населения, что составляет около 7147 штатных должностей. Однако в соответствии с формой федеральной статистической отчетности № 30 “Сведения об учреждениях здравоохранения” в 2010 г. в учреждениях, оказывающих первичную медико-санитарную помощь, было развернуто всего 3635 штатных должностей врачей-урологов. При этом на данных должностях работали всего 2157 врачей. Нагрузка на одного врача составила в среднем 4158 посещений в год, или около 16 посещений в день.
Таким образом, решить данную проблему представляется возможным только посредством более четкой организации работы врачей первичного звена здравоохранения, перераспределения врачей-урологов (возможно, за счет ротации кадров между стационаром и амбулаторно-поликлиническими подразделениями), развития дневных стационаров, стационарзамещающих технологий, соблюдения требований порядка оказания медицинской помощи больным урологическими заболеваниями в части
стандарта оснащения и рекомендуемых штатных нормативов, а также посредством изменения функциональных обязанностей врачей и среднего медицинского персонала.
Состав больных в стационаре, сроки и исходы лечения
В 2009 г. в России были пролечены 366 170 пациентов с мочекаменной болезнью, из которых 183 918
(50,2 %) были доставлены машиной скорой медицинской помощи. Больные мочекаменной болезнью
в 2009 г. провели в стационаре 3 295 698 койко-дней, что составило 46% от всех койко-дней, проведенных урологическими пациентами за год. Показатель госпитальной летальности при мочекаменной болезни составил 0,2% (умерли 734 пациента). Установлено 58 случаев расхождения диагнозов.
В 2010 г. был пролечен 397 551 пациент с мочекаменной болезнью, 44% (174 966) из которых были
доставлены в стационар “по скорой”. Пациенты с данным заболеванием в 2010 г. провели 3 496 594
койко-дней, или 48,3% от всех койко-дней, проведенных пациентами с заболеваниями мочеполовой
системы в стационаре. Показатель госпитальной летальности составил 0,2% (умерли 844 пациента),
прирост по сравнению с числом умерших в стационаре в 2009 г. составил 110 пациентов. Установлено
100 случаев расхождения диагнозов. Число случаев расхождения диагнозов в 2010 г. по сравнению с
2009-м увеличилось в 1,7 раза.
42,9% пациентов, доставленных “по скорой”, госпитализировали с диагнозом мочекаменной болезни. Продолжительность лечения пациента в среднем составила 8,8 дня.
За 2009 г. были пролечены 135 453 пациента с заболеваниями предстательной железы, 25,4% (34 465
человек) из которых были доставлены машинами скорой медицинской помощи. Пациенты с заболеваниями предстательной железы в 2009 г. провели 1 721 841 койко-день, что составило 24% от всех койко-дней, проведенных урологическими больными в стационаре. Показатель больничной летальности составил 0,5% (умерли 609 человек). Установлен 41 случай расхождения диагнозов.
В 2010 г. были пролечены 139 605 пациентов с заболеваниями предстательной железы, 21% (29 349)
из которых были доставлены скорой медицинской помощью. Пациенты с заболеваниями предстательной железы в 2010 г. провели в стационаре 1 747 244 койко-дня, что составило 24% от числа всех койко-дней, проведенных урологическими больными в стационаре.
17,2% от всех экстренно поступающих пациентов с урологическими заболеваниями госпитализировались по поводу заболеваний предстательной железы, а 21,9% от всех пациентов с заболеваниями предстательной железы госпитализировались в экстренном порядке, что свидетельствует о нарушении этапности в организации медицинской помощи данной категории больных. Средняя длительность лечения пациента в стационаре составила 12,9 дня, показатель больничной летальности — 0,48% (умерли 673 пациента). Установлено 40 случаев расхождения
диагнозов.
Оперативная деятельность урологических стационаров
В 2009 г. было выполнено 183 616 операций на почках и верхних мочевыводящих путях, из них 16,8% – высокотехнологичных. Количество операций на мужских половых органах составило 145 965, на долю высокотехнологичных операций пришлось 3,3%. На предстательной железе было выполнено 53 453 операции, из которых 5% – высокотехнологичных. В 2010 г. на почках и верхних мочевыводящих путях было выполнено 197 430 операций, из них 17,2 (%) – высокотехнологичных. Число операций на мужских половых органах составило 167 978, доля высокотехнологичных операций – 2,4 %. На предстательной железе было выполнено 55 982 операции, из которых 3,8 % – высокотехнологичных.
Таким образом, уровень оперативной активности в стационарах по-прежнему остается низким и не
превышает 17,5%. На койки круглосуточных стационаров госпитализируются пациенты с заболеваниями, не требующими оперативного лечения, помощь которым может быть оказана амбулаторно.
Состояние кадрового обеспечения урологической службы
В 2009 г. в лечебно-профилактических учреждениях имелось 7830 штатных должностей врачей-урологов, из которых 7331,75 были заняты врачами. Укомплектованность кадрами составила 93,6 %.
В 2010 г. число штатных должностей равнялось 7842,5, из них были заняты 7289,5. Укомплектованность кадрами составила 92,9%. Например, в 2000 г. аналогичный показатель составил 81,2%.
Как указывалось выше, штатная численность врачей урологов не сбалансированна. При дефиците
штатных должностей в первичном звене существует выраженный профицит должностей в стационарном секторе.
В 2009 г. количество штатных должностей в амбулаторном звене равнялось 3608 (46%), в стационарном — 4222 (54%). В амбулаторном звене были заняты 3233,75 штатной должности, показатель укомплектованности составил 89,6%. В 2010 г. число штатных должностей в амбулаторном звене несколько увеличилось и составило 3635 (46%), а также 4195 (54%) – в стационарном звене. При этом с учетом ныне сложившегося коечного фонда в соответствии с нормативами необходимо иметь около 2500 штатных должностей врачей-урологов в стационарах. Следовательно, профицит должностей в стационарах составил 40%. Считаем целесообразным рассмотреть вопрос о перераспределении штатных должностей в пользу учреждений, оказывающих первичную медико-санитарную помощь, что сократит дефицит врачей-урологов в амбулаторно-поликлинических подразделениях. Это не потребует дополнительных финансовых вложений и позволит повысить эффективность оказания медицинской помощи урологическим больным.
Число врачей-урологов из года в год растет. Так, абсолютное число врачей-урологов (физических
лиц) в Российской Федерации в 1998 г. составило 5308, в 2000-м — 5500. В 2009 г. этот показатель
составил уже 6280 врачей-урологов, из которых 2132 работали в амбулаторном звене и 3031 — в стационарном. В 2010 г. этот показатель вырос до 6343 человек, в амбулаторном звене работали 2157 врачей-урологов, а в стационарном — 2959, т. е. имеющегося кадрового потенциала достаточно для оказания квалифицированной помощи больным.
Однако в 2010 г. только 54,7% (3474) урологов имели квалификационную категорию, что на 3,4% ниже, чем в 2009 г., из них 32,9% (2093) имели высшую квалификационную категорию, 15,3% (975) —
первую и 6,4% (406) — вторую категории, 90,8% (5761) специалистов имели сертификат уролога.
В 1998–2000 гг. основная концентрация врачебных кадров наблюдалась в крупных городах и регионах: в Москве работали 795 врачей-урологов, что составило 15% от общего числа урологов, далее следовали Санкт-Петербург – 341 (6,4%) уролог и Ростовская область – 185 (3,5%). В этих трех регионах была сосредоточена четверть всех урологических кадров. По состоянию на конец 2010 г. только в Москве и Санкт-Петербурге работали 1270 урологов, что составило 25% от общего числа урологов. Таким образом, исходя из этих данных, можно констатировать неоправданную концентрацию урологических кадров в Москве и Санкт-Петербурге, в то время как в других регионах России ощущается их нехватка.
Проблемы урологической службы Российской Федерации и пути их решения
Проведенный анализ федеральных отраслевых статистических данных показал, что для урологической
службы Российской Федерации наиболее приоритетными направлениями развития являются:
• улучшение системы своевременного выявления больных с урологическими и онкоурологическими
заболеваниями в первичном звене здравоохранения;
• совершенствование системы лечения с переориентацией от стационара к амбулаторной медицинской помощи с развитием дневных стационаров;
• развитие системы диспансерного наблюдения за урологическими больными, их активный патронаж;
• оптимизация коечного фонда и кадрового ресурса урологической службы с акцентом на развитии
замещающих стационар технологий и амбулаторной оперативной деятельности;
• решение кадрового вопроса за счет ротации кадров в крупных городах между стационаром и амбу-
латорно-поликлиническими подразделениями, в сельской местности – за счет закрепления зоны
обслуживания за определенным лечебно-профилактическим учреждением с осуществлением курации прикрепленной территории, в том числе за счет выездных форм работы врачей-урологов;
• возложение функций на главных внештатных врачей-урологов не только по организационно-методической работе, но и по контролю над качеством и объемом лечения, осуществлению разборов клинических наблюдений непосредственно в каждом лечебно-профилактическом учреждении и др.
Реализация данных приоритетов требует комплексного подхода к организации урологической
помощи, начиная от первичной медико-санитарной помощи и заканчивая специализированной, в том
числе высокотехнологичной, медицинской помощью.
Говоря о проблеме своевременного выявления урологических заболеваний, необходимо подчеркнуть, что при дефиците кадров, особенно в сельской местности, важна совместная работа врачей-урологов и врачей первичного контакта (участковых терапевтов, педиатров, врачей общей практики), а также фельдшеров фельдшерско-акушерских пунктов. Именно на их уровне впервые могут быть заподозрены урологические заболевания. В связи с этим врачи-урологи должны осуществлять координирующую работу с врачами первичного контакта, обучать их правилам выявления урологических заболеваний,
проводить мониторинг направления обследуемых лиц к врачу-урологу, особенно в период прохождения диспансеризации. Профилактические осмотры населения также могут включать направление к врачу-урологу на консультацию, в первую очередь это касается мужчин в возрасте старше 45 лет. Данные меры позволят улучшить показатели выявляемости, что в дальнейшем повысит и эффективность лечения больных.
Должна кардинально измениться и сама роль врача-уролога — не просто специалиста, находящегося
на приеме в поликлинике, а врача, оказывающего широкий спектр медицинских услуг населению,
включая оперативные вмешательства в амбулаторных условиях, лечение больных в дневном стационаре и на дому, диагностические услуги в урологическом кабинете. И здесь большое значение имеет слаженность действий самого врача и диагностических служб медицинской организации. Должен действовать как принцип записи на диагностические исследования, так и возможность в неотложном порядке проводить весь необходимый комплекс мероприятий при подозрении на то или иное заболевание.
Необходимо изменить и систему диспансерного наблюдения. Врач должен нести ответственность за полноценное и своевременное обследование больного, за его привлечение к диспансерному наблюдению. И здесь также важно взаимодействие с другими специалистами первичного звена по направлению больных на диспансерное обследование к врачу-урологу. Это не требует дополнительных финансовых вложений и может быть решено организационными методами.
Необходимо изменить и роль среднего медицинского персонала, работающего с врачом-урологом.
Должностные обязанности медицинских сестер должны кардинально измениться, медицинская сестра – стать помощником врача, помогая ему в оказании медицинской помощи, диспансерном наблюдении за больными, активном патронаже пациентов.
Как показал анализ статистических данных, врачи-урологи, работающие в поликлинических подразделениях, предпочитают направлять больных на госпитализацию, вместо того чтобы оказывать им неотложную помощь на приеме. Считаем целесообразным изменить данный подход. Большинство
заболеваний не требует госпитализации в круглосуточный стационар: вся необходимая помощь может
быть оказана амбулаторно. Врач-уролог по возможности обязан оказывать всю необходимую пациентам помощь без привлечения стационарного ресурса. Решить это можно за счет развития дневных стационаров, амбулаторной оперативной деятельности, других замещающих стационар технологий.
На госпитализацию в стационар должны направляться больные, нуждающиеся в проведении определенных методов диагностики и лечения, которые не могут быть выполнены амбулаторно, или в случаях, когда за больным необходимо постоянное наблюдение медицинского персонала. Только при таких условиях удастся оптимизировать работу койки и повысить престижность работы врача-уролога, работающего в поликлинике.
Другим не менее важным фактором, обусловливающим невысокую эффективность оказания урологической помощи, является отсутствие мотивации к профессиональному росту со стороны врача.
Именно поэтому важна предлагаемая система переориентации медицинской помощи на амбулаторный
этап. Это должно стимулировать врачей поликлинических подразделений к профессиональному росту,
а врачей, работающих в стационаре, – к освоению современных методов диагностики и лечения, оказанию помощи тяжелым больным и развитию новых методов оперативного лечения больных.
Одним из способов повышения профессиональной квалификации врачей должна стать создаваемая на базе Первого Московского государственного медицинского университета им. И. М. Сеченова национальная медицинская библиотека с электронной базой данных информационных материалов,
доступ к которой через систему Интернета получит любой медицинский работник.
Кроме того, в соответствии с новым законом № 323-ФЗ “Об основах охраны здоровья граждан Российской Федерации” от 21.11.2011 планируется введение критериев деятельности врачей, которые
станут дополнительным стимулом для специалистов по развитию своих профессиональных навыков.
Профессиональное развитие урологов будет также мотивировано в связи с введением аттестации специалистов как основного фактора допуска к медицинской деятельности. Не менее важным является
внедрение симуляционного обучения.
Среди прочих факторов, сдерживающих развитие урологической помощи, особого внимания заслуживает недостаточное материально-техническое обеспечение лечебно-профилактических учреждений. Дело в том, что стандарты оснащения урологических отделений и кабинетов, сформулированные в приказе № 966н, далеко не всегда соблюдаются на практике, несмотря на то что закон “Об основах охраны здоровья граждан Российской Федерации” предусматривает обязательное соблюдение требований Порядков оказания медицинской помощи для всех медицинских организаций любой формы собственности. Соблюдение положений приказа № 966н является важным моментом в создании современной материально-технической базы медицинских организаций и необходимых условий работы врачей-урологов.
Нельзя не упомянуть и о проблеме снижающегося уровня профессионального образования врача-уролога. В качестве причины сложившейся ситуации большинство клинических ординаторов, интернов и аспирантов называют неадекватную продолжительность последипломного образования по урологии и формальный контроль знаний. Более половины молодых урологов заканчивают клиническую ординатуру и получают сертификат уролога, так и не выполнив ни одной “большой” урологической операции.
За последние годы мы имели возможность наблюдать серьезные изменения в законодательстве в
сфере здравоохранения, вступил в силу новый закон об обязательном медицинском страховании. В соответствии с ним с 2011 г. началась реализация региональных программ модернизации здравоохранения, где одним из направлений предусмотрено внедрение стандартов медицинской помощи, в том числе и по урологическим заболеваниям. Все регионы получили дополнительные средства на повышение тарифа стоимости законченных случаев лечения, что в свою очередь должно повлечь за собой и рост заработной платы врачей стационаров.
Для специалистов, работающих в первичном звене здравоохранения, предусмотрены средства на стимулирующие выплаты в зависимости от результатов деятельности. Минздравсоцразвития России разработана новая номенклатура медицинских услуг и пересмотрена их стоимость, что позволит уже с 2013 г. кардинально увеличить объемы тарифов на медицинскую помощь, когда все средства, в 2011–2012 гг. направляемые на реализацию региональных программ модернизации здравоохранения, будут использованы для обеспечения базовой программы обязательного медицинского страхования.
Вслед за законодательством должны измениться и непосредственно принципы работы урологической
службы, отношение к своей работе и самосознание врачей-урологов. Главным приоритетом развития
службы должно стать выстраивание системного подхода на основе координации оказания медицинской помощи урологическим больным и четко структурированных должностных обязанностей специалистов на каждом уровне.
Профессиональное руководство организацией оказания медицинской помощи урологическим больным главным специалистом-урологом в регионе и его взаимодействие с главным специалистом федерального уровня, ведущими учреждениями в стране позволят изменить ситуацию в столь значимой специальности, как урология.



