Введение. Расстройства мочеиспускания, по нашему мнению, можно считать связующим звеном между врачами разных специальностей. В настоящее время расстройства мочеиспускания являются точкой приложения усилий, казалось бы, в первую очередь урологов, но они должны объединять усилия акушеров-гинекологов, неврологов, эндокринологов, хирургов, психиатров, педиатров, дерматовенерологов, терапевтов, травматологов, нефрологов, трансплантологов и других специалистов.
К сожалению, зачастую мы сталкиваемся с подменой понятий и непониманием друг друга только из-за того, что пытаемся отделить свою область медицины от «не своей». В итоге больные с нарушениями мочеиспускания переходят от урологов к неврологам и гинекологам, от гинекологов к психотерапевтам, от психотерапевтов к неврологам и т.д. Проблема расстройств мочеиспускания является пограничной, междисциплинарной. Потеря контроля над мочеиспусканием снижает качество жизни пациентов, а сами больные могут стать для органов здравоохранения серьезной проблемой уже в недалеком будущем. Частота обращения за медицинской помощью по поводу недержания мочи неоправданно низка. Женщины, страдающие различными формами недержания мочи, затрагивающими не только их личную, но и социальную жизнь, тем не менее весьма неохотно обращаются с данными жалобами к специалисту. Низкая обращаемость к врачу по поводу расстройств мочеиспускания, в числе которых различные формы недержания мочи, – проблема, обсуждаемая многими специалистами. Меньшее относительное число пациенток старшей возрастной группы, обращающихся к врачу, не означает снижение значимости и выраженности проблемы с возрастом. Видимо, в нашей стране это свидетельствует о низком уровне знаний врачей о проблемах климактерия и крайне сниженном внимании медицины к гериатрическим пациентам, а также подтверждает данные G. Bаchmann [1] о весьма распространенном среди женщин старшего возраста мнении, будто урогенитальные расстройства с различными нарушениями мочеиспускания – неотъемлемый признак старения и не нуждаются в коррекции. Это говорит об отсутствии информированности пациенток о возможности лечения урогенитальных расстройств, в том числе недержания мочи. Долгие годы в тактике ведения больных недержанием мочи доминировал оперативный подход. При этом патогенетически необоснованное оперативное лечение различных форм недержания мочи повлекло увеличение частоты рецидивов заболевания. До настоящего времени наибольшие сложности в диагностике и определении тактики ведения больных связаны со смешанными формами недержания мочи. В связи с этим особую актуальность приобретает оценка роли функционального и анатомического компонентов в развитии нарушений мочеиспускания у женщин. Лечение стрессовой формы недержания мочи в основном предусматривает оперативное лечение. Консервативное лечение (тренировка мышц тазового дна, ЛФК, прием α-адреномиметиков) может проводиться при легкой степени стрессового недержания мочи, невозможности выполнения оперативного лечения по состоянию пациентки, при нежелании больной оперироваться. Для женщин в различных периодах климактерия оправданно использование местной заместительной гормонотерапии.
 Гиперактивный мочевой пузырь (ГМП) – синдром, проявляющийся тяжелыми расстройствами мочеиспускания, которым страдает не менее 17% населения старше 40 лет, из них 56% – женщины [2]. В то же время существуют различия, обусловленные полом, возрастом, этнической принадлежностью. Как правило, распространенность ГМП недооценивают, так как подавляющее большинство исследований включает пациентов только с одним из его симптомов – ургентного недержания мочи [2, 3]. Гиперактивный мочевой пузырь, а также обусловленное им ургентное недержание мочи и стрессовое недержание мочи – наиболее распространенные расстройства мочеиспускания у женщин. Так как природа этих заболеваний различна, для успешного лечения необходимо проводить дифференциальную диагностику, которая в большинстве случаев основана на результатах комплексного обследования. На сегодняшний день основной в лечении ГМП и обусловленного им ургентного недержания мочи является медикаментозная терапия, а именно применение М-холиноблокаторов (М-ХБ), наиболее селективный из которых солифенацин. Использование ботулинического токсина, как правило, рекомендуется неврологическим больным, в том числе при безуспешности лечения М-ХБ.
Гиперактивный мочевой пузырь (ГМП) – синдром, проявляющийся тяжелыми расстройствами мочеиспускания, которым страдает не менее 17% населения старше 40 лет, из них 56% – женщины [2]. В то же время существуют различия, обусловленные полом, возрастом, этнической принадлежностью. Как правило, распространенность ГМП недооценивают, так как подавляющее большинство исследований включает пациентов только с одним из его симптомов – ургентного недержания мочи [2, 3]. Гиперактивный мочевой пузырь, а также обусловленное им ургентное недержание мочи и стрессовое недержание мочи – наиболее распространенные расстройства мочеиспускания у женщин. Так как природа этих заболеваний различна, для успешного лечения необходимо проводить дифференциальную диагностику, которая в большинстве случаев основана на результатах комплексного обследования. На сегодняшний день основной в лечении ГМП и обусловленного им ургентного недержания мочи является медикаментозная терапия, а именно применение М-холиноблокаторов (М-ХБ), наиболее селективный из которых солифенацин. Использование ботулинического токсина, как правило, рекомендуется неврологическим больным, в том числе при безуспешности лечения М-ХБ.
Нарушения мочеиспускания у мужчин чаще всего связаны с органической инфравезикальной обструкцией, но также могут быть обусловлены гиперактивностью гладкомышечных клеток в стенке мочевого пузыря, что приводит к постоянному или периодическому их гипертонусу. В то время как органическая инфравезикальная обструкция вызывает главным образом обструктивную симптоматику (так называемые симптомы опорожнения), гиперактивностью детрузора можно объяснить ирритативные симптомы (так называемые симптомы наполнения). Более того, достаточно выраженные нарушения мочеиспускания могут встречаться и без существенной инфравезикальной обструкции. У большинства пациентов с аденомой предстательной железы (АПЖ) расстройства мочеиспускания обусловлены как механическим, так и функциональным фактором. Хотя инфравезикальная обструкция вследствие АПЖ – наиболее частая причина расстройств мочеиспускания у пожилых мужчин, нарушения мочеиспускания могут развиваться и при других заболеваниях. Кроме того, нейрогенные нарушения, ятрогенные факторы и вмешательства на простате также могут стать причиной развития симптомов наполнения и/или опорожнения. Таким образом, для установления окончательного правильного диагноза все пациенты с симптомами нижних мочевыводящих путей (СНМП) должны проходить тщательное обследование.
Говоря об инфекции нижних мочевыводящих путей (НМП), необходимо отметить, что цистит – одно из самых частых заболеваний у женщин, его распространенность составляет до 30% всех урологических заболеваний [4]. От 40 до 50% женщин хотя бы 1 раз в жизни имели эпизод острого цистита, а в постменопаузе – 8–10% [5]. Кто в нашей стране занимается лечением цистита у женщин? Далеко не все пациентки с данным заболеванием обращаются к урологу. По данным социологического исследования, проведенного в 2006 г. в НИИ антимикробной химиотерапии, лишь 15% женщин с симптомами цистита приходят к урологу, 17% лечатся у гинеколога, 11,4% – у терапевта, около 15% советуются по поводу терапии с провизором в аптеке или с врачами других специальностей, а 40% вообще не считают нужным обращаться за медицинской помощью по поводу цистита [6]. Лечение больных инфекционно-воспалительными заболеваниями мочевыводящих путей должно осуществляться с учетом результатов бактериологических исследований мочи с выявлением основных уропатогенов и их чувствительности к различным антибактериальным препаратам. Более того, необходимо помнить, что под маской цистита могут протекать другие заболевания и синдромы. Зачастую ошибочный диагноз «хронический цистит» устанавливают больным, страдающим ГМП. Несчастных женщин «залечивают» антибиотиками и уросептиками без какого-либо положительного эффекта, так как этиопатогенез этих состояний совершенно различный, а значит, и подход к лечению тоже разный. Более того, вследствие неоправданного и зачастую длительного лечения антибиотиками пациентки начинают страдать от других заболеваний, с которыми потом приходится «бороться» и гинекологам (бактериальный вагиноз, молочница), и гастроэнтерологам (кишечный дисбиоз).
Среди нарушений функций тазовых органов, которые сопровождают различные неврологические заболевания, ведущее место занимают расстройства функции НМП, присутствующие у 60% (по некоторым данным, у 80–96%) больных. Развитие тех или иных нарушений мочеиспускания зависит от уровня поражения нервной системы. Клинические проявления нарушения функций НМП тягостны для больных, препятствуют их нормальной жизни и трудоспособности, лежат в основе инфекционно-воспалительных заболеваний НМП, почек и развития почечной недостаточности, которая в свою очередь относится к числу основных причин смерти больных.
Так, как же обстоят дела на практике? Так ли одинаков наш общеврачебный подход к больным с различными нарушениями мочеиспускания как воспалительной, так и невоспалительной этиологии? Всегда ли мы идем в ногу друг с другом в рамках своей специальности, а также с коллегами других врачебных специализаций?
Целью данного исследования было изучение распространенности нарушений мочеиспускания путем анонимного анкетирования врачей разных специальностей для определения их отношения к проблеме диагностики и лечения различных расстройств мочеиспускания. Необходимо отметить, что в статье представлены пилотные результаты, так как анкетирование продолжается с целью набора более объективных данных на большей когорте респондентов.
 Материалы и методы. Нами проведено анонимное анкетирование, в котором приняли участие 216 специалистов Южного федерального округа России. Из них 140 врачей разных специальностей из различных районов Республики Дагестан (Махачкала, Хасавюрт, Буйнакск, Дербент, Избербаш, Кизилюрт, село Каякент). В анкетировании приняли участие также урологи из Ростов-на-Дону и Ростовской области, Краснодара и Краснодарского края, Воронежа, Волгограда, Ставрополя и Ставропольского края, Астрахани (76 специалистов). Всего в анкетировании приняли участие 101 уролог, 33 акушера-гинеколога, 37 терапевтов, 35 хирургов, 9 невропатологов и 1 инфекционист. Среди специалистов было 87 врачей амбулаторного звена, 63 — стационарного, 66 опрошенных сочетают стационарную и амбулаторную практику. Восемь специалистов ответили, что не встречают в своей практике больных с расстройствами мочеиспускания, из них 2 уролога, 3 хирурга, 2 акушера-гинеколога и 1 инфекционист.
Материалы и методы. Нами проведено анонимное анкетирование, в котором приняли участие 216 специалистов Южного федерального округа России. Из них 140 врачей разных специальностей из различных районов Республики Дагестан (Махачкала, Хасавюрт, Буйнакск, Дербент, Избербаш, Кизилюрт, село Каякент). В анкетировании приняли участие также урологи из Ростов-на-Дону и Ростовской области, Краснодара и Краснодарского края, Воронежа, Волгограда, Ставрополя и Ставропольского края, Астрахани (76 специалистов). Всего в анкетировании приняли участие 101 уролог, 33 акушера-гинеколога, 37 терапевтов, 35 хирургов, 9 невропатологов и 1 инфекционист. Среди специалистов было 87 врачей амбулаторного звена, 63 — стационарного, 66 опрошенных сочетают стационарную и амбулаторную практику. Восемь специалистов ответили, что не встречают в своей практике больных с расстройствами мочеиспускания, из них 2 уролога, 3 хирурга, 2 акушера-гинеколога и 1 инфекционист.
Анкета состояла из 30 вопросов, включивших необходимость внесения данных о возрасте, длительности стажа, характере оказания помощи пациентам (амбулаторно, стационарно), наличии опыта работы с больными различными нарушениями мочеиспускания, знания симптомов ГМП и недержания мочи, перечисление использующихся в практике методов диагностики и лечения больных различными расстройствами мочеиспускания (недержание мочи, ГМП, СНМП при АПЖ, цистите), мотивирование использования того или иного метода лечения, тех или иных лекарственных препаратов при различных нарушениях мочеиспускания, частоте направления к другому врачу (той же или другой специальности). Анкетирование проводилось с ноября 2012 по ок-тябрь 2013 г.
Результаты и обсуждение. Из 32 ответивших на вопросы анкеты врачей-хирургов 19 работают в стационаре, 3 – в поликлинике, 10 сочетают стационарную работу с амбулаторной. Три хирурга указали, что не занимаются пациентами с расстройствами мочеиспускания. Однако эти специалисты либо не знают особенностей симптоматики ГМП вообще, или знают не полностью, и ни один из них не знает о возможности применения М-ХБ в лечении ГМП. Два специалиста-хирурга указали на возможность лечения ГМП уросептиками или антибиотиками. Двадцать девять (82,8%) хирургов не занимаются лечением больных расстройствами мочеиспускания, 28 из них направляют пациентов к урологу, 1 не направляет ни к кому, 1 – к терапевту, 2 – к гинекологу, 1 – к нефрологу, 8 – к невропатологу, 4 – к психиатру. Четырнадцать (40%) хирургов не знакомы с особенностями симптоматики ГМП вообще, 5 (14,28%) имеют ошибочное представление об этом синдроме, 6 (17,14%) – неполное представление и лишь 4 (11,42%) правильно указали все симптомы ГМП. Из 35 хирургов только 8 назначают какую-либо терапию больным инфекцией НМП (циститом), но спектр препаратов определяется бактериологическим анализом мочи лишь 3 (37,5%) специалистами, остальные используют препараты без учета российских и европейских рекомендаций – цистон, нитроксолин (5-НОК), ампициллин, различные фторхинолоны.
Из 101 уролога 22 (21,78%) не занимаются пациентами с недержанием мочи. Из них 6 (27,27%) не имеют представления об особенностях симптоматики ГМП, 3 (13,64%) имеют ошибочное представление, 12 (54,54%) – неполное, лишь 1 (4,54%) уролог правильно указал все симптомы этого синдрома. Таким образом, большинство (95,46%) урологов не владеют исчерпывающими знаниями об особенностях ГМП. В этой группе врачей все-таки 8 специалистов указали, что назначают терапию больным ГМП: из используемых препаратов 1 указал урорек, 2 – спазмекс, 3 – везикар, 1 – уросептики и антибиотики, 1 – (α-АБ), уросептики, 1 – уротол, 1 – М-ХБ без указания названия препарата, 1 – внутрипузырные инстилляции. Более того, врачи данной группы также направляют таких больных к невропатологам (13), психиатрам (3), другим урологам (4), гинекологам (11), хирургам (2), терапевтам (1), нейрохирургам (1), не отправляют ни к кому – 5. Из 79 урологов, которые в анкете указали, что занимаются лечением недержания мочи, 45 (56,96%) используют только консервативный метод, 3 (3,8%) – только оперативный, 31 (39,24%) – и тот, и другой.
 Одиннадцать (10,9%) урологов не ответили на вопрос анкеты о лечении больных ГМП. Надо отметить, что лишь 64 (63,37%) из всей группы опрошенных, а также из 79 (81%) урологов из тех, кто использует консервативные методы лечения, назначают при ГМП М-ХБ. Из используемых препаратов были перечислены: везикар – 37 (57,8%), спазмекс – 29 (45,3%), ролитен – 3 (4,7%), уротол – 17 (26,56%), толтеродин без уточнения торгового названия – 7 (10,9%), дриптан – 11 (17,2%), атропин – 1 (1,56%). В лечении больных ГМП используют и другие средства: ботулинический токсин (4), антибиотики, противовоспалительные препараты (без уточнения), пантогам, зидена, α-АБ без уточнения торгового названия, омник, новокаин, овестин, а также лечебную физкультуру и физиотерапию В то же время при стрессовом недержании мочи 30 (38%) из 79 урологов назначают М-ХБ и 2 – α-АБ. На вопрос о лечении больных стрессовым недержанием мочи не дали ответа 17 урологов. Из используемых антихолинергических препаратов 5 специалистов назначают спазмекс, 2 – ролитен, 17 – везикар, 7 – уротол, 3 – толтеродин без уточнения торгового названия, 4 – дриптан, 2 – М-ХБ без уточнения торгового названия. Среди других препаратов лечения больных стрессовым недержанием мочи были перечислены пантогам, овестин, транквилизаторы, уросептики. Физиотерапию и ЛФК используют 8 урологов.
Одиннадцать (10,9%) урологов не ответили на вопрос анкеты о лечении больных ГМП. Надо отметить, что лишь 64 (63,37%) из всей группы опрошенных, а также из 79 (81%) урологов из тех, кто использует консервативные методы лечения, назначают при ГМП М-ХБ. Из используемых препаратов были перечислены: везикар – 37 (57,8%), спазмекс – 29 (45,3%), ролитен – 3 (4,7%), уротол – 17 (26,56%), толтеродин без уточнения торгового названия – 7 (10,9%), дриптан – 11 (17,2%), атропин – 1 (1,56%). В лечении больных ГМП используют и другие средства: ботулинический токсин (4), антибиотики, противовоспалительные препараты (без уточнения), пантогам, зидена, α-АБ без уточнения торгового названия, омник, новокаин, овестин, а также лечебную физкультуру и физиотерапию В то же время при стрессовом недержании мочи 30 (38%) из 79 урологов назначают М-ХБ и 2 – α-АБ. На вопрос о лечении больных стрессовым недержанием мочи не дали ответа 17 урологов. Из используемых антихолинергических препаратов 5 специалистов назначают спазмекс, 2 – ролитен, 17 – везикар, 7 – уротол, 3 – толтеродин без уточнения торгового названия, 4 – дриптан, 2 – М-ХБ без уточнения торгового названия. Среди других препаратов лечения больных стрессовым недержанием мочи были перечислены пантогам, овестин, транквилизаторы, уросептики. Физиотерапию и ЛФК используют 8 урологов.
В лечении больных ургентной формой недержания мочи только 51 (64,5%) специалист-уролог использует М-ХБ: везикар (18), дриптан (10), спазмекс (9), уротол (6), толтеродин без уточнения торгового названия (5), М-ХБ без уточнения торгового названия (6), а также α-АБ (6), овестин (1), уросептики (1) и ЛФК (1). Не ответили на вопрос о лечении больных ургентной формой недержания мочи 15 урологов. В лечении больных комбинированной формой недержания мочи урологами используются везикар (14), дриптан (5), уротол (3), толтеродин без уточнения торгового названия (5), спазмекс (6), М-ХБ без уточнения торгового названия (7), а также α-АБ (4), ботулинический токсин (1), уросептики (1), овестин (1), ЛФК (1), уроваксом (1). Не ответили на вопрос о лечении 20 урологов.
Из всех принявших в опросе участие урологов и ответивших (88) о лечении больных АПЖ 58 (65,9%) специалистов используют комбинированную медикаментозную терапию, из них 52 (59%) – комбинацию α-АБ с ингибитором 5α-редуктазы (5-АР) или М-ХБ. Отвечая на вопрос о комбинированном лечении больных АПЖ, 39 (44,3%) урологов применяют комбинацию α-АБ и ингибитора 5-АР, 5 (5,68%) – α-АБ и М-ХБ, 8 (9,09%) – комбинацию и α-АБ с ингибитором 5-АР и α-АБ с М-ХБ. Таким образом, комбинацию α-АБ+ингибитор 5-АР практикуют 47 (53,4%) из ответивших урологов, α-АБ+М-холиноблокатор – 13 (14,8%) специалистов. Шесть (10,34%) урологов назначают комбинацию α-АБ с антибактериальным (4) или растительным препаратом (2). Препараты растительного происхождения в лечении больных АПЖ используют 14 (16,67%) урологов из ответивших на этот вопрос. Восемьдесят пять из 88 (96,6%) урологов применяют α-АБ, 1 – только растительный препарат, 1 указал только М-ХБ (везикар). Таким образом, М-ХБ при лечении больных АПЖ назначают 14 (15,9%) из ответивших урологов (рис. 1).
На вопрос о лечении цистита 10 (9,9%) урологов не дали ответа вообще. Четырнадцать (15,38%) из 91 ответившего на вопрос врача не указали группы используемых антибактериальных препаратов.
В лечении больных циститом лишь для 21 (23%) уролога определяющим фактором назначения антибактериального препарата стали данные микробиологического исследования мочи. Среди используемых в первую очередь антибактериальных препаратов первое место занял фосфомицин (монурал) – его применяют 33 (36,26%) уролога; фторхинолоны используют 14 (15,4%) врачей, цефалоспорины — 14 (15,4%), фурамаг — 10 (11%). На данные препараты в числе других применяемых на практике антибактериальных средств, в том числе монурал, указали 20 (22%) врачей, включая фторхинолон – 19 (20,9%), в том числе цефалоспорины – 17 (18,7%). Таким образом, в общей сложности в виде препарата первого выбора или в числе прочих использующихся фосфомицин применяют 52 (57,14%) уролога, фторхинолоны – 32 (35,16%), цефалоспорины – 31 (34%), препараты группы нитрофуранов – 22 (24,2%). Среди других перечисленных лекарственных препаратов указаны цистон, канефрон, фитолизин, гентамицин, доксициклин (юнидокс солютаб), вильпрафен, бисептол, везикар, омник, но-шпа. Шестнадцать (17,6%) урологов используют уро-ваксом, 12 (13,2%) применяют либо лишь растительные препараты, либо препараты налидиксовой и пипемидиновой кислот, а также бисептол, доксициклин, гентамицин, т.е. вообще без учета российских и европейских рекомендаций по лечению больных инфекционно-воспалительными заболеваниями мочевыводящих путей (рис. 2, 3).
Из опрошенных 33 акушеров-гинекологов 20 не занимаются лечением недержания мочи. Надо отметить, что большинство (21, 63,6%) акушеров-гинекологов направляют таких больных на консультацию к урологу и лишь 2 (6,06%) специалиста указали, что не встречают в своей практике подобных больных. Из тех врачей, которые работают с больными с различными формами недержания мочи, 9 (69,23%) врачей указали, что встречают в своей практике больных ГМП, 3 (23,07%) не встречают и 1 (7,7%) не ответил. Четыре (30,77%) акушера-гинеколога имеют ошибочное представление об особенностях симптоматики ГМП, 5 (38,46%) – неполное представление, 2 указали лишь частые позывы на мочеиспускание, и 4 (30,77%) вообще не ответили. В лечении ГМП 8 врачей данной группы указали М-холиноблокатор, перечислив спазмекс (2), везикар (5), дриптан (3), М-ХБ без уточнения названия (1). Среди применяемых при ГМП средств также перечислены канефрон (1), овестин (2), антибиотик (1), хирургическое лечение (1); не ответили 5 врачей. По поводу лечения стрессового недержания мочи ответили лишь 5 акушеров-гинекологов, указав в числе используемых препаратов везикар (3), дриптан (1), уротол (1), по поводу комбинированной формы (4) – канефрон (1), везикар (2), уротол (1).
В той группе акушеров-гинекологов (13), которые не занимаются лечением больных ГМП и различными формами недержания, о симптоматике ГМП не ответили 5 (38,5%) специалистов, имеют ошибочное представление – 3 (23%), неполное – 4 (30,8%) и лишь 1 (7,7%) врач дал полный ответ на заданный вопрос. Таким образом, 92,3% акушеров-гинекологов, принявших участие в анкетировании, не имеют полного представления о симптоматике ГМП.
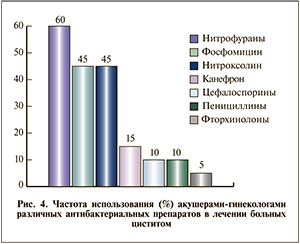
Из 33 акушеров-гинекологов 20 (60,6%) специалистов назначают больным терапию по поводу цистита. Среди упомянутых препаратов фигурируют: фосфомицин (монурал) – 9 (45%), нолицин – 1 (5%), цефалоспорины (цефорал, цефтриаксон) – 2 (10%), 5-НОК (нитроксолин) – 9 (45%), канефрон – 3 (15%), фурамаг, фурадонин, фурагин – 12 (60%), антибиотики пенициллинового ряда (ампициллин, амоксиклав) — 2 (10%), цистон, растительные уросептики – по 1 (5%), антибиотик без ссылки на название – 2 (10%). На необходимость бактериологического анализа мочи для выбора антибактериального препарата указывают лишь 9 (45%) акушеров-гинекологов (рис. 4).
Из 9 принявших участие в опросе невропатологов все встречают в своей практике больных ГМП, 6 (66,66%) имеют полное и правильное представление о симптоматике этого синдрома, 1 – неполное и 2 – ошибочное. В лечении ГМП 6 невропатологов используют спазмекс. Все специалисты-невропатологи указали на то, что направляют таких больных к урологу.
В опросе также приняли участие 37 терапевтов. Шестнадцать (43,24%) врачей отметили, что встречают в своей практике больных ГМП и недержанием мочи. Из принявших участие в анкетировании лишь 7 врачей указали, что занимаются лечением больных недержанием мочи, из них никто не имеет полного правильного понимания симптоматики ГМП, 3 имеют неполное представление, 1 – ошибочное, 3 вовсе не дали ответ. Из тех терапевтов, кто не занимается лечением таких больных, 17 не ответили о симптоматике ГМП, 6 имеют ошибочное представление, 7 – неполное. Лишь 1 терапевт указал препарат для лечения ГМП – детрол. Терапевты направляют данную группу больных к урологу (36), гинекологу (7), хирургу (2), невропатологу (1), нефрологу (5).
Двадцать семь терапевтов указали в анкете, что назначают различные препараты для лечения цистита. Лишь 11 (40,7%) врачей сослались на необходимость бактериологического исследования мочи. Из используемых препаратов перечислены фосфомицин (монурал) (37,03%), фуразидина калиевая соль (фурамаг) (25,92%), фурагин (29,63%), 5-НОК (40,74%), фторхинолоны (7,4%), цистон (22,2%), сульфаниламидный препарат (3,7%), палин (7,4%), канефрон (14,8%), другие растительные уросептики (7,4%), антибиотик без уточнения названия (7,4%). Без учета существующих российских и европейских рекомендаций лечение больных циститом назначают 15 (55,55%) терапевтов.
Подводя итог полученным при анкетировании данным, необходимо отметить недостаточный уровень подготовки врачей различных специальностей в отношении диагностики и лечения различных нарушений мочеиспускания как воспалительного, так и невоспалительного характера.
Обращает на себя внимание недопонимание вопроса дифференциальной диагностики различных форм недержания мочи и лечебной тактики в отношении каждой из них (рис. 5, 6). К сожалению, все еще имеет место неоправданное с точки зрения патогенеза применение М-ХБ в лечении стрессового недержания мочи.
Говоря о медикаментозной терапии СНМП при АПЖ, α-АБ являются лидирующей группой фармпрепаратов – 96,6% урологов используют их в лечении этих больных, 53,4% урологов используют в лечении таких больных ингибиторы 5 АР селективно или в комбинации с α-АБ. Однако остается сниженным в понимании вопрос о необходимости по показаниям комбинированной терапии α-АБ с М-ХБ. По данным нашего исследования, лишь 15,9% урологов назначают М-ХБ больным АПЖ, а также лишь 15,8% – комбинированную терапию α-АБ с М-ХБ. Согласно рекомендациям EAU, антагонисты мускариновых рецепторов (М-ХБ) могут быть назначены мужчинам для лечения СНМП средней или сильной степени выраженности, у которых преобладают симптомы нарушения накопительной функции (уровень доказательности – 1b, степень рекомендации – B).
Комбинированное лечение α-АБ в сочетании с ингибиторами 5 АР следует назначать мужчинам с умеренными и сильно выраженными СНМП, увеличенной ПЖ, сниженным показателем Qmax (когда заболевание, как правило, прогрессирует). Комбинированное лечение не рекомендуется назначать при краткосрочном лечении (менее 1 года) (уровень доказательности – 1b, степень рекомендации – A). Комбинированное лечение α-АБ и М-ХБ можно назначать пациентам с умеренно и сильно выраженными СНМП при неэффективности монотерапии препаратами (уровень доказательности – 1b, степень рекомендации – B) [7].
Особую тревогу вызывает вопрос терапии больных инфекционно-воспалительными заболеваниями НМП, а именно выбор антибактериального препарата без учета чувствительности к антибактериальным препаратам и знания Российских национальных рекомендаций и рекомендаций EAU. Обращает на себя внимание недооценка, как ни странно, данного вопроса, именно урологами по сравнению с акушерами-гинекологами и терапевтами. Неоправданное использование «неподходящих» антибактериальных препаратов приведет к повышению антибиотикорезистентности в регионе и стране в целом. Самым страшным в дальнейшем может стать то, что мы можем оказаться «с голыми руками» перед банальной инфекцией. Согласно рекомендациям EAU (2013), препаратами выбора для лечения неосложненных инфекций НМП являются: триметоприм-сульфаметоксазол, нитрофурантоин, фосфомицина трометамол, пивмециллинам и в качестве альтернативных – фторхинолоны, а неосложненного пиелонефрита – фторхинолоны, цефалоспорины III поколения и в качестве альтернативных – аминопенициллины и аминогликозиды [8]. По данным В. В. Рафальского и соавт. [9], устойчивость E. coli к фторхинолонам в России с 1999 по 2008 г. выросла на 10%. Также в нашей стране отмечается высокий уровень резистентности к ко-тримоксазолу. При выборе антибактериального препарата для лечения больных неосложненной инфекцией НМП необходимо учитывать ряд факторов, а именно: спектр и чувствительность уропатогенов, эффективность антибактериальных препаратов в клинических исследованиях, их переносимость, побочные эффекты, стоимость и доступность препарата. Учитывая очень небольшое количество новых антибактериальных препаратов, находящихся на стадии разработки, разумное их применение является единственным способом замедлить развитие резистентности уропатогенов к антибактериальным препаратам [10]. Фосфомицин является антибиотиком широкого спектра действия, активным в отношении большинства аэробных грамотрицательных и грамположительных бактерий. В целом частота выделения штаммов уропатогенной E. coli, устойчивой к фосфомицину, составляет 0,7–1,0% с колебаниями в различных регионах от 0 до 1,5% [11–14]. Необходимо помнить, что препарат используется только при инфекции НМП. Формирование резистентности штаммов микроорганизмов к наиболее часто применяемым для терапии острого цистита антибактериальным препаратам заставляет менять их спектр. Более того, в том случае когда у пациентки имеет место хотя бы небольшая опасность (так же как и наличие в анамнезе) вовлечения верхних мочевыводящих путей или уже развившийся восходящий необструктивный пиелонефрит, спектр этих препаратов должен быть изменен. В таких ситуациях возможно и оправданно использование цефалоспоринов [15].
Особенности современных цефалоспоринов:
- в условиях роста резистентности уропатогенов к фторхинолонам цефалоспорины III поколения – препараты выбора при лечении больных инфекционно-воспалительными заболеваниями мочевой системы;
- обладают высокой активностью в отношении внебольничных штаммов E. сoli;
- создают высокие концентрации в моче и в почечной паренхиме;
- безопасны при применении во время беременности;
- минимальная кратность, удобство и многообразие способов приема.
Согласно Российским национальным рекомендациям по антибиотикотерапии инфекций мочевыводящих путей (2012) [16], можно говорить, что:
- частота устойчивости к фторхинолонам в России может превышать 15%;
- фторхинолоны не рекомендуются как препарат первого ряда при лечении инфекций НМП;
- нефторированные хинолоны: пипемидовая, оксалиновая, налидиксовая кислоты, обладают низкой микробиологической активностью и способностью индуцировать резистентность к фторхинолонам;
- фторхинолоны как препараты, хорошо проникающие в ткани, резервируются для лечения более серьезных инфекций паренхиматозных органов.
С целью иммунопрофилактики, а также лечения неосложненной инфекции мочевыводящих путей и Российскими национальными рекомендациями, и рекомендациями EAU в настоящее время оправданным признано использование одного препарата – уро-ваксом. Иммуноактивная профилактика и эффективность уро-ваксома по сравнению с плацебо доказаны в нескольких рандомизированных контролируемых исследованиях и, таким образом, он может быть рекомендован для иммунопрофилактики женщинам с неосложненными рецидивирующими ИМП [17]. Однако лишь 17,6% опрошенных урологов упомянули уро-ваксом в качестве используемого препарата в лечении больных острым или хроническим циститом. Ни один из опрошенных акушеров-гинекологов и терапевтов не использует этот препарат в лечении данной категории больных.
Заключение. Вытекающим итогом можно определить необходимость образовательных программ для специалистов различных направлений медицины, так как больные с расстройствами мочеиспускания встречаются в практике врачей различных смежных специальностей. Все полученные данные негативно сказываются в первую очередь на здоровье наших пациентов и их отношении к врачам. До тех пор пока мы не научимся разговаривать «на одном языке», не будем понимать правильные и единые подходы к определению, диагностике и лечению различных нарушений мочеиспускания, приоритетность тех или иных специалистов, возможность правильного дообследования больного до того, как пациент попадет к узкому специалисту, наши больные обречены на получение неполноценной медицинской помощи, а следовательно, низкое качество жизни и недоверие к медицине.


