Введение: Дивертикулы мочевого пузыря представляют собой мешковидное выпячивание стенки мочевого пузыря через слабые участки детрузора. Выделяют два типа дивертикулов – истинные (первичные, врожденные) и ложные (вторичные, обычно возникающие на фоне инфравезикальной обструкции или нейрогенных расстройств мочеиспускания). Врожденные дивертикулы являются редкой патологией (приблизительно у 2 из 1000 новорожденных) и могут достигать размеров, сопоставимых с таковым мочевого пузыря. У взрослых пациентов врожденные дивертикулы иногда достигают огромного (до нескольких литров) объема. Они также характеризуются узкой шейкой, расположением в области задней стенки мочевого пузыря или устьев мочеточников, интимным прилежанием стенок дивертикула к париетальной брюшине, стенкам мочевого пузыря, передней стенке прямой кишки, крупным сосудам таза, а также к интрамуральным отделам одного или обоих мочеточников. Врожденные дивертикулы чаще бывают одиночными.
Показаниями к хирургическому лечению дивертикулов мочевого пузыря служат рецидивирующая инфекция мочевыводящих путей, опухоли стенки дивертикула, стойкий болевой синдром, нарушения функции тазовых органов, пузырно-мочеточниковый рефлюкс или уретерогидронефроз, обусловленные дивертикулом.
Описание клинического случая
Пациент П. 67 лет госпитализирован в клинику с жалобами на затрудненное мочеиспускание, чувство неполного опорожнения мочевого пузыря и стойкую лейкоцитурию.
В анамнезе: длительное (более 20 лет) наблюдение у уролога по поводу нарушений акта мочеиспускания – учащенных дневных мочеиспусканий, ночной поллакиурии до 3–4 раз. При первичном амбулаторном обследовании более 20 лет назад были диагностированы дивертикулы мочевого пузыря. Наблюдался у уролога по месту жительства, принимал альфа-адреноблокаторы с временным положительным эффектом.
 На протяжении последних 2 лет акт мочеиспускания происходил с помощью приема Креде. При амбулаторном обследовании выявлено 3 дивертикула мочевого пузыря больших размеров. В связи со стойкой лейкоцитурией, протеинурией по рекомендации врачей поликлиники длительное время получал антибактериальную терапию. Там же в связи с повышением уровня ПСА до 14 нг/мл пациенту в 2011 г. выполнена биопсия предстательной железы. Гистологическое заключение: признаки хронического простатита, доброкачественной гиперплазии предстательной железы. Пациенту назначена терапия альфа-адреноблокаторами и ингибиторами 5-альфа-редуктазы. На фоне приема ингибиторов 5-альфа-редуктазы показатели ПСА снизились до 7 нг/мл.
На протяжении последних 2 лет акт мочеиспускания происходил с помощью приема Креде. При амбулаторном обследовании выявлено 3 дивертикула мочевого пузыря больших размеров. В связи со стойкой лейкоцитурией, протеинурией по рекомендации врачей поликлиники длительное время получал антибактериальную терапию. Там же в связи с повышением уровня ПСА до 14 нг/мл пациенту в 2011 г. выполнена биопсия предстательной железы. Гистологическое заключение: признаки хронического простатита, доброкачественной гиперплазии предстательной железы. Пациенту назначена терапия альфа-адреноблокаторами и ингибиторами 5-альфа-редуктазы. На фоне приема ингибиторов 5-альфа-редуктазы показатели ПСА снизились до 7 нг/мл.
В 2014 г. пациент обратился в клинику урологии РМАПО. При ректальном исследовании обнаружен очаг уплотнения в одной из долей предстательной железы. Гистологические препараты от 2011 г. пересмотрены на кафедре патологической анатомии РМАПО. Заключение: железисто-стромальная гиперплазия с очагами низкой ПИН. Базальноклеточная гиперплазия. Выраженный хронический простатит. В одном из фрагментов имеется очаг атипической мелкоацинарной пролиферации (ASAP).
Пациент госпитализирован в урологическую клинику ГКБ им. С. П. Боткина, где ему выполнена повторная трансректальная мультифокальная биопсия предстательной железы. Гистологическое заключение: на фоне железисто-стромальной гиперплазии с низкой ПИН во фрагментах № 1, 2, 4–6 из правой доли и № 8–11 из левой доли участка ацинарной аденокарциномы, 9 баллов по Глисону (4+5).
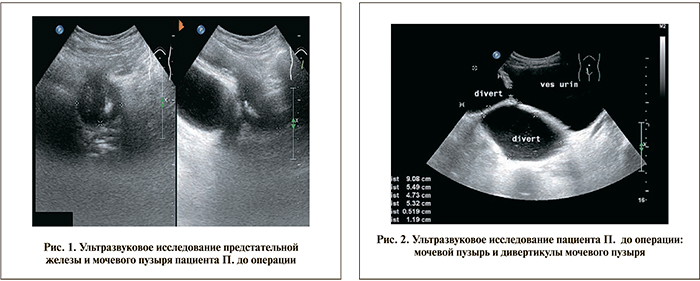
УЗИ мочевыделительной системы (рис. 1, 2): почки обычных размеров, расположения, подвижности. Контур волнистый, паренхима сохранена, структурно не изменена. Конкрементов, нарушения уродинамики с обеих сторон не выявлено. В среднем сегменте левой очки субкортикальная киста 26х18 мм. Мочевой пузырь содержит 470 мл гомогенной мочи, стенки его трабекулярны, содержимое гомогенное. По правой задне-боковой стенке 2 дивертикула с негомогенным содержимым («осадок»): 91х60х139 мм (объем – 398 мл, шейка – 3 мм) и 73х56х76 мм (объем – 164 мл, шейка –7 мм). Простата: 40х36х43, объем – 32 см3 однородной эхоструктуры.
Урофлоуметрия: объем мочеиспускания – 570 мл, максимальная скорость потока мочи – 10 мл/с; средняя скорость потока мочи – 5,1 мл/с, остаточной мочи 214 мл; дивертикулы не опорожняются (объем прежний).
Посев мочи: Burkholderia cepacia 106 KOE/мл. Чувствителен к Meropenem, Thrimethoprim-Sulfamethoxazole.
IPSS 16, QoL 4.
ПСА крови – 9,8 нг/мл.

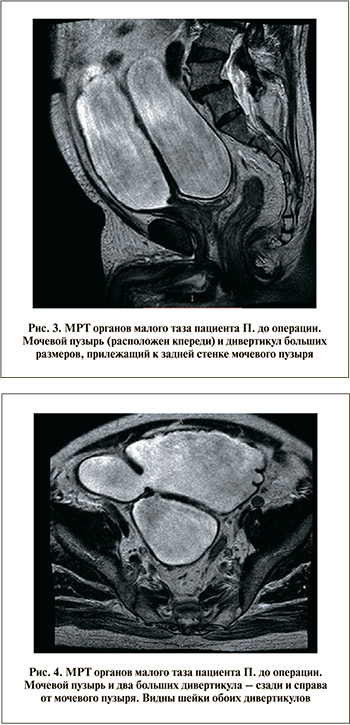
МРТ органов малого таза (рис. 3–4): МР-картина бластоматозного поражения предстательной железы, не исключается экстракапсулярное распространение. Состояние после биопсии. Дивертикулы мочевого пузыря.
Экскреторная урография: функция почек своевременная. Пассаж контрастного вещества не нарушен на всем протяжении до мочевого пузыря. На нисходящей цистограмме – мочевой пузырь больших раз- меров.
Клинический диагноз: аденокарцинома предстательной железы сT3аN0M0. Дивертикулы мочевого пузыря. Рецидивирующая инфекция мочевыводящих путей. Простая киста левой почки.
 Операция 27.02.14. Радикальная позадилонная простатэктомия. Расширенная тазовая лимфаденэктомия. Пластика мочевого пузыря с иссечением гигант-
ских дивертикулов мочевого пузыря. Установка мочеточникового стента справа. Интраоперационно обнаружено, что нижняя граница одного из дивертикулов мочевого пузыря распространяется до базальных
отделов предстательной железы. После выполнения простатэктомии мобилизованы предпузырные отделы мочеточников с обеих сторон, взяты на держалки. При ревизии мочевого пузыря: по правой боковой стенке определяется дивертикул мочевого пузыря, интимно спаянный со стенкой мочевого пузыря. При пальцевой ревизии через шейку мочевого пузыря по правой боковой стенке ближе к треугольнику Льето определяется шейка дивертикула, свободно пропускающая палец. Дивертикул мочевого пузыря мобилизован до шейки. При этом определяется, что предпузырный отдел правого мочеточника интимно спаян с дивертикулом. Дивертикул мочевого пузыря вскрыт, иссечен от дна, при этом устье правого мочеточника непосредственно прилежит к шейке иссеченного дивертикула. Через устье правого мочеточника ретроградно установлен мочеточниковый стент № 6 Ch. При ревизии мочевого пузыря стенка последнего трабекулярна, устье левого мочеточника не изменено. По задней стенке мочевого пузыря ближе к верхушке определяется шейка 2-го дивертикула, интимно спаянного с париетальной брюшиной, распространяющегося от верхушки мочевого пузыря до области шейки мочевого пузыря. Произведена мобилизация и иссечение дивертикула мочевого пузыря. Дефект стенки мочевого пузыря ушит двухрядным швом. Мочевой пузырь дополнительно дренирован цисто-стомическим дренажем. Оперативное вмешательство закончено формированием пузырно-уретрального
анастомоза.
Операция 27.02.14. Радикальная позадилонная простатэктомия. Расширенная тазовая лимфаденэктомия. Пластика мочевого пузыря с иссечением гигант-
ских дивертикулов мочевого пузыря. Установка мочеточникового стента справа. Интраоперационно обнаружено, что нижняя граница одного из дивертикулов мочевого пузыря распространяется до базальных
отделов предстательной железы. После выполнения простатэктомии мобилизованы предпузырные отделы мочеточников с обеих сторон, взяты на держалки. При ревизии мочевого пузыря: по правой боковой стенке определяется дивертикул мочевого пузыря, интимно спаянный со стенкой мочевого пузыря. При пальцевой ревизии через шейку мочевого пузыря по правой боковой стенке ближе к треугольнику Льето определяется шейка дивертикула, свободно пропускающая палец. Дивертикул мочевого пузыря мобилизован до шейки. При этом определяется, что предпузырный отдел правого мочеточника интимно спаян с дивертикулом. Дивертикул мочевого пузыря вскрыт, иссечен от дна, при этом устье правого мочеточника непосредственно прилежит к шейке иссеченного дивертикула. Через устье правого мочеточника ретроградно установлен мочеточниковый стент № 6 Ch. При ревизии мочевого пузыря стенка последнего трабекулярна, устье левого мочеточника не изменено. По задней стенке мочевого пузыря ближе к верхушке определяется шейка 2-го дивертикула, интимно спаянного с париетальной брюшиной, распространяющегося от верхушки мочевого пузыря до области шейки мочевого пузыря. Произведена мобилизация и иссечение дивертикула мочевого пузыря. Дефект стенки мочевого пузыря ушит двухрядным швом. Мочевой пузырь дополнительно дренирован цисто-стомическим дренажем. Оперативное вмешательство закончено формированием пузырно-уретрального
анастомоза.
Течение послеоперационного периода гладкое. Страховые дренажи удалены на 6-е и 7-е сутки, рана зажила первичным натяжением. Цистостомический дренаж удален на 12-е сутки. Уретральный катетер удален на 13-е сутки после операции, восстановлено самостоятельное мочеиспускание удовлетворительной струей мочи. Через 3 недели после операции удален мочеточниковый стент справа.
Гистологическое заключение № 14/3227-83. На фоне железисто-стромальной гиперплазии с высокой ПИН, выраженной базальноклеточной гиперплазией, и хронического простатита во всех зонах правой и левой долей – участки ацинарной аденокарциномы, 7 баллов по Глисону (3+4), с периневральной инвазией, врастанием в капсулу железы без выхода за ее пределы, инфильтрацией семенных пузырьков слева. Опухоль не врастает в уретру, семенные пузырьки справа интактны. Негативный хирургический край. В исследованных лимфатических узлах очаговый гиалиноз, метастазов не выявлено. Стенка истинных дивертикулов с фиброзными изменениями подслизистого и мышечного слоя, очаговой скудной воспалительной инфильтрацией и реактивными изменениями выстилающего уротелия. В меньшем дивертикуле участки эрозирования. В хирургическом крае из области прямой кишки и шейки мочевого пузыря опухолевого роста не обнаружено.
При контрольном обследовании через 3 месяца после операции: состояние больного удовлетворительное. Жалоб нет.
Клинический и биохимический анализы крови без патологических изменений.
В общем анализе мочи: рН – 6,0, удельный вес – 1007; лейк. – 8–10 в п/зр.; эритр. – 0–1 в п/зр.
Мочеиспускание самостоятельное, мочу удерживает.
Анализ крови на ПСА – 0,01 нг/мл.
При урофлоуметрии (рис. 5): объем мочеиспуска- ния – 257 мл, максимальная скорость потока мочи – 18,1 мл/с; средняя скорость потока мочи – 8,3 мл/с. Остаточной мочи нет.
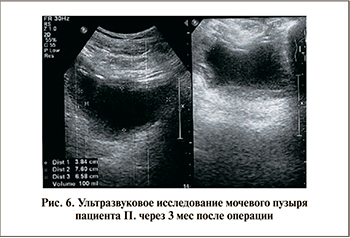
Ультразвуковое исследование почек, мочевого пузыря (рис. 6): Мочевой пузырь достаточной емкости, содержимое мочевого пузыря однородное.
Заключение. Оперативное лечение пациентов с дивертикулами мочевого пузыря больших размеров сопряжено со значительными техническими трудностями. Техника операции требует прецизионного выделения стенок дивертикула во избежание ятрогенных повреждений мочеточников и денервации стенки мочевого пузыря.



