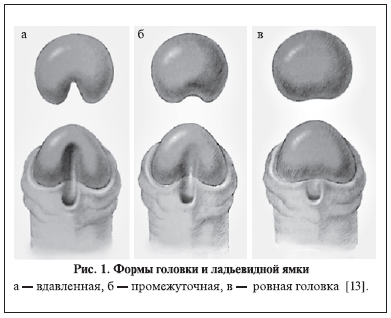
Введение. Маленькие анатомические размеры головки полового члена, отсутствие выраженной ладьевидной ямки, по нашим наблюдениям, встречаются среди 25% первичных больных гипоспадией (рис. 1).
Дефицит пластического материала и особенности строения после неудачного первичного лечения, рубцовый процесс в области операции также приводят к уменьшению размеров уретральной площадки [1–4]. Данные особенности затрудняют создание широкого участка уретры в области головки и становятся основной причиной возникновения мочевых свищей. Пластика головки полового члена считается сложным этапом коррекции гипоспадии и имеет ряд особенностей. Не случайно один из основоположников отечественной школы лечения гипоспадии, Н. Е. Савченко, в своей книге “Гипоспадия и гермафродитизм” (1974) рекомендовал урологам не выполнять пластику головки, а ограничиваться формированием наружного отверстия уретры на венечной борозде [5]. Он считал, что пластика головки полового члена приводит к значительному увеличению числа мочевых свищей сформированной уретры и стенозам наружного отверстия уретры [6].
Именно поэтому некоторые авторы стараются уменьшить число осложнений операции за счет отказа от полной пластики головки полового члена и создают наружное отверстие мочеиспускательного канала не на вершине, а у основания головки [7, 8]. Описаны методики операции, не предусматривающие соединения крыльев головки вместе [9]. Однако современные косметические
требования диктуют выполнение пластики уретры с формированием наружного отверстия уретры на
вершине головки. Выведение меатуса в области венечной борозды расценивается как неудовлетворительный косметический результат лечения.
В доступной литературе нам не удалось встретить данные ультразвуковых, рентгенологических
или других методов исследования, которые раскрывают детали топографии дистального отдела уретры и точную анатомию головки полового члена. В литературе недостаточно внимания уделено методикам пластики головки полового члена при гипоспадии, деталям оперативной техники мобилизации крыльев головки и особенностям соединения спонгиозной ткани вокруг созданной
уретры.
Целью исследования явилось изучение особенностей нормальной анатомии положения уретры в
области головки, проведение анализа причин возникновения обструкции и нарушения потока мочи
в области головки полового члена после операций по коррекции гипоспадии.
Материалы и методы. Мы провели анализ схем нормальной анатомии головки полового члена в
отечественной и зарубежной литературе и выявили, что на большинстве рисунков присутствуют
принципиальные ошибки (рис. 2). Так, на строго сагиттальном срезе мочеиспускательный канал
проходит в толще головки на более коротком участке и погружен на меньшую глубину. Более точная
схема нормальной анатомии уретры, по нашему мнению, представлена на рис. 3.
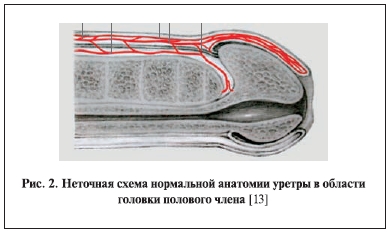
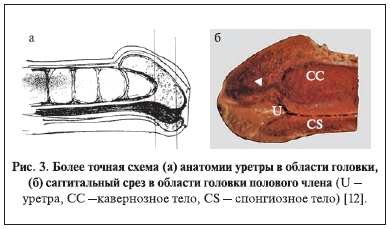
Недостаток рис. 2 в том, что если брать строго сагитальный разрез головки полового члена, то по
средней линии спонгиозной ткани нет. Там находится уздечка (septum glandis), и крылья головки
полового члена в виде “подковы” максимально сближаются друг с другом, но соединение осуществляется тканью уздечки. Расстояние между крыльями головки составляет от 0,5 до 2,0 мм.
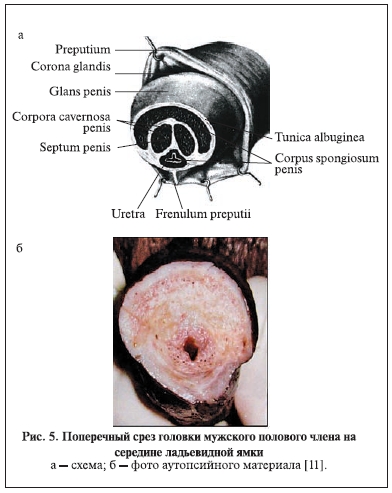
Подтверждение можно найти в схемах поперечных срезов головки полового члена на разных уровнях в атласе Р. Д. Синельникова (1978) [10] и при аутопсии ребенка 4 лет [11] (рис. 4, 5). Как видно
из схемы, на поперечном срезе в среднем отделе головки на середине ладьевидной ямки спонгиозные тела головки не соединяются и укрывают только 2/3 головки по дорсальной поверхности. Крылья головки приближаются друг к другу только в дистальной трети головки – около наружного
отверстия уретры. Подобные данные получены и G. Hsu и соавт. [12] в исследованиях, посвященных изучению анатомии полового члена.
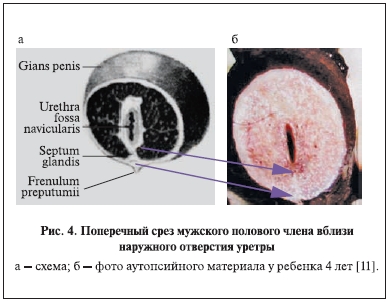
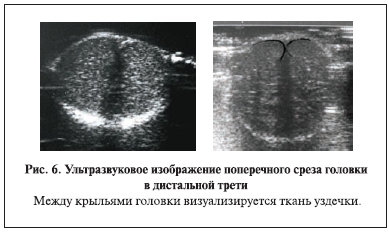
Для уточнения деталей топографии положения дистального уретры и роли уздечки полового члена
мы провели ультразвуковое исследование (УЗИ) спонгиозной ткани головки у 5 здоровых мальчиков 15–17 лет. Исследования проводили на аппарате Алока 4000 линейным датчиком 7,5 МГц.
Изучая особенности нормальной анатомии головки полового члена и дистальной уретры,
нам удалось установить, что спонгиозная ткань головки полового члена не циркулярно окружает
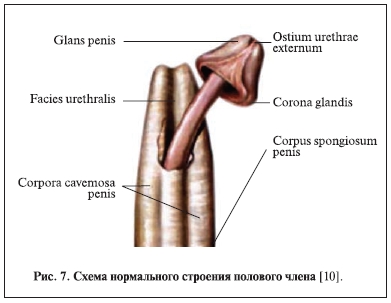
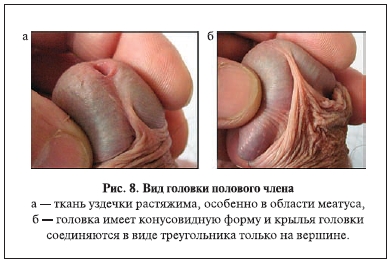
мочеиспускательный канал. В проксимальной и средней части головки уретра расположена вентрально и только в дистальном отделе головки – в центре спонгиозной ткани. Крылья головки в виде валиков окружают дистальный отдел уретры. Спонгиозная ткань крыльев головки, едва касаясь друг друга, соединяется в области уздечки (рис. 4, 6, 7). Спонгиозная ткань не растяжима, но уздечка довольно хорошо растягивается в ширину в момент мочеиспускания и при растяжении (рис. 8). Кроме того, крылья головки сближаются вместе в виде треугольника на коротком расстоянии — 3–5 мм у ребенка и 8–12 мм у взрослого человека. Подтверждением служат представленные на рисунках схемы нормальной анатомии поперечных срезов полового члена из атласа Р. Д. Синельникова и уникальные фото анатомических срезов у ребенка [10, 11].
Данный факт свидетельствует о том, что существует физиологический механизм растяжения дистального отдела уретры при мочеиспускании за счет ладьевидной ямки, уздечки и подковообразно
расположенных спонгиозных тел головки.
На большинстве схем пластики дистальной уретры не отражены особенности ушивания крыльев
головки [13]. Чаще всего головку ушивают отдельными П-образными наружными швами на всем
протяжении головки. Однако можно встретить непрерывный и двухрядный швы ткани головки с
погружением уретры в глубину спонгиозной ткани на большом протяжении (рис. 9).
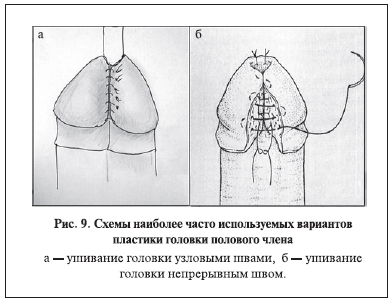
По нашим наблюдениям, при выполнении пластики головки полового члена часто возникают
состояния, нарушающие нормальную анатомию головки. Уретру погружают недопустимо глубоко;
крылья головки сшивают между собой плотно, на излишне большом протяжении и циркулярно, чего
в норме не существует. Именно эти моменты, по нашему мнению, нарушают нормальный акт мочеиспускания и создают условия для возникновения свищей уретры. Основное правило – не погружать уретру в глубину головки и не сдавливать мочеиспускательный канал на большом протяжении.
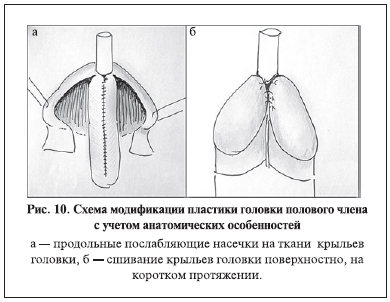
С учетом вышеизложенных фактов нами была предложена модификация пластики уретры. Суть ее состоит в следующем: выполняется дополнительная мобилизация длины крыльев головки полового члена с помощью продольных насечек спонгиозной ткани (рис. 10, а). Данный прием позволил увеличить длину крыльев головки на 2–6 мм в зависимости от возраста. Крылья головки сшивали свободно, без минимального натяжения, очень поверхностно. Уретру погружали внутрь на глубину не более 1–2 мм. Крылья головки сшивали двумя внутренними швами, соединяя головку на протяжении 5–8 мм у детей и 10–12 мм у взрослых (рис. 10, б).
Результаты. С 2005 по 2010 г. прооперированы 410 больных с гипоспадией в возрасте от 1 года до 18 лет. Вторичных больных было 90, что составило 22%. Мальчиков с головчатой и венечной гипоспадией было 69, им выполнены пластика уретры с перемещением меатуса (MAGPI). Больных со стволовой формой гипоспадии было 243, коррекция порока проведена с использованием тубуляризированной рассеченной уретральной площадки (TIP-Snodgrass) (n=72), накладного лоскута крайней плоти (onlay) (n=23), метода перевернутого лоскута ствола полового члена (Mathuie) (n=123), тубуляризированной рассеченной уретральной площадки с имплантацией свободного лоскута крайней плоти (n=25). Для
детей с мошоночной и промежностной формами гипоспадии (n=98) использовали методику поперечного тубуляризированного лоскута крайней плоти.
Всех больных мы условно разделили на две группы. В основную вошли пациенты (n=210), оперированные с 2008 по 2010 г., которым выполняли пластику головки в новой модификации. Группу
сравнения составили 200 больных, которым проведена пластика головки полового члена традиционным способом с 2005 по 2007 г.
Мы наблюдали осложнения операции в виде свищей уретры и стеноза уретры. Было установлено, что мочевые свищи уретры в 91% случаев локализовались в области венечной борозды при вхождении дистальной уретры в область головки полового члена. Это косвенно может свидетельствовать о наличии препятствия или уменьшении диаметра уретры в области головки полового члена. Причины осложнений зависели от формы гипоспадии, метода операции, способа дренирования мочевого пузыря, сроков дренирования и особенностей послеоперационного ведения больных. Однако в этих двух группах не было отличия в подборе больных (форма гипоспадии) и методики операции, способах дренирования мочевого пузыря и особенностях послеоперационного ведения раны больных. Главное и единственное отличие – в особенностях выполнения пластики головки полового члена.
Вне зависимости от метода пластики уретры и способов дополнительного укрытия сформированной уретры мы наблюдали выраженную положительную динамику показателей потока мочи по
данным урофлоуметрии только после внедрения модификации пластики уретры. Число осложнений в виде свища уретры сократилось с 18 до 12% при стволовой гипоспадии, с 28 до 19% – при проксимальной гипоспадии (см. таблицу). Повторные операции по ушиванию свищей были успешными
в 81% случаев. Частота стенозов уретры в области головки уменьшилась с 4 до 0,8%.
Отдаленные результаты прослежены в сроки от 6 мес до 5 лет у 385 детей.
Показатели урофлоуметрии оценивали до операции и в разные сроки после операции: после удаления уретрального катетера (7–10-е сутки после операции), через 1, 8–12 мес после операции.
Показатели средней скорости потока мочи (Qср) сразу после удаления уретрального катетера соответствовали нормальным значениям – 9–15 мл/с.
Таблица. Частота (в %) послеоперационных осложнений.
Однако через 1 мес после операции отмечено снижение Qср до 6–8 мл/с у больных группы сравнения и до 8–10 мл/с у больных основной группы. Данные изменения можно объяснить процессами рубцевания и уменьшения диаметра мочеиспускательного канала – преимущественно в области головки. Именно в период с 10-го по 29-й день после операции и наиболее часто возникали свищи уретры. В отдаленные сроки (8–12 мес) после операции наблюдалось некоторое улучшение Qср – до 10–12 мл/с – у больных основной группы. В группе сравнения данный показатель также улучшался, но незначительно – до 7–10 мл/с.
Заключение. Таким образом, наши исследования показали, что спонгиозная ткань головки полового члена довольно плотная и плохо растягивается. С учетом этих особенностей крылья головки при ее
пластике не должны плотно циркулярно окружать мочеиспускательный канал на большом протяжении, поскольку это препятствует свободному току мочи. По нашему мнению, циркулярное ушивание головки на протяжении более 0,5–1,0 см и углубление уретры более чем на 2–3 мм (у детей) создают зону обструкции в дистальном отделе уретры и способствуют образованию мочевых свищей в ближайшие сроки после удаления уретрального катетера.
При использовании модифицированной пластики головки полового члена в соответствии с
нормальной анатомией головки снижается риск формирования обструктивного кольца из замкнутых спонгиозных тел в дистальном отделе уретры. Данная методика позволяет соединять крылья
головки более анатомичным способом без нарушения потока мочи. Кроме того, предложенный
способ операции обеспечивает уменьшение числа послеоперационных осложнений при различных
методиках пластики уретры только за счет изменения способа соединения крыльев головки полового члена, что подтверждается уродинамическими исследованиями.


